[导读] 编译整理:强子
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(一)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(二)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(三)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(四)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(五)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(七)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(八)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(九)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(十)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(十一)
实用学文献-妇科病理诊断及鉴别诊断中的免疫组化要点(十二)
五. 卵巢及输卵管上皮性肿瘤
1. 卵巢癌
卵巢及输卵管肿瘤中,大部分是上皮来源;就卵巢上皮性肿瘤来说,自良性、至交界性、乃至恶性均可出现,且细胞形态学多样,如浆液性、子宫内膜样、黏液样、透明细胞等。其他罕见情况还有癌肉瘤、移行细胞样肿瘤等。大部分情况下,仅根据形态学即可做出诊断,但少部分病例中可通过免疫组化来帮助进行亚型的区分、原发部位的判断。卵巢和输卵管的免疫组化标记与子宫者相似,大部分PAX8阳性。
卵巢中最常需要免疫组化的恶性肿瘤应为高级别浆液性癌,目前认为这组肿瘤很多是源自输卵管,因为这两个部位的相应肿瘤形态学、免疫组化及分子遗传学均相似。高级别浆液性癌一般具有p53突变,因此免疫组化中表现为80-90%以上的肿瘤细胞呈弥漫、强阳性,或完全缺失。病变细胞p53呈异质性表达(即散在、程度不等的阳性)则符合野生型,不支持高级别浆液性癌的诊断。相反,卵巢的低级别浆液性癌、高分化子宫内膜样癌、大部分透明细胞癌p53均为野生型表达。
很多高级别浆液性癌中也有WT1和p16的表达。相比子宫浆液性癌来说,WT1更常见于上生殖道的癌,因此这一指标有助于原发部位的确定。比如,子宫与卵巢均有浆液性癌的情况下,如二者WT1表达不同则支持为双原发的肿瘤;如两处均有WT1阳性则支持上生殖道原发而播散至子宫;当然,输卵管内查见相应病变可进一步支持这一点;如两处均为WT1阴性,则支持子宫为原发而播散至输卵管,不过这一结果特异性差,上生殖道来源的可能并不能完全排除。(详见本系列文章-4中的图3)。免疫组化p16阳性无助于卵巢和子宫原发癌的鉴别,但弥漫强阳性支持为浆液性癌、而不太可能为其他亚型。
卵巢子宫内膜样癌、透明细胞癌与子宫相应病变的形态学及免疫组化均有相似之处。有鳞状分化和/或黏液样分化则支持子宫内膜样表现,而细胞呈分泌性、透明样对于透明细胞癌来说并不特异,也可见于透明细胞癌和少部分浆液性癌;高级别的细胞学形态更支持为透明细胞癌、浆液性癌。免疫组化有助于卵巢子宫内膜样癌的鉴别,但完全特异、或完全敏感的指标不多,且对于高级别子宫内膜样肿瘤来说,敏感性和特异性均降低。
子宫内膜样癌中常见ER、PR表达,但透明细胞癌中一般为阴性或仅局灶阳性。如前所述,大部分子宫内膜样癌、透明细胞癌中p53为野生型,而浆液性癌中为突变型。需要注意的是,少部分高级别子宫内膜样癌、高达25%的透明细胞癌可能会有p53的突变。卵巢肿瘤表达Naspin A、AMACR、HNF1β,可证实为透明细胞癌的诊断,但这三者无一完全特异。子宫内膜样癌、透明细胞癌、浆液性癌“教科书式”的免疫组化结果分别为:ER/PR+、WT1-、p53野生型、HNF1β-;ER/PR-、WT-、p53野生型、HNF1β+、Napsin A+、AMACR+;ER/PR±、WT1+、p53突变型、HNF1β-。
卵巢黏液性肿瘤的鉴别诊断是妇科病理难点之一,因为这种情况下原发肿瘤和转移性肿瘤会有显著形态学重叠,且原发良性、交界性、恶性黏液性肿瘤鉴别诊断中也无相应免疫组化指标可用。对于卵巢原发黏液性肿瘤来说,PAX8特异性高,但敏感性差,仅50%左右。与伴黏液样分化的子宫内膜样癌不同,纯粹的卵巢黏液性肿瘤很少表达ER、PR。
2. 输卵管癌
输卵管原发的癌大部分为浆液性来源,少部分病例仅为输卵管伞端的原位病变。支持输卵管浆液性上皮内癌的形态学特点有:细胞学具有显著异型性(如细胞核深染、显著的大核仁、核浆比高),极性消失,核分裂增加;细胞黏附性消失,有核碎片,瘤细胞常呈碎片状等也并不少见。周围有浸润性癌则更有帮助。不过,部分病例中可能很难鉴别反应性、增生性细胞。这种情况下,免疫组化p53呈突变型表达,加之MIB1增殖指数升高可支持输卵管浆液性上皮内癌。此外,p16和Stathmin1对于输卵管浆液性上皮内癌高度敏感:输卵管浆液性上皮内癌中二者一般为弥漫强阳性,非肿瘤性输卵管细胞中为散在着色。WT1也为阳性,但反应性、增生性输卵管上皮中也可有WT1阳性,因此无助于确定诊断。
还要注意的是,高达70%的“盆腔”浆液性癌患者会在手术前进行新辅助化疗,这可以导致输卵管浆液性上皮内癌的形态学和免疫组化出现改变,如表现为p53不着色、MIB1增殖指数中等至高,或表现为p53中等程度着色而MIB1增殖指数低。如相关结果不明确,则应进行p16和/或Stathmin1的检测,并结合形态学做出最可能的判断。
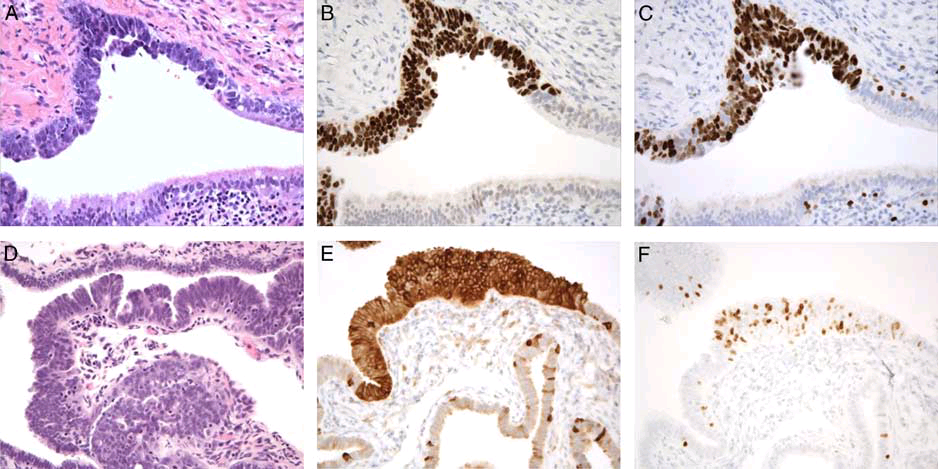
图1. 输卵管浆液性上皮内癌。相比非肿瘤性输卵管上皮(图A下方)来说,输卵管浆液性上皮内癌(图A上方、图D下方)的细胞异型性增加、极性消失、核分裂增加。免疫组化p53弥漫阳性(B)、MIB1增殖指数升高(C、F),均支持输卵管浆液性上皮内癌的诊断;Stathmin1也为弥漫阳性(E),不过,该指标在非肿瘤性输卵管上皮也有单个散在的阳性细胞。
点击下载英文文献
参考文献
Hirsch MS, Watkins J.A Comprehensive Review of Biomarker Use in the Gynecologic Tract Including Differential Diagnoses and Diagnostic Pitfalls[J].Advances in anatomic pathology,2019,.
DOI:10.1097/PAP.0000000000000238














共0条评论