[导读] 译者:薛德彬
3、T细胞和NK细胞淋巴增殖性疾病与淋巴瘤
WHO-HAEM5对WHO-HAEM4R中被列为成熟T细胞和NK细胞肿瘤的实体进行了重组,以囊括“T细胞和NK细胞淋巴增殖性疾病和淋巴瘤”标题下的更广泛的实体分组(表2)。值得注意的是,新增了T细胞为主的瘤样病变家族/类别。前体T淋巴母细胞肿瘤也是一个独立家族,列入总体类别。成熟的T细胞和NK细胞肿瘤根据不同的概念分成9个家族,这些用于分类概念包括:细胞起源/分化状态、临床情况、疾病部位和细胞形态学。虽然大多数T细胞肿瘤或NK细胞肿瘤可分为各自的T细胞或NK细胞谱系,但在WHO-HAEM5中,它们并没有被分为两类,因为一些实体包括一个肿瘤谱系,由NK、T、杂交的或不确定表型的肿瘤组成,如:结外NK/T细胞淋巴瘤、EBV+淋巴结T和NK细胞淋巴瘤、慢性活动性EBV疾病和严重蚊虫叮咬过敏。在其他情况下,T细胞和NK细胞起源之间的区别可能不清楚或难以确定。
3.1 T细胞为主的瘤样病变:新增的瘤样病变
作为WHO-HAEM5中的新家族,T细胞为主的瘤样病变包括三种不同的实体:惰性T淋巴母细胞增殖(ITLP)、Kikuchi-Fujimoto病(KFD)和自身免疫性淋巴细胞增殖综合征(ALPS)。这些T细胞的扩增可能误认为淋巴瘤。惰性T淋巴细胞增殖(ITLP)可能单独发生,也可能与良性和肿瘤性滤泡树突细胞增殖及其他恶性肿瘤同时发生。它显示成簇的或融合成片的淋巴样细胞,其细胞学范围从小淋巴细胞到染色质更透亮的稍大细胞(形态学符合胸腺细胞,就像正常胸腺所见),由于TdT表达,可能误认为T淋巴母细胞白血病/淋巴瘤[198-205]。然而,ITLP可能会扭曲但通常不会破坏受累组织的结构,TdT+细胞不像淋巴母细胞白血病/淋巴瘤中遇到的细胞那样异型,并且ITLP也不会显示单克隆TCR基因重排。Kikuchi-Fujimoto病(KFD)通常表现为大团的和成片的T免疫母细胞和组织细胞,伴有淋巴结中显著的凋亡,貌似外周T细胞淋巴瘤NOS。正确诊断的线索包括典型临床场景(年轻女性颈部淋巴结病),淋巴结浸润的局限性和非扩张性,出现有重要意义的浆细胞样树突状细胞(CD123+),出现许多表达髓过氧化物酶(MPO)的组织细胞。自身免疫性淋巴增殖综合征(ALPS)与自身免疫和FAS介导的凋亡相关基因的种系或体细胞致病性改变有关[206]。ALPS具有CD4-CD8-T细胞的淋巴结或结外浸润,细胞可能表现为非典型中等大小细胞,胞质透明,可能貌似淋巴瘤。临床环境(年轻患者)和缺乏破坏性浸润可能是诊断良性的线索[207]。
3.2 前体T细胞肿瘤:NK淋巴母细胞白血病/淋巴瘤的不确定性
T淋巴母细胞白血病/淋巴瘤(T-ALL)是前体T细胞肿瘤,包括T淋巴母细胞白血病/淋巴瘤NOS和早期T前体淋巴母细胞白血病/淋巴瘤,正如WHO-HAEM4R。与前者相比,后者显示出与正常前体T细胞早期阶段相对应的基因表达特征,并显示独特的免疫表型,包括干细胞和/或髓系标记物的表达。尽管我们在了解T-ALL的遗传背景方面取得了重大进展[208],但目前还没有足够的证据证明遗传学定义的T-ALL类型具有临床相关性。
在WHO-HAEM4R中,NK淋巴母细胞白血病/淋巴瘤是一个临时实体,但由于缺乏明确可靠的诊断标准,缺乏关于NK细胞相关抗原(如CD94和CD161)表达的已发表信息,以及与其他实体有明显的形态学和免疫表型重叠,这些重叠的实体包括:母细胞性浆细胞样树突细胞肿瘤”(BPDCN)、CD56+ T-ALL、CD56+急性髓系白血病和CD56+急性未分化白血病,因此未单独列入WHO-HAEM5,[209]。
3.3 成熟T细胞和NK细胞白血病:一个成长中的家族
成熟T细胞和NK细胞白血病家族囊括主要表现为白血病的肿瘤性T细胞和NK细胞增殖性疾病,包括T-幼淋巴母细胞淋巴细胞白血病(T-PLL)、T-大颗粒淋巴母细胞白血病(T-LGLL)、NK-大颗粒淋巴细胞白血病(NK-LGLL)、成人T-细胞白血病/淋巴瘤(ATLL)、Sezary综合征(SS)和侵袭性NK细胞白血病(ANKL)。现认为对它们的分子理解已经足够成熟,可以在相关的情况下将分子特征纳入这些疾病的诊断标准或预后标志物中。
T-幼淋巴母细胞白血病(T-PLL)是一种罕见的成熟T细胞白血病,临床病程不一。最近致力于诊断、分期和治疗反应的标准化[210],形成了统一的诊断标准,包括:具有适当表型的T淋巴细胞增多症(>5×109/L)、T细胞单克隆性和存在遗传畸变(包括具有影响TCL1A或MTCP1位点或TCL1表达的断点的结构变异型)。有新的证据表明T-大颗粒淋巴细胞白血病(T-LGLL)中特异性突变的临床和表型意义。STAT3突变优先发现于CD8+T-LGLL和γ/δT-LGLL,与中性粒细胞减少和总体生存率较低相关[211-214]。STAT5B突变在罕见的CD4+T-LGLL中过度表达(高达30%的病例);与CD8+T-LGLL预后不良相关,但对CD4+T-LGLL和γ/δT-LGLL无预后影响[214]。WHO-HAEM4R中“NK细胞慢性淋巴增殖性疾病”已更名为NK大颗粒淋巴细胞白血病(NK-LGLL),因为最近有证据表明这是一种与T-LGLL有许多相似之处的单克隆或寡克隆NK细胞扩增。成人T细胞白血病/淋巴瘤(ATLL)的遗传分析揭示了突出免疫逃避重要性的新事件,包括CTLA4::CD28和ICOS::CD28融合、REL C末端截断[215-216]、HLA-A和HLA-B的重现性改变以及破坏CD274(PD-L1)3’非翻译区的结构变异[217]。此外,体细胞改变的频率和模式似乎与临床行为有关。具体而言,侵袭性亚型表现出更多的基因改变,而STAT3突变在惰性亚型中更为常见。基于临床和血清学特征,ATLL的预后指标得到了更好的定义,并且最近提出了一种具有预测意义的遗传分类[218]。Sezary综合征(SS)虽然与蕈样肉芽肿密切相关,但却是一个独特的实体,本节将其纳入其中,以突出其主要临床表现部位,并纳入成熟T细胞白血病的鉴别诊断。基因组特征的综合分析[219]强调了在SS中观察到的细胞老化和紫外线照射的致病作用。全基因组测序研究为侵袭性NK细胞白血病(ANKL)的致病事件提供了新的见解。它们涉及JAK/STAT和RAS/MAPK通路、表观遗传修饰因子(TET2、CREBBP、KMT2D)和免疫检查点分子CD274(PD-L1)/PDCD1LG2(PD-L2)的基因突变,并与疾病发病机制有关[220-223]。
3.4 原发性皮肤T细胞淋巴增殖性疾病和淋巴瘤(CTCL):罕见亚型变为实体
原发性皮肤T细胞淋巴增殖性疾病和淋巴瘤(CTCL)是WHO-HAEM5中成熟T/NK细胞肿瘤章节中的一个专门家族,包括9个实体。
在WHO-HAEM4R中,原发性皮肤γ/δT细胞淋巴瘤、原发性皮肤侵袭性嗜表皮性CD8阳性细胞毒性T细胞淋巴瘤、肢端CD8阳性T细胞淋巴增殖性疾病和CD4阳性小/中等T细胞淋巴瘤被归为“皮肤外周T细胞淋巴瘤,罕见亚型”,但现在在WHO-HAEM5中,每一个都被列为单独的实体,承认其特定的临床病理学和遗传学特征。WHO-HAEM4R的蕈样肉芽肿变异型仍然作为一种亚型;然而,在嗜生发中心类别中,描述了临床早期与晚期模式,并应加以区分,以确认不同的临床结局。仍有少数病例不符合其他已知CTCL实体,并被归类为新增的实体“原发性皮肤外周T细胞淋巴瘤,NOS”,等待进一步研究以阐明其性质[224]。
由于各种类型的原发性CTCL在形态学和免疫表型上存在重叠,因此与临床病史、体征和症状的相结合考虑是诊断工作的关键因素。因此,皮肤科检查和临床摄影记录对于获得正确诊断是必不可少的[224-225]。
3.5 肠道T细胞和NK细胞淋巴增殖性疾病与淋巴瘤:惰性NK细胞淋巴增殖性疾病成了“镇上新来的孩子( the new kid in town)”
在WHO-HAEM5中,肠道T细胞淋巴瘤和NK细胞淋巴瘤分类的主要变化包括:胃肠道惰性T细胞淋巴瘤增生性疾病的新命名法,现称为“胃肠道惰性T细胞淋巴瘤”,并增加了一个新实体,“胃肠道惰性NK细胞淋巴增殖性疾病”(iNKLPD)(表7)。对于胃肠道惰性T细胞淋巴瘤,从保守命名的“淋巴增殖性疾病”改为“淋巴瘤”是合理的,因为与肿瘤相关的显著发病率和疾病的扩散能力,而保留了限定词“惰性”是为了表明其漫长的临床过程[226-230]。在这种肿瘤中,T细胞亚群与遗传变化之间存在着有趣的相关性:JAK-STAT途径基因的改变和表观遗传修饰基因(如TET2、KMT2D)的突变优先发生在CD4+、CD4+/CD8+和CD4+/CD8-亚群,CD4+病例有时显示STAT3::JAK2融合。相比之下,一些CD8+病例显示存在涉及IL2基因的结构改变[227-230]。胃肠道惰性NK细胞淋巴增殖性疾病(iNKLPD)(图6)以前称为淋巴瘤样胃病或NK细胞肠病,以前认为是一种反应性过程,由于最近的发现支持其肿瘤性质,因此被列为一个实体。已经确定了各种基因的体细胞突变,包括重现性JAK3突变(K563_C565del;NP_000206)。此外,免疫表型特征支持JAK3-STAT5通路激活在发病机制中的作用[231]。尽管如此,该病仍有良性的临床结局:个别病变通常在几个月内自行消退,尽管病变可能会持续或在数年后出现新的病变。尚无报道进展为侵袭性疾病,证明其被称为“淋巴增殖性疾病”是合理的[231–233]。一个有趣的观察结果是,这种肿瘤可能并不完全局限于胃肠道,据报道罕见病例涉及胆囊、邻近淋巴结和阴道[234–236]。最重要的是不要将iNKLPD误认为结外NK/T细胞淋巴瘤,二者免疫表型可以在很大程度上相同,关键的差异是EBV相关性。虽然非典型中等大小淋巴细胞的浸润令人担忧,但病变的体积小和位置表浅、膨胀性而非高度破坏性生长以及核旁亮红色颗粒的存在可能为诊断提供线索。缺乏EBV进一步证实该诊断。
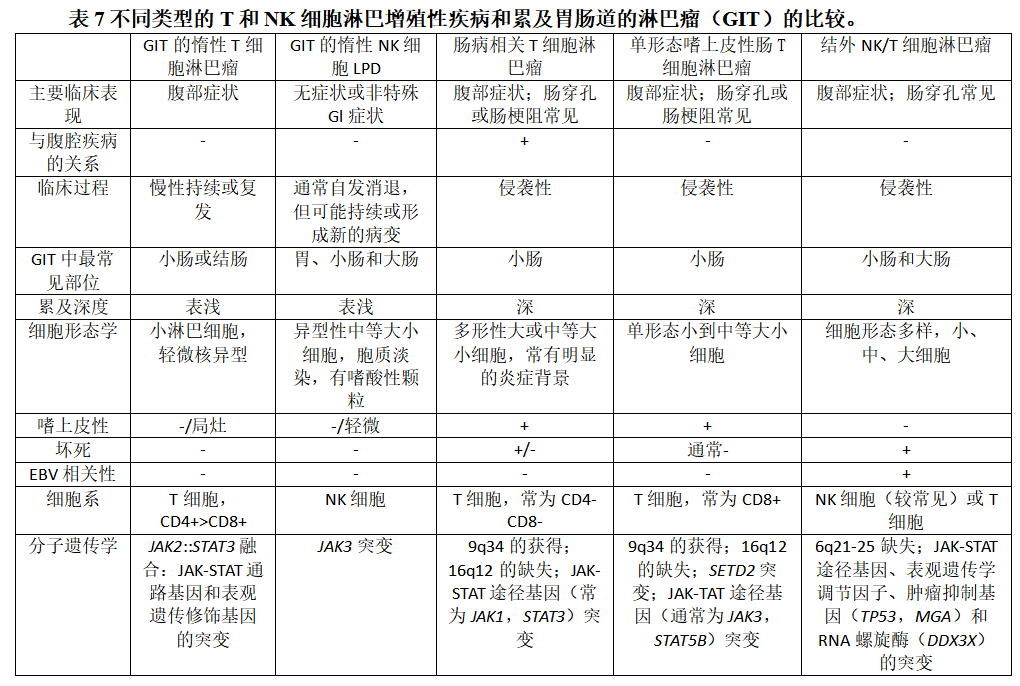
图6累及胃的胃肠道惰性NK细胞淋巴增殖性疾病。
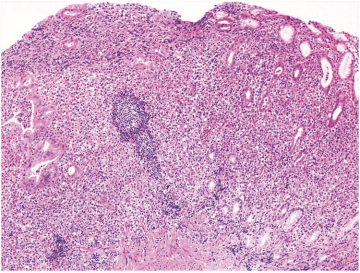
胃粘膜显示非典型淋巴浸润导致固有层扩张。肿瘤细胞中等大小,胞质通常淡染。
3.6 肝脾T细胞淋巴瘤:不局限于年轻人
自WHO-HAEM4R以来,关于肝脾T细胞淋巴瘤(HSTCL)的各种新发现导致WHO-HAEM5的分类改进。最近的研究表明,HSTCL不一定是年轻人的疾病;在最近的一项研究中,只有49%的患者年龄小于60岁[237]。值得注意的是,在HSTCL患者的骨髓涂片中,貌似骨髓增生异常综合征的骨髓成分的发育异常并不罕见,尽管这没有任何临床影响[238]。虽然大多数病例表达TCRγδ(~75%),其次是TCRαβ(~25%),但一小部分病例(约5%)为TCR静默[239]。
(未完待续)
往期回顾:
淋巴造血肿瘤WHO分类第5版:淋巴肿瘤(1)简介
淋巴造血肿瘤WHO分类第5版:淋巴肿瘤(2)B
淋巴造血肿瘤WHO分类第5版:淋巴肿瘤(2)B续1
淋巴造血肿瘤WHO分类第5版:淋巴肿瘤(2)B续2















共0条评论