[导读] 编译整理:强子
肝细胞腺瘤常见亚型简介
HNF1α失活型腺瘤
HNF1α失活型腺瘤约占所有肝细胞腺瘤的35%。不过,这一亚型肝细胞腺瘤免疫组化检测中,也会有不到1%的病例表现为β-catenin活化。该组肿瘤大部分为散发性,罕见情况下可发生于HNF1α(此前称为TCF1)种系突变的患者。HNF1α种系突变者发生青年发病的成年型糖尿病(mature onset diabetes of the young,MODY3)风险也增加。HNF1α种系突变情况下的肝细胞腺瘤几乎全部是HNF1α失活型腺瘤,但也有炎症性腺瘤的报道。
HNF1α失活型腺瘤大部分(但并非全部)都会有大泡性脂肪变性。需要牢记的是,部分炎症性腺瘤也会有显著脂肪细胞,因此仅有脂肪变性并不是HNF1α失活型腺瘤的鉴别点。切除标本中,背景肝脏还常见微小腺瘤。微小腺瘤是指仅能在显微镜下评估、大体并不明显的腺瘤。
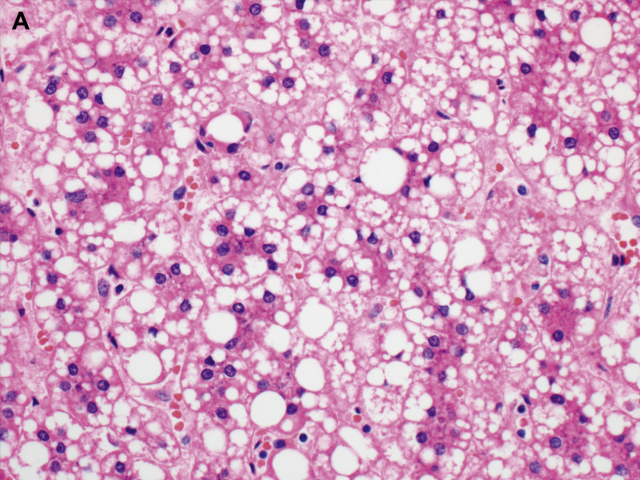
图3. HNF1α失活型肝细胞腺瘤,可见显著脂肪变性。
HNF1α双等位基因失活,会导致LFABP表达缺失,这也是该亚型腺瘤的定义性特征。LFABP表达缺失可以很容易的通过免疫组化检测。如果可能的话,应选择一个既有正常肝脏组织、又有肿瘤成分的蜡块进行该指标的检测以供对比:肿瘤内应无表达、或几乎无表达,非肿瘤肝脏组织应为强阳性表达。
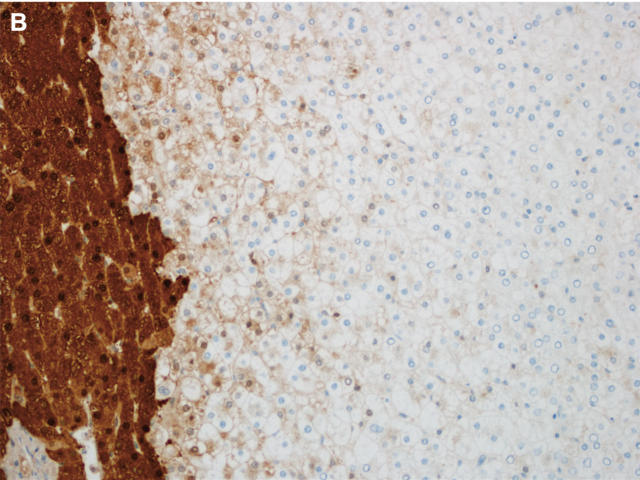
图4. 免疫组化LFABP,肿瘤成分(图中右侧)表达缺失,而背景中正常肝脏(图中右侧)仍为阳性表达。
如前所述,HNF1α失活型肝细胞腺瘤有一部分罕见情况下表现为β-catenin活化;这种情况下恶性转化的风险相比炎症性腺瘤、β-catenin活化型腺瘤来说要低。不过,散发性HNF1α失活型肝细胞腺瘤及MODY3背景下的HNF1α失活型肝细胞腺瘤患者也有肝细胞癌的报道。
炎症性腺瘤
该亚型在肝细胞腺瘤中的占比高达50%;约10%可表现为β-catenin活化。脂肪性肝病是炎症性腺瘤的重要危险因素,可能是通过代谢综合征或酗酒所致。
正是因为有上述危险因素,所以炎症性肝细胞腺瘤和背景肝脏可能会有脂肪性肝病。其他形态学表现还有肝窦扩张及淤血、炎症细胞浸润(一般为轻度、散在),且存在由动脉、胆管样增生、结缔组织裂隙构成的假汇管区。这些假汇管区的表现非常特殊,但乍一看可能会误判为真正的汇管区。
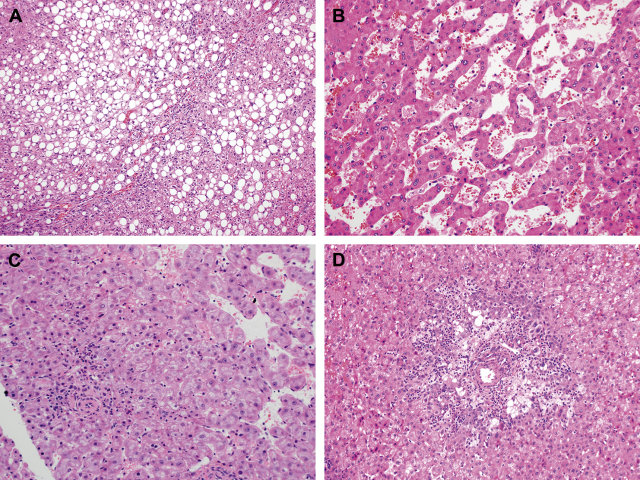
图5. 炎症性腺瘤形态学表现。(左上)本例存在显著脂肪变性;(右上)部分区域可见显著淤血;(左下)本例少数病灶可见轻度炎症;(右下)假汇管区。
虽然不是所有的炎症性腺瘤都存在假汇管区,但大部分具有假汇管区的腺瘤经免疫组化检测后都会被归为炎症性腺瘤。该亚型的肝细胞腺瘤被确认之前,假汇管区被解读为倾向于局灶结节性增生。因此,较早的一些文献中,这类病变部分被解读为血管扩张型局灶性结节性增生。背景肝脏也可存在微小腺瘤,但这种情况要比HNF1α失活型腺瘤中少见。
炎症性肝细胞腺瘤遗传学方面具有异质性,但大部分会有IL6ST、STAT3、FRK、JAK1、GNAS的突变,所有这些都会活化JAK/STAT信号通路。免疫组化弥漫、强阳性表达CRP和/或SAA时,则将该腺瘤归为炎症性腺瘤。由于CRP免疫组化背景着色较重,因此常难以判读;相比背景肝脏来说,肿瘤为团块状着色时才会有较大帮助。
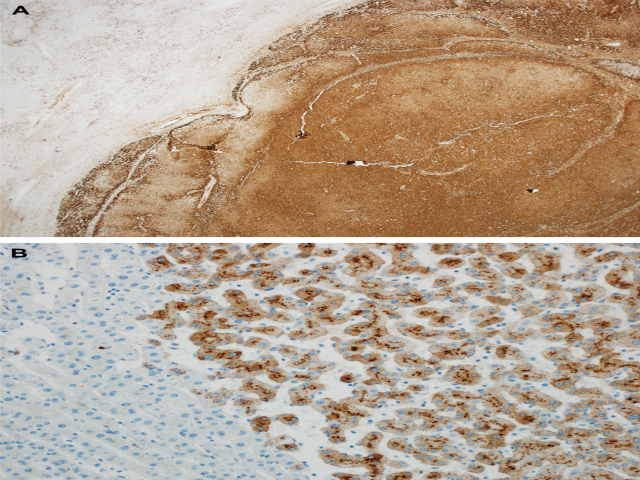
图6. 炎症性腺瘤,本例免疫组化,CRP(上图)、SAA(下图)肿瘤部分(图中右侧)弥漫、强阳性,相邻肝脏(图中左侧)为阴性。
HE切片中,形态学为典型炎症性腺瘤的肝细胞腺瘤免疫组化几乎都会是CRP/SAA阳性,但部分无典型形态的肝细胞腺瘤也会有这两项指标的阳性表达,因此还需加必要的免疫组化指标来进行准确分类。如表现为β-catenin活化,则可诊断为β-catenin活化型炎症性腺瘤。
β-catenin活化型腺瘤
根据定义,该亚型腺瘤具有β-catenin的活化、LFABP仍有表达、SAA和CRP为阴性。形态学方面,该亚型腺瘤一般并无明确特征。该亚型在肝细胞腺瘤中所占比例,不同研究中变化较大,从1%至25%的结果均有。具体比例差异如此巨大的原因还不清楚,但比例偏高的部分研究中可能是由于选择偏倚所致(如病变较大、影像学表现不典型而进行手术的病例),和/或是由于和高分化肝细胞癌的鉴别诊断标准不一所致。此外,研究型单位免疫组化所用的β-catenin可能是超敏的,良性肝细胞中可能也会有着色(β-catenin在细胞周期中会转移至细胞核,这是正常生理表现;但蛋白水平非常弱、临床诊断所用的抗体滴度免疫组化无法测出)。早期研究中所用超敏检测,常导致肝细胞腺瘤中β-catenin活化型腺瘤的检出率高。谷氨酰胺合成酶的免疫组化解读也会有难度,因为会存在背景着色,且很多时候该肿瘤并非明确的阴性或阳性。
肝细胞腺瘤中已有多种不同情况β-catenin突变的报道,但可归结为几个主要的位点,每一种突变都与不同水平的Wnt信号活化有关,并因此而导致不同的恶性转化风险,详见表2。最近已有研究通过特异性β-catenin突变来对β-catenin活化型腺瘤、β-catenin活化型炎症性腺瘤做进一步分类。如果相关单位对肝细胞腺瘤常规进行测序,则很容易进一步分类;但如果未常规进行测序,则按照传统分类方案也是可以的。
表2. 肝细胞腺瘤中的β-catenin突变
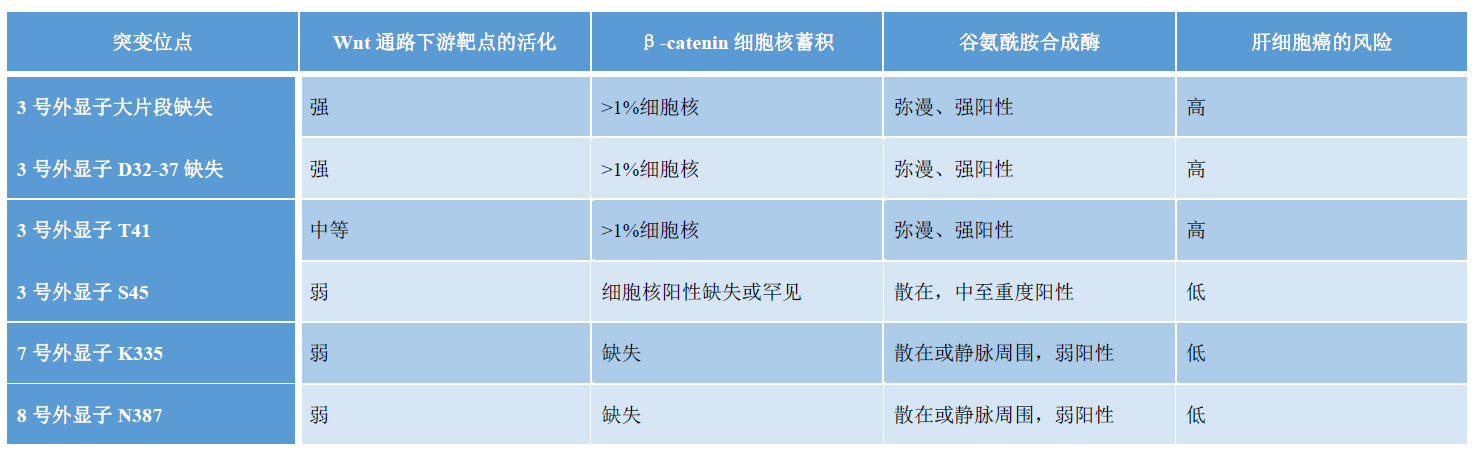
临床工作中,β-catenin活化是指谷氨酰胺合成酶弥漫、强阳性表达或β-catenin细胞核阳性。解读β-catenin免疫组化结果时,即使只有一个明确阳性的病变细胞核着色,也考虑为阳性。报告β-catenin细胞核着色时,说明是罕见(<1%的肿瘤细胞)还是超出罕见,还是有帮助的。
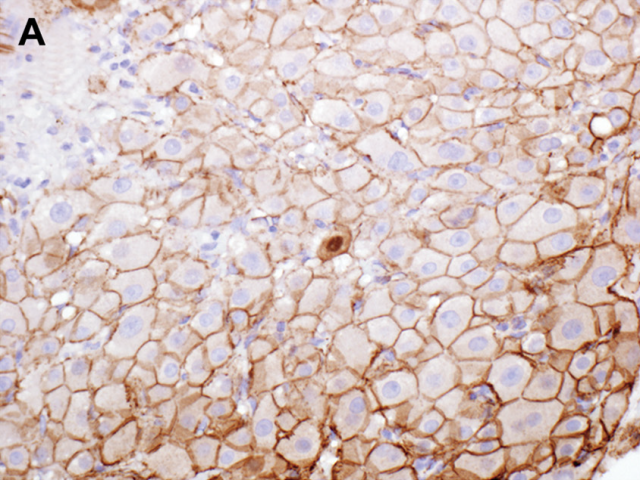
图7. 肝细胞腺瘤中的β-catenin免疫组化,本例为炎症性腺瘤,图中可见一个肿瘤细胞的细胞核强阳性表达β-catenin。
谷氨酰胺合成酶弥漫强阳性也提示β-catenin活化。不过,谷氨酰胺合成酶会有相当程度的背景着色,因此如果可能的话要注意对腺瘤和周围肝实质的着色情况进行比较:用背景肝脏中3区肝细胞的着色强度来作为肝细胞腺瘤阳性时候的判定。该标记的弥漫着色,此前是指50%以上的瘤细胞着色,但β-catenin强活化的腺瘤大部分都是所有肝细胞或接近所有(>90%)肝细胞强阳性着色。
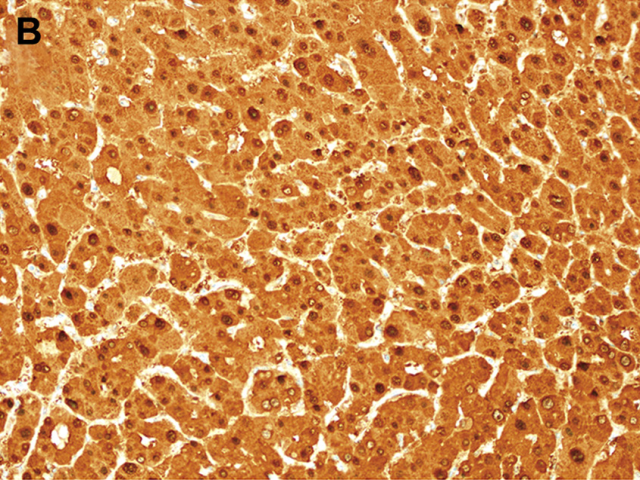
图8. 肝细胞腺瘤,本例为雄激素相关腺瘤,β-catenin免疫组化为大量肿瘤细胞细胞核阳性着色,图示谷氨酰胺合成酶弥漫、强阳性着色。
β-catenin较弱的活性突变可导致谷氨酰胺合成酶免疫组化染色较弱、较斑驳偶得阳性着色,从技术上来说也满足β-catenin活化,但据报道这类腺瘤恶性转化的风险要低于β-catenin强活化者,且目前还不清楚这一恶性转化风险是否远高于基线水平。谷氨酰胺合成酶阴性病例则指肿瘤细胞呈斑片状弱阳性着色的病例,引流静脉周围瘤细胞着色更为致密。
图9. 本例免疫组化谷氨酰胺合成酶检测应解读为阴性:β-catenin活性突变阴性肝细胞腺瘤中,引流静脉周围肝细胞的谷氨酰胺合成酶着色更强,这一特征是常见的。
需要注意的是,局灶性结节性增生小活检标本中,如因标本太小而表现为谷氨酰胺酶弥漫着色,则可能会误判为β-catenin活化型腺瘤。还要注意的是,β-catenin的细胞核着色、谷氨酰胺合成酶弥漫阳性,并不能筛选出所有的β-catenin突变型腺瘤,但仍是确定Wnt信号通路活化病例的有用手段。
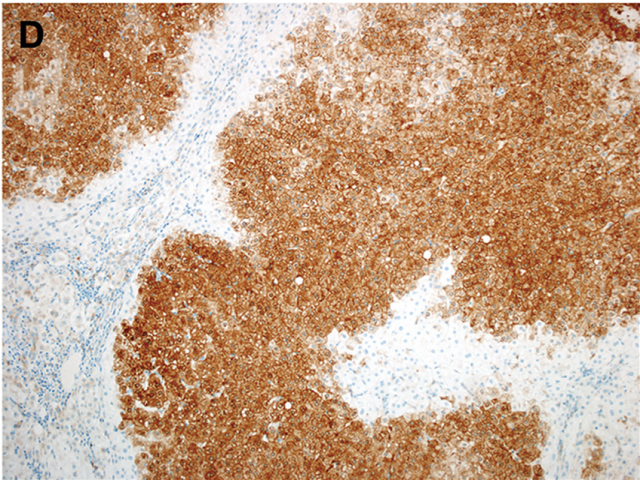
图10. 本例为局灶性结节性增生,因为是小活检标本,免疫组化谷氨酰胺合成酶呈弥漫强阳性着色,因此被误判为了β-catenin活化型肝细胞腺瘤。
——未完待续——
往期回顾:
形态与分子结合诊断的典范-肝细胞腺瘤(一)
形态与分子结合诊断的典范-肝细胞腺瘤(二)






















共0条评论