病例1:
病史及临床诊治情况:
1.患者,男,73岁,1月前右侧股骨颈骨折术后出现食欲下降,进食困难,体重下降,来就诊。
2.既往胃镜检查见胃内多发性溃疡,活检结果:溃疡性病变,均未见肿瘤,询问患者并无胃癌、肠癌等恶性肿瘤家族史。
3.此次术前临床依然考虑胃多发溃疡,行胃大部分切除术,术中先切除2块较大溃疡壁送冰冻。
此次入院胃镜检查显示:

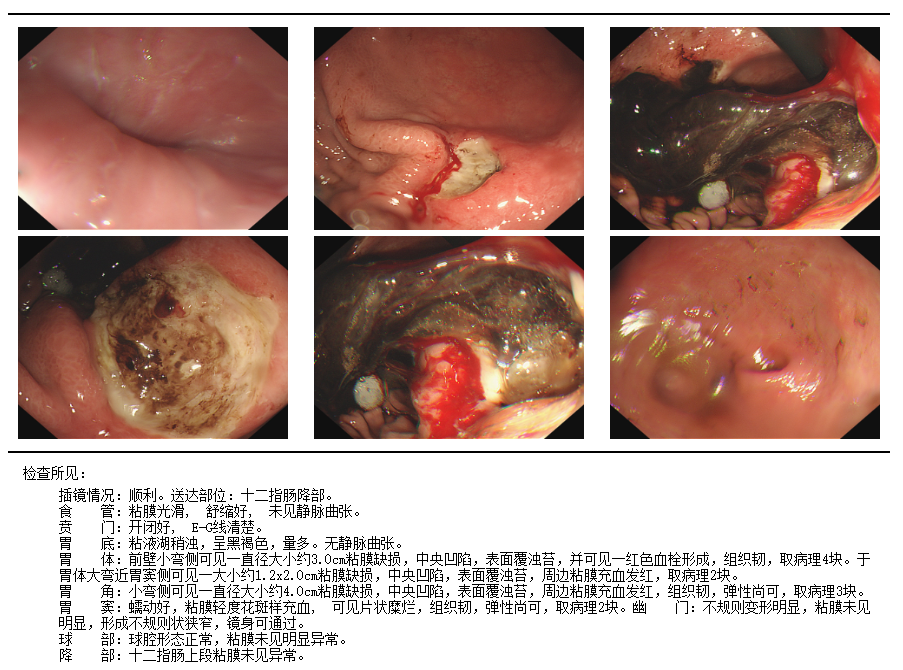
病理诊断过程:
1.术中冰冻:2块胃体溃疡壁组织,诊断结果:见溃疡性改变,未见肿瘤。冰冻剩余组织常规全取材,依然未见肿瘤。
2.常规病理:胃大部分切除+淋巴结清扫术送常规病理,靠近胃窦处肉眼见一个溃疡,大小约2cm,全取,余未见明显溃疡。送检各组淋巴结全取。诊断结果,2cm溃疡未见肿瘤,但送检的第6组淋巴结其中一个大小约1.5cm,内见癌转移。至此,淋巴结见癌转移与胃内多发肉眼溃疡处未见癌相矛盾。于是将剩余胃全部补取,找原发灶。经不懈努力,最终在一个镜下溃疡处见一大小约0.8cm癌灶。
镜下:
0.8cm癌灶见异型上皮呈实性、腺样增生,部分融合呈筛状,伴坏死,细胞核增大,核仁明显,异型性明显,向固有肌层内浸润性生长,间质内伴多量中性粒细胞浸润。
HE:
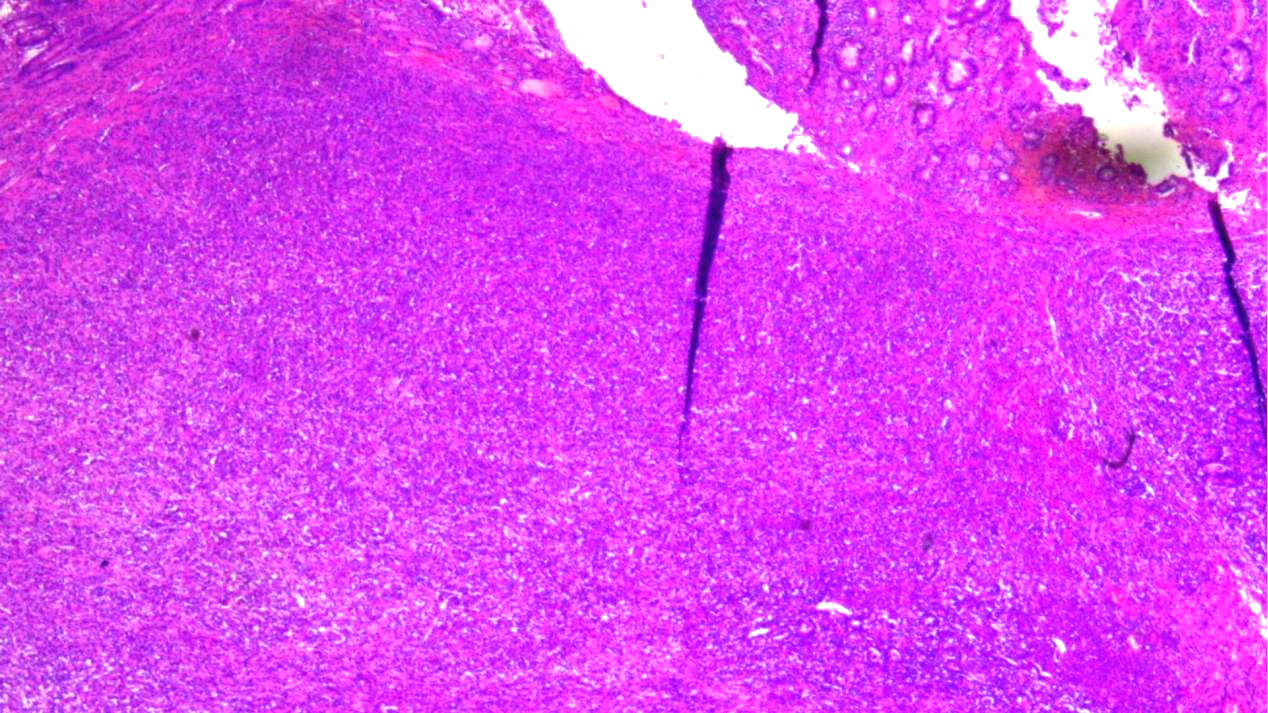 瘤组织表层见溃疡
瘤组织表层见溃疡

瘤组织呈实性及腺样,部分融合呈筛状排列
局部向固有肌层内浸润性生长
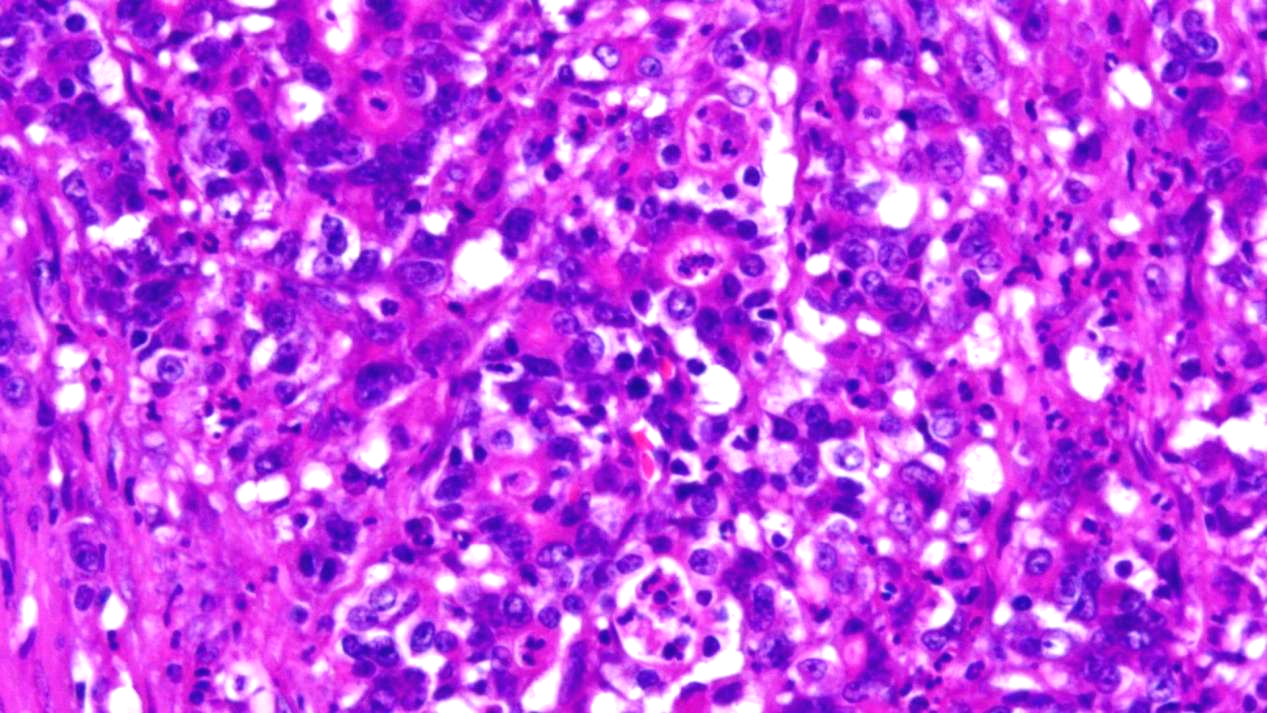
细胞核增大,深染,见核仁,背景见多量中性粒细胞及少量淋巴细胞浸润
IHC结果:
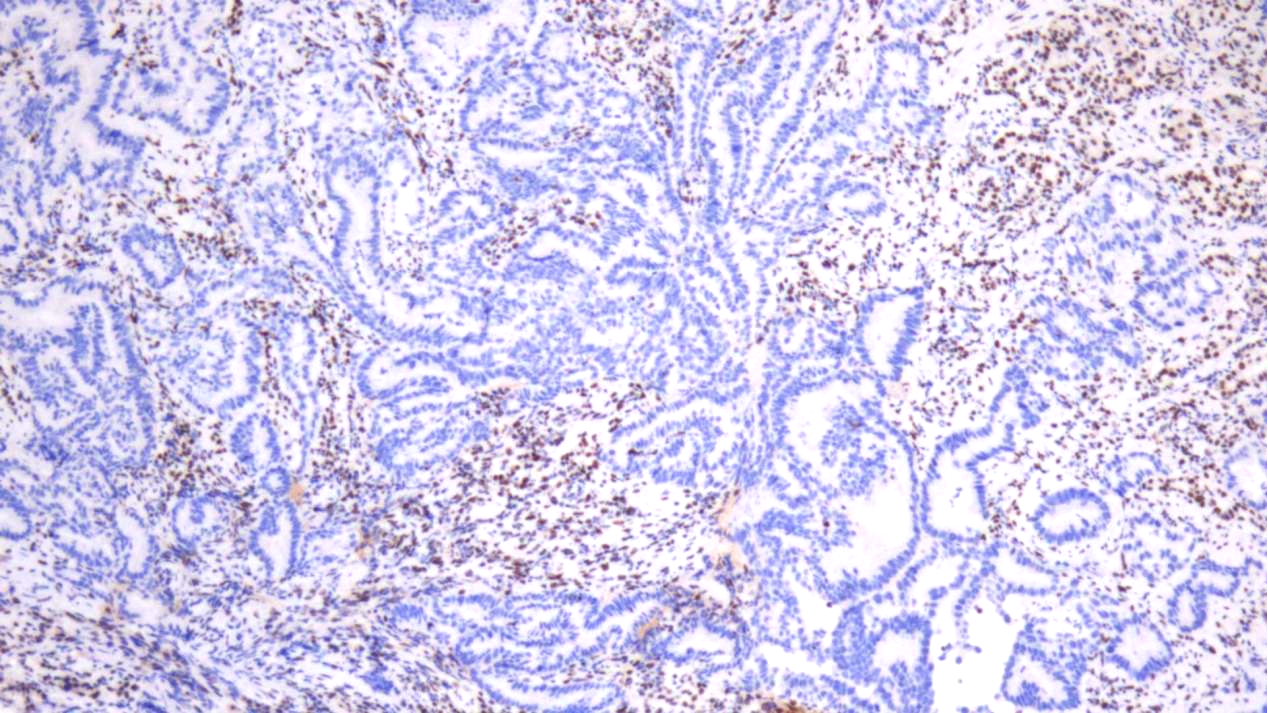
CK7、CEA(poly)、CDX-2均(+),SATB2、CK20均(-),p53(强弱不等+,野生型表达),Her-2(0),Ki67(约70%+);
MSH2、MSH6均(核+),MLH1、PMS2均(-)。
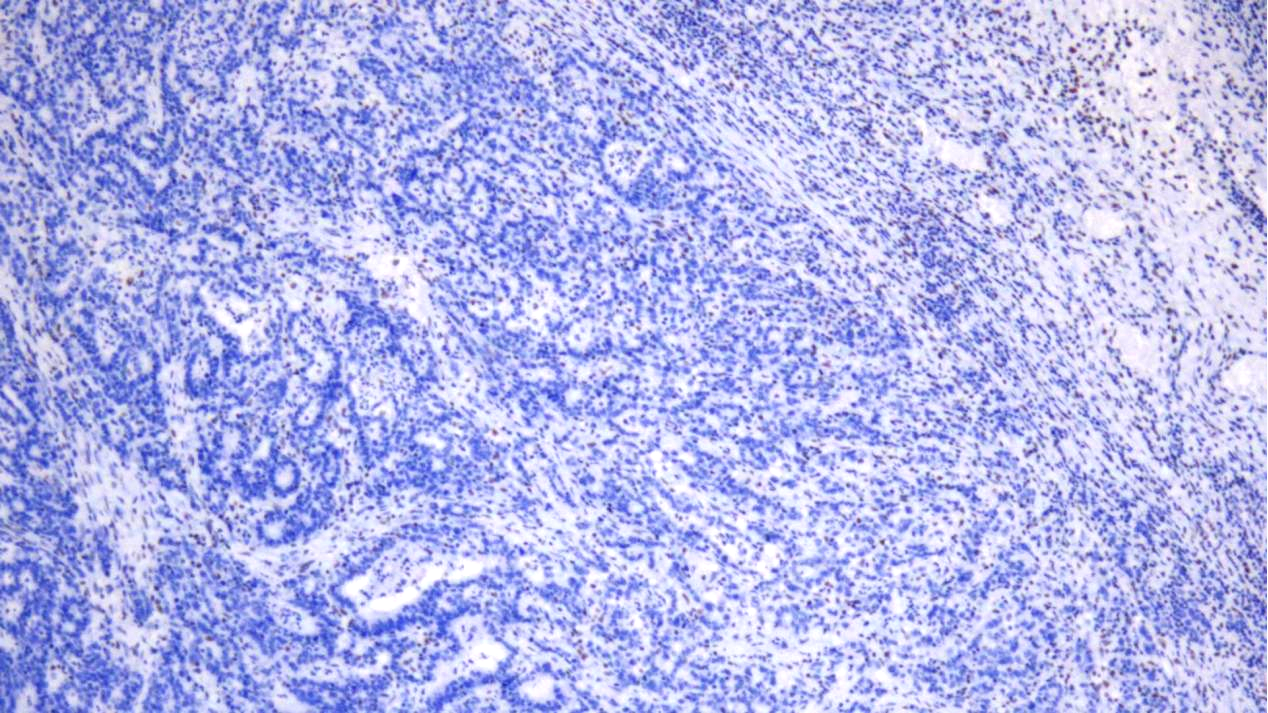
MLH1(-)
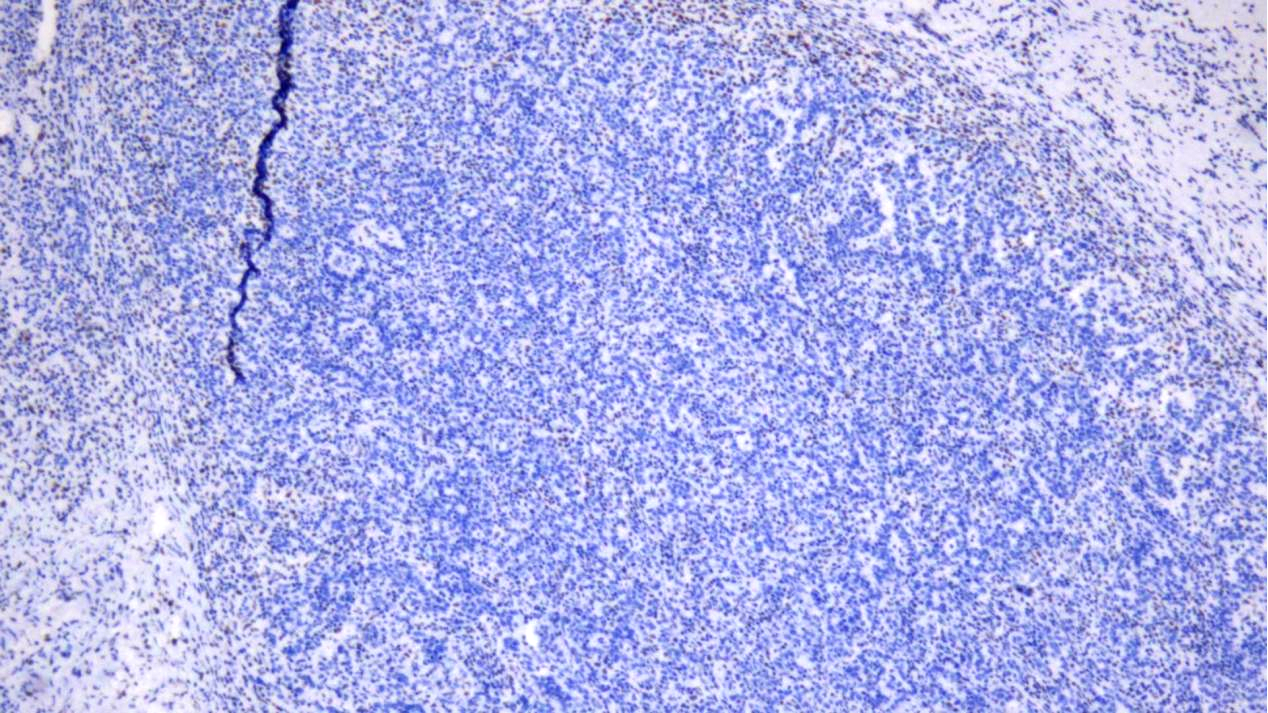
MLH1(-)
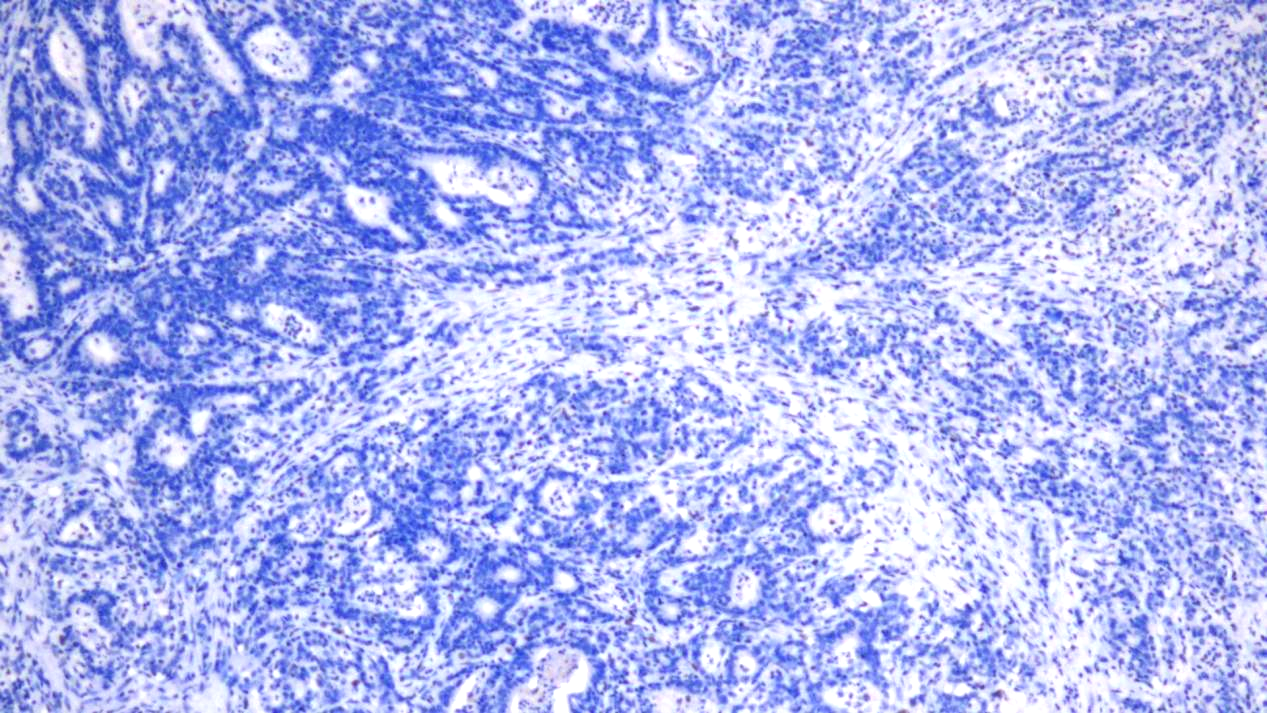
PMS2(-)
病理诊断:
1.全部胃壁组织取材:
---仅见1灶中-低分化腺癌,Borrmann分型: II型(局部溃疡型),Lauren分型:肠型;---瘤组织镜下直径约0.8cm,浸润至胃壁固有肌层,切缘均未见癌累及;
---自取胃周淋巴结26枚,均未见癌转移(0/26);
---网膜组织未见癌累及;
---免疫组化示:错配修复蛋白表达缺失(dMMR),提示高度微卫星不稳定(MSI-H),建议加做MLH1启动子甲基化和BRAF突变检测,以进一步筛查Lynch综合征。
2.临床送检(第6组淋巴结)淋巴结见癌转移(1/6)。
病例2:
病史及临床诊治资料:
1.患者,男,65岁,3天前无诱因出现食欲不振,进食后腹胀不适,呕吐、反酸及嗳气。
2.既往2021年曾行腹腔镜下根治性全膀胱切除术(全膀胱+前列腺+精囊切除术+盆腔淋巴结清扫术)+回肠膀胱术,术后病理诊断:膀胱高级别浸润性尿路上皮癌。2024年12月行腹腔镜胃窦前壁溃疡穿孔修补+溃疡组织活检+腹腔粘连松解+腹腔冲洗引流术,诊断结果:(胃窦)见慢性溃疡,未见肿瘤。经询问无癌家族史。
本次入院胃镜检查显示:


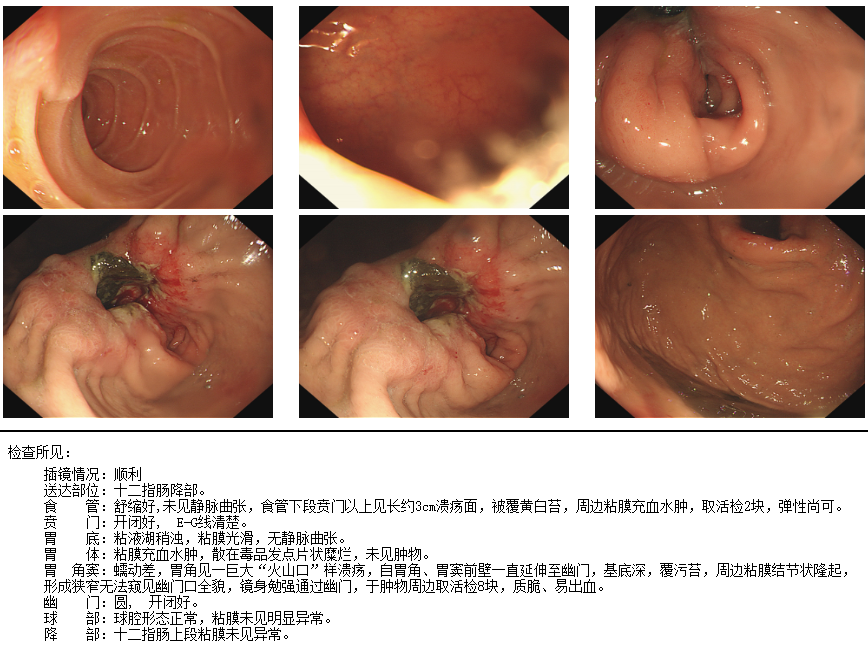
大体:
食管及胃角、胃窦活检黏膜组织多块,全部取材。
镜下:
1.食管黏膜组织:见溃疡结构,部分鳞状上皮呈轻度非典型增生。
2.胃黏膜组织:黏膜层内见异型腺体增生呈不规则形,部分腺体融合呈筛状,细胞核笔杆状,深染,见核分裂象,侵犯黏膜肌层,间质伴多量急、慢性炎细胞浸润。
胃粘膜活检HE:

黏膜层见异型腺体,不规则形,核笔杆状,深染
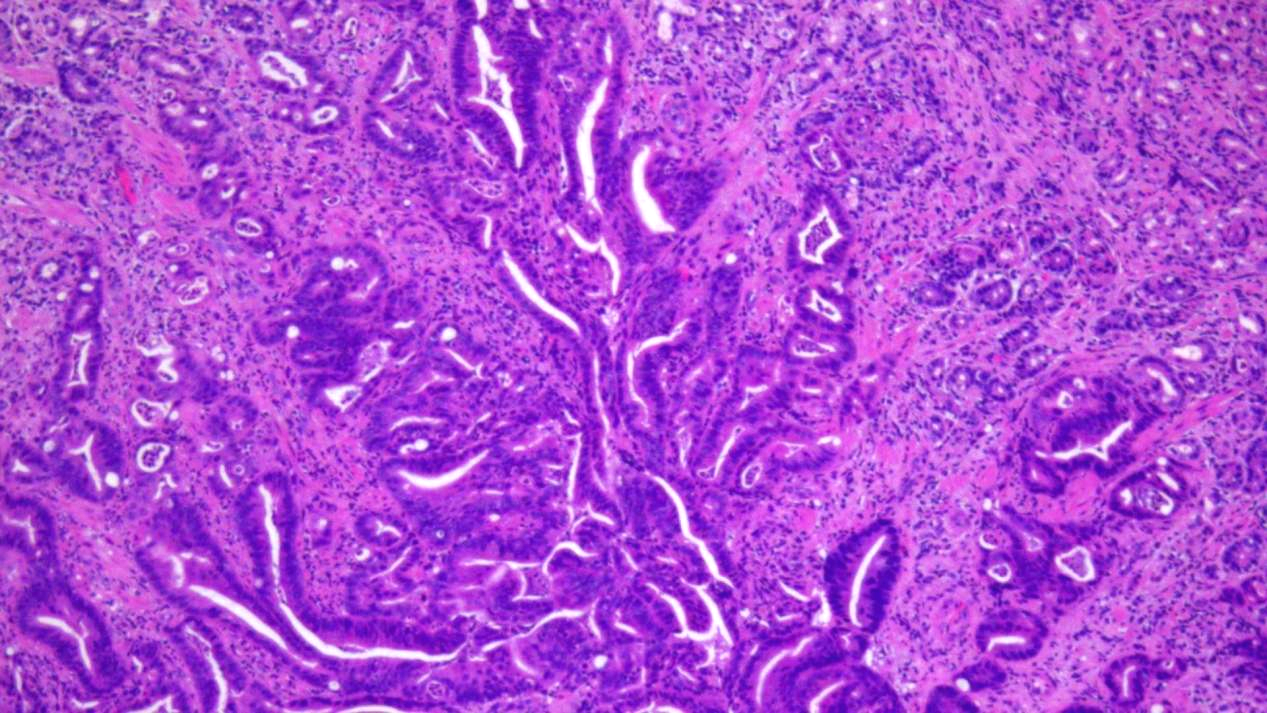
异型腺体融合呈筛状,浸润性生长,核柱状,深染,胞浆红染
IHC结果:
CK7、CEA(poly)、CDX-2均(+),CK20(部分+),p53(强弱不等+,呈野生型表达),Her-2(1+),Ki67(约30%+);MSH2、MSH6均(+),MLH1、PMS2均(-)
MLH1(-)
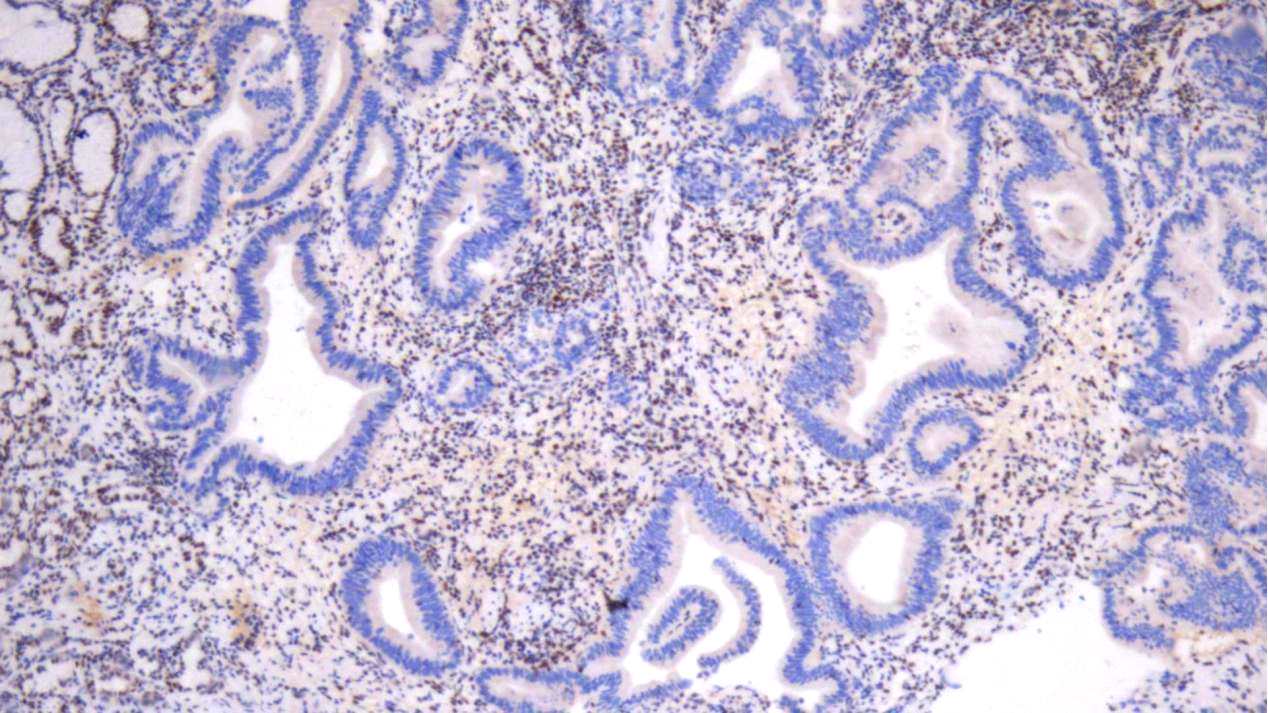
PMS2(-)
病理诊断:
结合胃镜结果,(胃角)腺癌,肠型。免疫组化结果显示错配修复蛋白表达缺失(dMMR),提示高度微卫星不稳定(MSI-H),建议加做MLH1启动子甲基化检测和BRAF突变检测,以进一步筛查Lynch综合征。
讨论:
MSI型胃癌临床病理特征:
1.年龄和性别:多见于老年患者,尤其是60岁以上的老年人。女性患者比例相对较高。
2.肿瘤位置:多发生于胃远端(胃窦部)或胃体部,较少发生在胃近端(贲门部)。
3.家族史:部分患者有家族性肿瘤病史,尤其是与林奇综合征(遗传性非息肉病性结直肠癌,HNPCC)相关的家族史,患者常携带错配修复(MMR)基因的胚系突变。
病理特征:
1.组织学类型:多为腺癌,尤其是低分化腺癌或印戒细胞癌,而这二例均是肠型腺癌。肿瘤细胞常表现为高度异质性,细胞形态多样。
2.肿瘤浸润淋巴细胞(TILs):常见大量肿瘤浸润淋巴细胞(TILs),这是其显著特征之一,提示较强的免疫反应。
3.黏液成分:部分病例可能含有较多黏液成分,表现为黏液腺癌或印戒细胞癌。
4.肿瘤边界:肿瘤边界常呈膨胀性生长,而非浸润性生长。
分子特征:
1.微卫星不稳定性(MSI):表现为高频微卫星不稳定性(MSI-H),即多个微卫星位点发生长度变异。
2.错配修复(MMR)蛋白缺失:通过免疫组化检测,MSI型胃癌常表现为MLH1、MSH2、MSH6和PMS2等MMR蛋白表达缺失。
3.基因突变:常见BRAF、KRAS等基因的突变,尤其是BRAF V600E突变较为常见。
与其他胃癌亚型的区别:
1.EBV相关胃癌:EBV相关胃癌常表现为近端胃癌,且EBER检测阳性,而MSI型胃癌多见于远端胃,EBER检测阴性。
2.染色体不稳定型胃癌:染色体不稳定型胃癌常表现为TP53突变和高水平的染色体不稳定性,而MSI型胃癌则以微卫星不稳定性和MMR蛋白缺失为特征。
对临床的指导意义:
1.较好的预后:常比其他类型的胃癌(如染色体不稳定型或EBV相关胃癌)预后更好,这可能与其较高的肿瘤浸润淋巴细胞(TILs)水平和较强的免疫反应有关。
2.较低的转移倾向:MSI型胃癌的淋巴结转移和远处转移的发生率相对较低,这可能与其较好的预后相关。
3.治疗意义:对某些传统化疗药物(如5-氟尿嘧啶)的反应可能较差,因此,在制定治疗方案时需要考虑这一点;免疫治疗的敏感性:对免疫检查点抑制剂(如PD-1/PD-L1抑制剂)的反应较好,这是因为通常具有较高的突变负荷和新抗原产生,从而更容易被免疫系统识别和攻击,因此,免疫治疗在MSI型胃癌中具有重要的治疗价值。
4.筛查和预防意义:具有较高的胃癌、结直肠癌和其他恶性肿瘤的风险,因此,有助于识别林奇综合征患者,从而进行家族成员的遗传咨询和筛查。定期内镜检查和监测有助于早期发现肿瘤复发或新原发肿瘤;MSI型胃癌作为研究肿瘤免疫微环境、突变负荷和免疫逃逸机制的模型,具有重要的科研价值。
5.流行病学意义:此型在胃癌中的比例约为10-20%,了解其流行病学特征还有助于公共卫生策略制定和资源分配。
小结:
MSI型胃癌在预后、治疗、筛查、预防、分子病理学和个体化治疗等方面具有重要的临床意义。识别和管理MSI型胃癌有助于改善患者预后,优化治疗方案,并推动胃癌研究的进展。
两个病例诊断体会:
在日常工作过程中,我遇见的胃腺癌均是MSS,而最近,连续遇见这二例均为MSI-H,较少见,故收集整理成文,不仅自己学习,也分享给广大病理同行。
病例一:
从淋巴结见癌转移倒推查找胃内原发灶,蜡块补取到300个,费时费力,但以成功找到胃内原发灶告终,诊断过程一波三折,印象深刻,学习就是这样,只要你愿意努力,功夫就一定不负有心人。
回到病理诊断中来,胃内见多发溃疡,大小不等,大溃疡处不一定有肿瘤,小溃疡处不一定没有肿瘤!淋巴结转移癌比胃内原发癌体积还要大,如果不是淋巴结转移,这么小溃疡处原发癌,极有可能被忽略!
病例二:
患者有膀胱癌病史,并无家族史,诊断林奇综合征证据不足,目前已建议患者到第三方公司加做BRAF V600E检测,如果结果是阳性,为散发病例,如果阴性,为家族性疾病。
参考书籍:
1.《罗塞和阿克曼外科病理学》第11版,上卷。主译:回允中。副主译:李挺,柳剑英,沈丹华,石雪迎,薛卫成。北京大学出版社。


























共0条评论