[导读] 作者:游乐园
1、临床资料
患者男性,67岁。既往有获得性免疫缺陷综合征病史,启动高效抗反转录病毒治疗,服药依从性好。1周前患者因咳嗽就诊,完善胸部CT、炎性标志物等检查后诊断为细菌性肺炎,抗感染治疗后病情好转,住院期间查腹部CT提示左肾下极后份低回声结节,大小约1.8x1.4cm,考虑占位性病变。PET-CT示左肾下极后份结节状软组织密度影,FDG代谢轻度增高,倾向肿瘤性病变,未见转移灶。腹腔镜下左肾部分切除术,显微镜下见肿瘤呈实性腺泡状,肿瘤细胞核圆形,大小一致,染色质细颗粒状,均匀分布,核仁大小不一,胞浆透明,包膜清楚。免疫组化:CD10、EMA、VIM阳性,PAX-8弱阳,CD117、RCC、GATA-3、CK7、E-cadherin阴性,Ki-67(约5%+)。病理诊断:(左肾)透明细胞肾细胞癌,1级。
2、讨论
介绍
肾细胞癌(RCC)是泌尿系统恶性肿瘤之一,是最常见的肾癌,占女性癌症新病例的3%,男性癌症新病例的5%,全球发病率约为40万例,是世界上10种最常见的癌症之一,占所有恶性肿瘤的2-5%,每年造成超过10,000人死亡,5年存活率约为75%,发病高峰约为70岁。RCC是由肾小管上皮细胞引起的一组异质性恶性肿瘤, 由不同的亚型组成,透明细胞RCC(ccRCC)最常见,约占75%,2-3%的ccRCC病例是遗传性的,与von Hippel-Lindau(VHL)基因改变有关,事实上,与其他亚型相比,ccRCC具有高增殖率的特点,它经常转移到肺、肝脏、骨骼,约15%转移到淋巴结。其次是乳头状RCC(pRCC),约占15%,虽然大多数pRCC病例是散发的,但根据疾病的分期、分级和预后,它被细分为2种遗传形式:1型和2型。1型与遗传成分有关,遗传成分包括MET突变,2型与富马酸水合酶基因突变有关,与较差的预后相关。嫌色性RCC (chRCC)约占5%,它分为两种类型:经典型和嗜酸性变异体,chRCC的特点是预后良好,事实上,由于其发生转移的频率较低,与其他RCC亚型相比,它的侵袭性较低。pRCC和chRCC的侵袭性都比ccRCC小,预后更好。未分类RCC约占4%。
风险因素和预防
ccRCC的风险因素与肥胖、高血压、吸烟、饮酒、饮食习惯、体重、年龄、性别、种族、遗传性疾病有关,受遗传性疾病影响的患者平均诊断年龄为40-45岁。种族是一个危险因素,ccRCC在白种人中的发病率也较高,而pRCC结果在非裔美国人中更为常见,这些差异不仅是由于种族差异,还由于缺乏医疗保健、无法获得筛查、获得癌症治疗的机会有限以及生活质量差。遗传性疾病也是风险因素之一,VHL疾病以3号染色体上的VHL基因突变为特征,90%的ccRCC存在这种突变,导致基因产物减少,HIF-1,2的表达增加。ccRCC还与BRCA1相关蛋白1(BAP1)的突变有关,体细胞BAP1突变的患者通常患有ccRCC高级别。与ccRCC相关的其他遗传综合征包括遗传性副神经节瘤-嗜铬细胞瘤综合征(PGL/PCC),它涉及琥珀酸脱氢酶(SDH)基因突变,甲状旁腺功能亢进-下颌肿瘤综合征(HPT-JT),其特征是细胞分裂周期(CDC73)基因突变和结节性硬化症(TSC)。肥胖也与发生肾脏恶性肿瘤的可能性有关,并且已经发现较高的身体质量指数(BMI)与肾癌风险之间存在关联。根据欧洲癌症和营养前瞻性调查(EPIC)的一项研究,较高的BMI与RCC相关。研究表明,体重增加5公斤,男性和女性的风险分别增加25%和35%。另一项研究表明,肥胖是ccRCC和chRCC的危险因素,而与pRCC的发生无关。甚至饮食也可能促进RCC的发展,特别是,水果和蔬菜的消费可能具有保护作用并降低RCC的患病率,而富含乳制品和蛋白质的饮食则与RCC的高风险相关。然而,食物与肾癌之间的关系并不像其他类型的恶性肿瘤,如胃癌或结直肠癌那样强烈。就酒精而言,适量饮酒可降低RCC的风险,而大量饮酒则会增加男性和女性的风险。三氯乙烯(TCE)与肾癌(尤其是ccRCC)以及肝癌和淋巴瘤有关,但与特定的职业物质暴露无关。TCE是一种脱脂剂,被认为是高度致癌物质。根据美国国家健康与营养调查(NHANES)的一项研究,在10%的美国人口的血液中发现了它,并且它在肝脏和肾脏中参与谷胱甘肽转移的途径被激活后似乎能够引起DNA加合物、肾细胞遗传毒性和细胞毒性。其他化学物质如苯、氯乙烯、除草剂和镉也被认为是导致RCC发展的因素。高血压被认为与RCC的发生有关,血压每升高10mmHg,肾癌风险增加10 -22%。肾恶性肿瘤与高血压之间的可能联系尚不明确,但可能涉及由于活性氧(ROS)形成的慢性肾缺氧和脂质过氧化。事实上,氧化应激是涉及多种病理条件的关键过程,包括癌症的发生和进展。到目前为止列出的危险因素都是不可改变的,但即使是可改变的因素也会导致RCC的发展,如吸烟、饮酒、饮食习惯和体重。初级预防涉及生活方式的改变,目的是避免或减少疾病的发生或发展。吸烟与发生肾癌以及其他类型癌症的风险有关。事实上,烟草烟雾中含有致癌物,如-萘胺和尼古丁,当它们通过肾元过滤时被代谢,促进炎症和诱导DNA损伤,从而开始致癌。吸烟者患RCC的风险更大,这与吸烟的数量和吸烟的持续时间有关。事实上,先前的一项研究表明,经常吸烟的人患该病的可能性是非吸烟者的3.6倍。另一项研究表明,戒烟10年的患者的相对危险度较低。研究发现,吸烟是ccRCC和pRCC的重要危险因素,而不是chRCC亚型的重要危险因素。早期诊断ccRCC对于提高患者生存率和提高治疗效果具有重要意义,然而,目前还没有早期发现ccRCC的筛查方案。目前还没有高灵敏度和特异性的肿瘤标志物被证实可用于ccRCC的筛选,但最近提出了一些候选分子,如AQP1和PLIN2。此外,DNA甲基化、microRNAs和长链非编码RNA已被报道与某些亚型RCC相关。
诊断
肾癌的诊断在部分病例中是偶然的。局限性肾细胞癌通常无症状,事实上,临床检查通常存在延迟诊断,因为“经典三联征”症状,包括侧腹疼痛、肉眼血尿和可触及的腹部肿块并不常见。因此,当患者因为体检或其他原因接受腹部超声等检查时,才会发现疾病,且25-30%的ccRCC病例在最初诊断时已转移。肾细胞癌可以转移到肺(50-60%的病例)、肝(30-40%的病例)和骨,也可以转移到另一个肾脏以及肾上腺、脑、脾、肠和皮肤。
如果怀疑有肾细胞癌,应要求实验室检查血清肌酐、血红蛋白、白细胞和血小板计数、淋巴细胞与中性粒细胞比值、乳酸脱氢酶、c反应蛋白等。诊断成像技术对肾癌的诊断至关重要。CT用于评估局部侵袭性、淋巴结累及或远处转移。此外,MRI和CT对疑似恶性病例的准确肿瘤分期是必须的。对CT造影剂过敏的患者建议进行腹部MRI和无造影剂的高分辨率CT扫描。在疑似恶性病变的情况下,进行病理活检,以组织病理学证实恶性肿瘤,定义RCC亚型,ccRCC具有特征性的由小的薄壁血管构成的规则的网状间隔,这一特点有助于诊断,根据核的结构可将其分为4级。此外,在消融治疗前和转移性疾病患者开始全身治疗前,也应进行活检。
治疗
在过去的二十年中,全球ccRCC的发病率增加了两倍,死亡率每年增加1%。通过早期诊断和有效的手术干预,患者的5年生存率可达93%。遗憾的是,由于缺乏典型的早期临床症状,导致近40%的ccRCC患者在肿瘤已经相当大或已经转移才被诊断出来。根治性肾切除术或部分肾切除术,即全部或部分切除肾脏,是局部和局部晚期疾病的主要治疗方式。大约30%的患者同时或是在随访期间发生转移。辅助或姑息性免疫治疗,包括干扰素-α2b、高剂量白介素-2。系统性靶向治疗,包括针对VEGF信号轴的酪氨酸激酶抑制剂(索拉非尼、舒尼替尼、帕唑帕尼、阿西替尼、伦瓦替尼、和卡博赞替尼)或mTOR抑制剂(依维莫司和替西莫司)或抗VEGF单克隆抗体贝伐单抗。转移性ccRCC的一线选择包括舒尼替尼、帕唑帕尼或贝伐单抗加干扰素-α的联合治疗,二线选择是阿西替尼和卡博赞替尼。尽管做出了各种治疗努力,但晚期疾病仍意味着非常低的存活率。一线治疗的中位缓解持续时间为9个月,二线治疗的中位缓解持续时间为6个月。在没有毒性的情况下,大多数这些药物都是顺序给予的,直到疾病进一步进展。对于已经发生转移的病例,也提倡尽可能进行手术切除,以减轻肿瘤负担,避免进一步的转移。
生物标志物是癌症研究的关键工具,特别是对于ccRCC,包括:ccRCC1-4、TLR3、IL-6/IL-8、PD-L1、BIRC5/Survivin、NNMT、CAIX/CA9、CTC、DNA甲基化、免疫反应和炎症标志物。这些指标广泛存在于血液和尿液中,可以方便地收集标本,并提供微创或无创、方便、敏感和有效的监测手段。它们在ccRCC的早期诊断、识别疾病复发或进展风险增高的患者和延长患者生存期方面具有重要意义。除了在阐明癌症诊断和确定患者预后方面的作用外,生物标志物还可以作为预测患者对治疗或干预反应的预测因素。
鉴于ccRCC患者对靶向或免疫治疗药物的不同敏感性,耐药的情况很常见(原发性和继发性耐药)。此外,放疗和化疗的疗效仍不理想。因此,识别生物标志物来预测药物的治疗效果和评估患者预后具有至关重要的意义。提高ccRCC的早期诊断率,减轻转移,提高晚期患者的生存率是迫切的目标。因此,迫切需要探索ccRCC的早期诊断标志物。同样重要的是与药物治疗敏感性相关的分子生物标志物的鉴定和开发,使ccRCC的治疗结果预测和预后评估成为可能。
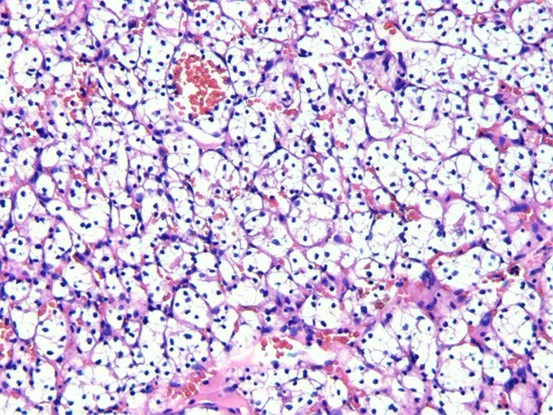
图一.肿瘤细胞胞浆内富含脂质和糖原,HE切片显示胞浆透明,包膜清楚
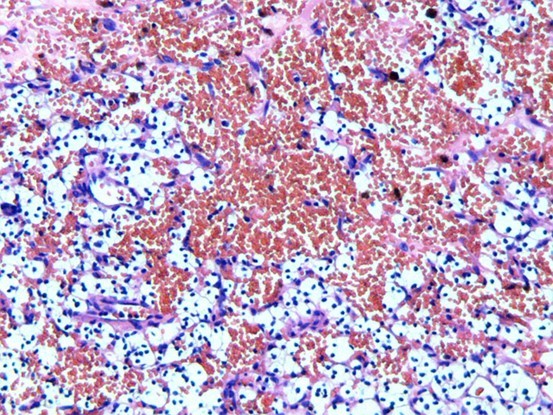
图二.出血区域

图三.肿瘤细胞低核级
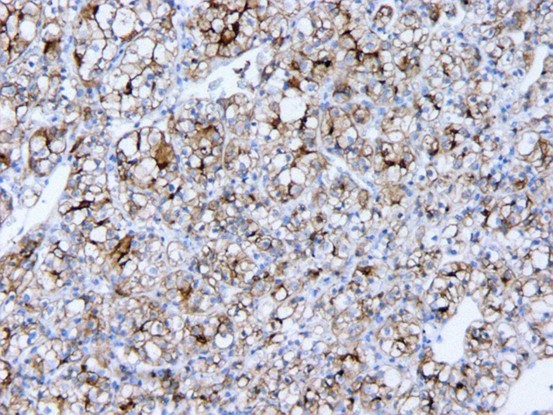
图四.CD10(+)
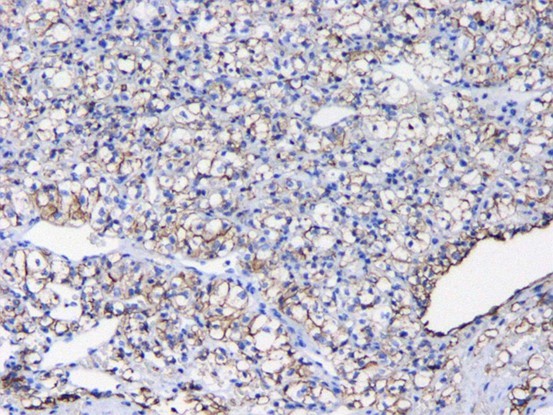
图五.EMA(+)
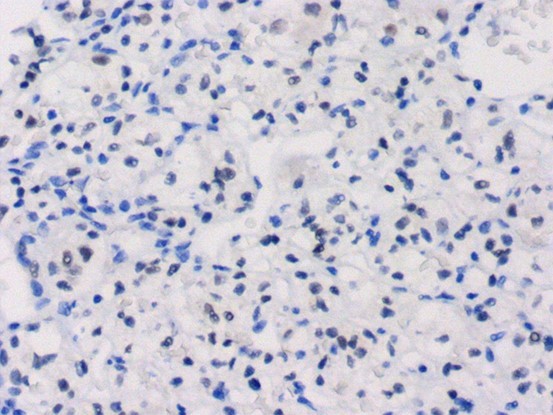
图六.PAX-8弱阳



















共0条评论