[导读] 作者:胡娜,西北妇女儿童医院病理科
炎性肌纤维母细胞肿瘤(inflammatory myofibro-blastic tumor,IMT)是一种病因尚不明确的少见的纤维母细胞/肌纤维母细胞中间型肿瘤,目前的研究结果支持肿瘤与ALK基因突变有关。发病部位较广,好发于胸肺部、腹腔、消化系统、泌尿系统等,但原发于女性生殖系统的IMT(本文下文内容中简称“IMT”)相对罕见。目前国内外文献报道近百例,且为个案及小样本临床研究。
IMT发病年龄6-78岁,平均40岁,以发生在子宫体相对多见,子宫颈、卵巢、胎盘、附件旁软组织及盆腔的发生率较低。发生在子宫体时多位于肌间,也可发生于子宫体黏膜下。多数为单发,少数可多发且发在在不同部位,如子宫颈+子宫体。患者多以阴道不规则出血或月经不规律就诊,部分患者为体检发现,其他常见的临床表现多为肿块相关的症状,包括腹部不适、腹胀、骨盆疼痛、压力性尿失禁和性交困难。多通过影像学发现肿瘤,少数在大标本中偶然发现。
IMT具有平滑肌瘤样大体外观,无包膜、大多界清,呈灰白色结节样,实性、质中,可局灶呈黏液样,少数边界不清,明显黏液样变,以及出现坏死或者梗死。肿瘤大小不等,肿瘤最大径1.8-15.5cm(平均8.36cm)。
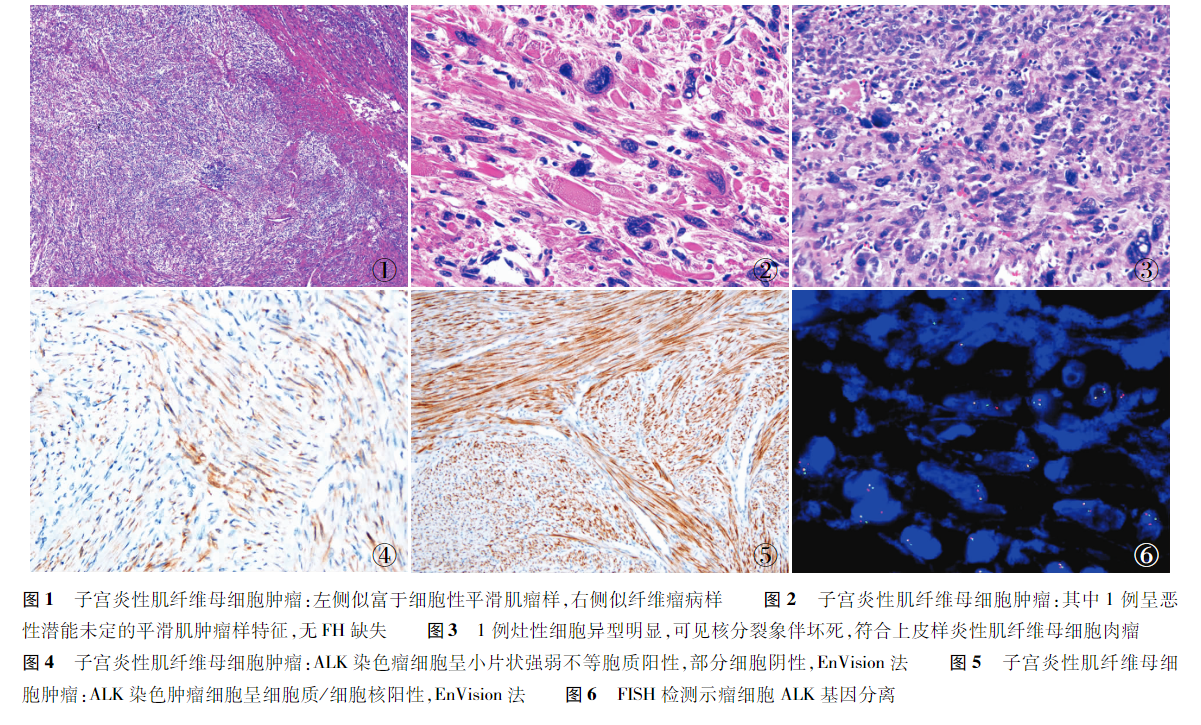
IMT组织学表现一般肿瘤边界清,少数出现浸润性边界;瘤细胞呈梭形,核两端圆钝,部分两端纤细,胞质淡染嗜酸性,呈束状、交织状及漩涡状排列,多为平滑肌瘤样形态,少数呈上皮样形态,伴不同程度的黏液样变性区域及淋巴细胞及浆细胞等炎细胞浸润;肿瘤细胞多为中等细胞密度,少数富与细胞或者细胞稀少,富与细胞时形态类似于富细胞性平滑肌瘤或者子宫间质肿瘤,细胞稀少类似于韧带纤维瘤病或者结节性筋膜炎;大多缺乏细胞异型性,缺乏坏死,少数可出现中-重度细胞异型性伴有坏死;部分病例可见核仁及节细胞样细胞,核分裂象多少不等,一般为1-4个/10HPF。IMT的形态学与子宫平滑肌瘤等有一定的重叠,易误诊。值得注意的是IMT可同时伴发平滑肌瘤。少数IMT病例中肿瘤局部细胞中度异型,细胞丰富,核分裂象约4个/10HPF,但无凝固性坏死,膨胀性生长,形态类似于恶性潜能未定的平滑肌肿瘤。少数IMT病例中肿瘤细胞呈多角形、卵圆形及上皮样,细胞中度-重度异型,可见核仁及瘤巨细胞,呈“节细胞”样表现,核分裂象增多,常见坏死,符合上皮样炎性肌纤维母细胞肉瘤(EIMS)。
IMT免疫表型:ALK蛋白(定位于细胞质,可同时出现核或者核膜着色)呈散在(见于大多数病例)和弥漫表达,少数病例阳性较弱,易判读为背景染色或阴性。SMA、Desmin、H-caldesmon均不同程度的阳性(文献中报道的1例EIMS中ALK蛋白阳性位于核膜及胞质,同时伴有Desmin核旁及CD30表达),CD10少数呈灶阳性或者弥漫阳性,Ki67增殖指数5%-10%,不表达CD34、Pan TRK、HMB45、Melan A、S100、2SC、CD117及DOG1蛋白等,瘤细胞中SDHB、FH、H3K27Me3、INI1(SMARCB1)及SMARCA4蛋白均无缺失;P16可呈阳性,P53野生型表达(P16蛋白表达主要见于IMT恶性转化,P16和P53蛋白高表达可能与预后不良相关),文献中P16和P53表达异常在子宫平滑肌肉瘤中较常见,但在IMT中罕见,可能具有辅助鉴别诊断价值。
IMT分子遗传学表现为ALK基因突变,如重排(融合突变)、缺失、扩增等方式,重排最常见。文献显示子宫IMT的ALK重排(80%-100%)阳性率高于子宫外IMT(50%-60%)。ALK伙伴基因有:TIMP3、DES、IGFBP5、SEC31、TPM3、THBS1、TNC,还可伴有CDKN2A、NF1缺失和CDKN1A、PKHD1、RET、ROS1、NTRK突变。IMT可缺乏ALK基因重排/融合,出现其他酪氨酸激酶受体的基因组重排或融合,包括ROS1、NTRK3、RET和PDGFRβ等,但检出率较低。EIMS中ALK基因突变几乎均为ALK-RANBP2融合,临床预后较差。个别病例报道发现ALK免疫组化为核旁粗颗粒样表达,但FISH检测结果为阴性,后续通过RNA测序检测到ALK融合蛋白(推测融合是由染色体内易位引起),提示FISH检测具有局限性。当融合伴侣位于同一染色体上时,FISH结果可能为假阴性,并且ALK免疫组化表达模式可能会根据融合伴侣的定位不同而改变,因此建议诊断时将FISH结果与ALK免疫组化和组织学特征相关联,必要时增加检测手段(如RNA测序等)或设计不同的FISH探针,同时还需注意ALK抗体克隆号的选择。ALK基因检测方法包括FISH、RT PCR及NGS,三者各有优缺点,FISH技术简单易操作,RT PCR技术操作繁琐,适合检测点突变;NGS技术虽可高通量检测已知和未知突变类型,但实验室条件要求高,费用昂贵,一般常用FISH检测。FISH检测有分离和融合两种探针,首选分离探针。
WHO(2020)女性生殖系统肿瘤分类将IMT归于中度恶性潜能的肿瘤,复发率为25%,其中一部分患者可多次复发,少部分患者复发后死亡,转移率小于2%,治疗需要手术完整切除肿物,包括腹腔镜下肿瘤切除术(旋切或剔除术)、子宫切除、全子宫+双侧附件切除等。由于腹腔镜微创手术标本破碎,无法确保肿瘤完全切除,肿瘤边界亦无法判断,因此,一般建议行子宫切除术,且术后需要长期随访。IMT的治疗及随访要求是显然不同于良性的平滑肌瘤或者其他良性梭形细胞肿瘤。此外已有研究表明,对于手术无法治愈、发生复发或转移的IMT患者,若免疫组化或分子诊断发现ALK阳性,则可使用靶向治疗ALK抑制剂(克唑替尼等)并从中获益。
IMT需与以下子宫梭形细胞肿瘤鉴别。(1)平滑肌瘤及其亚型、平滑肌肉瘤:两者在组织学和免疫表型上均存在重叠。镜下见肿瘤细胞核呈“笔杆样、雪茄样”,当胞核两端有空泡,胞质嗜酸性或淡染,间质可黏液变性或伴有炎症细胞浸润,可与IMT类似,但无ALK蛋白表达及ALK基因突变。极少数子宫平滑肌瘤可异常表达ALK蛋白,但无遗传学异常,可资鉴别,注意平滑肌源性蛋白标记对于二者鉴别无意义。(2)子宫内膜间质肉瘤:镜下见瘤细胞呈“舌状、手指样”浸润子宫肌壁,可见静脉内瘤栓,厚壁小动脉及泡沫样组织细胞浸润,间质可黏液变性、炎症细胞浸润等;高级别者瘤细胞核分裂象多,细胞异型性增大。子宫内膜间质肉瘤无ALK蛋白表达及ALK基因突变。遗传学上低级别子宫内膜间质肉瘤50%出现JAZF1和SUZ12基因融合;高级别子宫内膜间质肉瘤具有BCOR基因异常。(3)孤立性纤维性肿瘤:两者均为梭形细胞,孤立性纤维性瘤细胞丰富区与瘢痕样的玻璃样变区交替排列,瘤细胞STAT6核阳性,CD34和CD99胞质阳性,而IMT中STAT6阴性。(4)NTRK重排的子宫肉瘤:形态相对单一的梭形细胞;肿瘤常呈浸润性生长,少数呈推挤性边界;瘤细胞呈束状、交织状、鱼骨样排列,似“纤维肉瘤样”或腺肉瘤样,细胞异型不等。免疫组化标记瘤细胞表达TRK蛋白,包括panTRK和TRKA克隆,不表达平滑肌标志物Desmin、H-caldesmon。遗传学上肿瘤特征性表现为NTRK重排、NTRK1及NTRK3重排等。(5)血小板衍生生长因子(PDGFB)基因重排的子宫肉瘤:组织学类似于隆突性皮肤纤维肉瘤或纤维肉瘤样,为致密梭形细胞,呈束状、漩涡状排列,核分裂象易见,可有坏死,浸润性生长。免疫组化标记瘤细胞表达CD34,不表达平滑肌标志物、ALK、S100、CD10、CyclinD1及panTRK是诊断线索,遗传学上表现为PDGFB-COL1A1基因融合及CDKN2A缺失等。(6)其次还需与延胡索酸水合酶缺陷型子宫平滑肌瘤、SMARCA4缺失未分化肉瘤、血管周上皮样细胞肿瘤、侵袭性纤维瘤病等鉴别,结合临床病理学特征、影像学表现、免疫表型及基因检测可辅助诊断。
参考文献:
[1]黄海建,陈小岩,郑松龄,等.子宫炎性肌纤维母细胞肿瘤32例临床病理及分子遗传学特征分析[J].临床与实验病理学杂志,2023,39(10):1207-1211
[2]徐静纯,徐祎,张炜明,等.子宫炎性肌纤维母细胞肿瘤3例临床病理学分析[J].临床与实验病理学杂志,2023,39(3):353-355
[3]WHO(2020)女性生殖系统














共0条评论