[导读] 译者:张波
摘要 目的:HPV已被认为是宫颈癌发生的主要因素。然而,过去20年收集的许多证据表明,EBV在这一过程中发挥了次要作用。这项荟萃分析的目的是确定EBV感染是否会增加宫颈癌的风险。方法:研究方法基于25篇文章,这项分析得出了EBV总体合并流行率为33.44%。结果:癌组织的混合患病率(43.63%)高于正常宫颈组织(19.0%)、宫颈上皮内瘤变1(CIN1)组(27.34%)和宫颈上皮内瘤变2/3组(34.67%)。EBV和HPV的混合感染显示出类似的模式。EBV感染与宫颈上皮病变分级呈显著正相关,且在恶性病变中更为常见。此外,EBV阳性妇女宫颈癌的发生率是未感染EBV妇女的4倍(OR=4.01[1.87-8.58];p<0.001)。结论:EBV(+)HPV(−)癌的存在,肿瘤细胞中潜伏癌蛋白(EBNA1,EBNA2,LMP1)和EBERs的表达,以及EBV与HR-HPVDNA在恶性标本中的整合,表明EBV在宫颈癌的发生和/或发展中是一个被低估的辅助因素。然而,在建立EBV与宫颈癌之间的联系之前,有必要进行进一步的研究。
1前言
癌症是一个全球性的公共卫生问题,具有严重的社会和经济影响。根据国际癌症研究机构(IARC)的数据,2012年报告了1410万新发病例和820万癌症相关死亡病例。根据最新的全球估计,报告了527600例新发病例和265700例死亡病例,宫颈癌是女性第四大常见癌症,也是第四大致命癌症。
据估计,全球高达15%的癌症病例是由感染引起的,其中20%发生在发展中国家。感染因子包括EBV,这是一种普遍存在的导致单核细胞增多症的人类γ-疱疹病毒,已显示其在几种淋巴和上皮恶性肿瘤中作为致癌辅助因子,包括伯基特淋巴瘤、霍奇金淋巴瘤、T细胞淋巴瘤、鼻咽癌和胃癌。
既往研究表明,EBV DNA频繁存在于宫颈癌组织中,提示EBV与宫颈癌的发生有关。在20世纪90年代早期,Turner,White和Soutter 和Zhang等人提出了EBVDNA与宫颈癌之间关系的第一个证据。最近,研究发现阴道内存在EBV感染,鉴于尿液和精液中可检出HPV DNA的结果表明,该病毒可能通过性传播,并可能与HPV在生殖器癌的病因学中协同作用。宫颈组织中HR-HPV和EBV DNA的共存在高级别鳞状上皮内病变(HSIL)或鳞状细胞癌(SCC)患者中更常见。与无鳞状上皮内病变(no-SIL)和低级别鳞状上皮内病变(LSIL)患者相比,高级别宫颈病变和宫颈癌中EBV的频繁存在表明EBV可能参与HPV相关的宫颈癌发生。以前的研究也表明巨细胞病毒(CMV)和EBV 可能是宫颈癌中HPV相关致癌作用的辅助因子。
在这项研究中,我们通过系统回顾和荟萃分析的研究,包括宫颈癌和EBV之间的关系,癌症患者中EBV的患病率,EBV检测技术和靶点,EBV感染与种族之间的关系,标本采集方法,与HPV的合并感染,以及EBV感染与病变分级之间的相关性,涵盖1990-2016年期间的文献。EBV在宫颈癌发生中起重要作用的假设,以及可能与HPV协同作用是基于目前对EBV在一些淋巴和上皮恶性肿瘤中的致癌作用的认识。
2 方法
为了研究EBV对宫颈癌发生的影响,我们对PubMed和Scopus数据库中检索到的文献进行了系统回顾和荟萃分析,使用以下描述符:#1“Epstein-Barr病毒”(关键词),#2“宫颈癌”(关键词)和#3“宫颈上皮内瘤样病变”(MeSH)。鉴于可用的出版物数量较少,并且为了纳入该领域发表的最早研究,检索涵盖了相对较长的时间段(1990年1月1日至2016年12月14日)。主要通过分析PubMed数据库中的标题和摘要选择手稿,但也根据标题、摘要和关键词检索了Scopus数据库。
这些出版物由三位作者独立审查,并提交以下纳入标准:i)标题和/或摘要中至少有一个检索词组合的文章,ii)英文文章,iii)解决宫颈癌和EBV之间关联的文章,iv)在CAPES网站上提供全文的原始研究,该网站是一个由巴西教育部维护的限制访问的在线图书馆。排除以下出版物:i)未采用直接或间接EBV检测方法,ii)未被归类为原始研究(即,给编辑的信、前言、简短通讯、评论、社论、文献综述和病例报告),iii)基于动物样本或模型,或iv)重复检索结果。
检索分两步进行:a)描述符#1和#2的组合在PubMed中产生了62篇出版物,在Scopus中产生了283篇出版物,分别选择了其中的12篇和4篇; b)描述符#1和#3的组合在PubMed中产生了20篇出版物,在Scopus中产生了31篇出版物,分别选择了其中的5篇和4篇。本综述遵循PRISMA系统综述和荟萃分析方案,无需伦理委员会批准。
2.1 统计分析
统计分析使用软件Stata v 12.0(StataCorp,学院站,德克萨斯州,美国)使用命令“metan”进行。首先,计算每项研究的EBV患病率和置信区间(CI)。使用Wilson方法计算95% CI 。然后进行荟萃分析,以评估EBV的总体合并患病率。在对研究间异质性的潜在来源进行分层后,还进行了亚组分析,包括:i)标本采集方法,ii)地理研究位置,iii)病毒检测技术,以及iv)组织学类型(例如,癌、宫颈上皮内瘤变[CIN]、正常组织)。由于无法计算置信区间,因此将缺乏每个组织子集详细信息(病例总数和阳性病例)的文章从分析中排除。使用纳入的病例对照研究估计比值比(OR)和相应的95%CI。用Q统计量和I2统计量评价研究结果之间的异质性,统计学显著性水平设定为5%(P<0.05)。EBV患病率最初用固定效应模型估计。然而,由于观察到大量异质性,我们使用Der Simonian和Laird的随机效应模型进行了第二次分析。报告患病率为0%或100%的研究自动从分析中排除。
3 结果
3.1 研究特点
最初,检索到192篇出版物。检索过程中重复的文献仅计数一次。在对标题、摘要和手稿进行整体审查后,发现25篇文章符合合格标准。25项研究在非洲(n=2)、欧洲(n=10)、亚洲(n=10)和拉丁美洲(n= 3)进行。英国、日本和巴西的研究数量最多(各3项)。用基于PCR的技术(n=19)、基于杂交的技术如原位杂交(ISH)、斑点印迹杂交和Southern印迹(n=13)或免疫学试验(n=5)检测EBV。在10项研究中,使用了两种不同的检测方法。只有一项研究采用了三种方法(PCR、杂交和免疫学)。EBV在宫颈癌中的流行率为0-87.5%,在CIN亚组(CIN 1和CIN 2/3)中的流行率为0-100%,在正常宫颈样品中的流行率为0-53.3%。事实上,有几项研究评估了一种以上的病毒靶点,并采用了一种以上的检测方法,因此有必要分别考虑每种方法进行分析。
3.2 荟萃分析
选择的25项研究包括684例不同的宫颈癌,565例HSIL(CIN 2/3),346例LSIL(CIN 1),837例正常宫颈样本和67例宫颈炎。在来自5项研究的76例不同病例中,病变分级未明确定义或分类不同(例如,CIN1/2)。这些病例被置于标记为“CIN”的亚组中。由于每个级别的病例数量较少,Shimakage和Sasagawa 报告的病例被纳入CIN亚组进行汇总分析。EBV的总体合并患病率为33.44%(95% CI 28.78-38.10; P<0.001)。图1显示了每个亚组(癌、CIN 1、CIN 2/3、正常宫颈、宫颈炎、CIN)中检测到EBV可能性的随机效应模型、点估计值和95%CI。在癌亚组中观察到最高的合并患病率:43.63%(95%CI 33.75-53.51; P<0.001)。此外,合并患病率随着病变级别的增加而逐渐增加。更具体地说,我们的荟萃分析发现合并患病率为19.0%(95%CI 13.69-24.31; P<0.001)正常人,27.34% CIN 1为34.67%(95%CI 10.01-44.68; P<0.001),CIN 2/3为34.67%(95%CI 24.85-44.49; P<0.001),CIN(病例未明确分类)为22.88%(95%CI 11.64-46.13; P<0.001)。
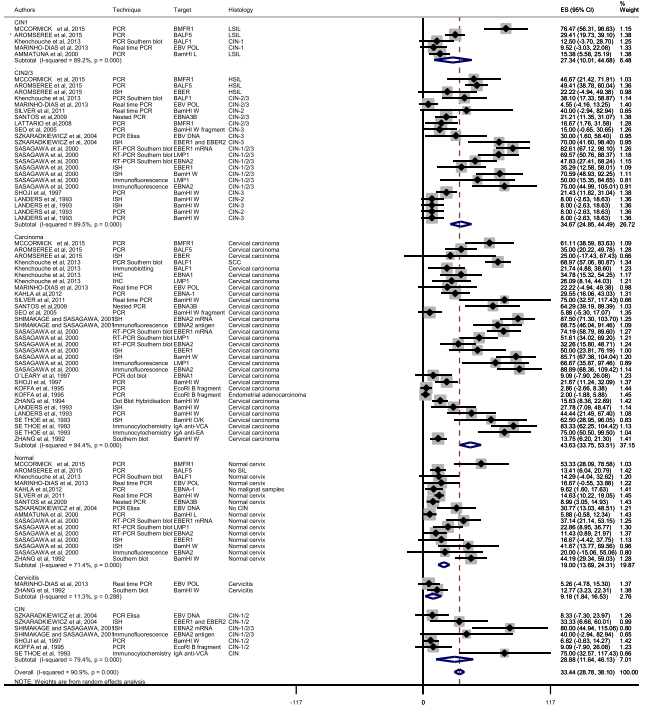
图1 .按标本类型分层的EBV合并患病率(随机效应模型):癌、CIN 2/3、CIN 1、正常宫颈、宫颈炎和CIN。
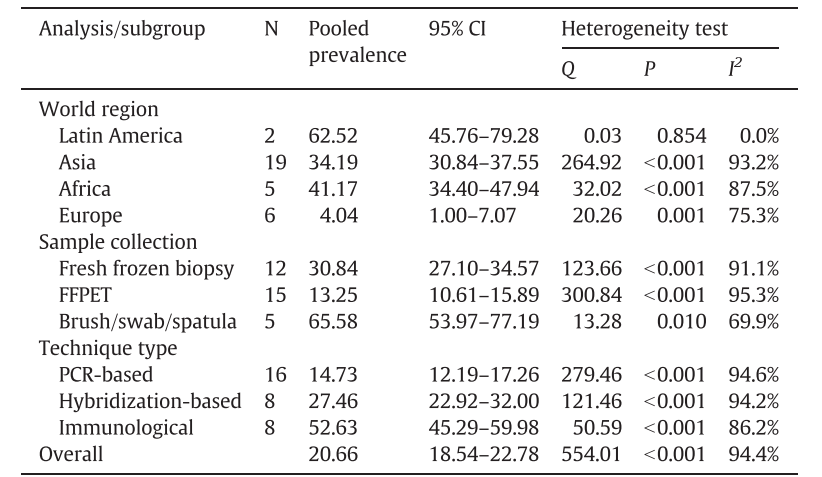
表1.采用随机效应模型对例癌症病例进行荟萃分析的结果:合并EBV患病率、95%置信区间和异质性。
表1显示了采用随机效应模型对癌症病例进行荟萃分析的结果,并按地理位置、样本采集方法和检测方法进行分层。在拉丁美洲和非洲进行的研究显示了最高的合并患病率,但拉丁美洲的数字没有统计学意义(P=0.854),可能是由于研究数量较少。奇怪的是,使用细胞刷、拭子和/或抹刀采集样本的研究中合并患病率高于基于新鲜冷冻活检或福尔马林固定石蜡包埋组织的研究(65.58%; 95%CI 53.97-77.19; P= 0.010)。至于检测技术,使用免疫学检测的研究显示合并患病率最高(52.63%; 95%CI 45.29-59.98; P <0.001)。图2显示了一些作者报告的按组织类型分层EBV/HPV合并感染的合并患病率(随机效应模型)。总体合并患病率为28.78%(95%CI 19.97-37.60; P<0.001)。在另一项分析中,按亚组列出的合并患病率见图1与病变分级呈正相关(正常宫颈4.40%、CIN 1 18.79%、CIN 2/3 32.17%、宫颈癌55.49%)。根据异质性检验的结果(P<0.05),使用随机效应模型确定合并比值比分析表明,宫颈癌的发现,在EBV阳性比EBV阴性患者的四倍多(OR=4.01 [1.87-8.58]; P<0.001),LSIL(OR=2.32 [1.18-4.54]; P=0.299)和HSIL(OR=2.32 [1.04-5.20]; P=0.019)在EBV感染的宫颈中是EBV阴性宫颈的两倍。
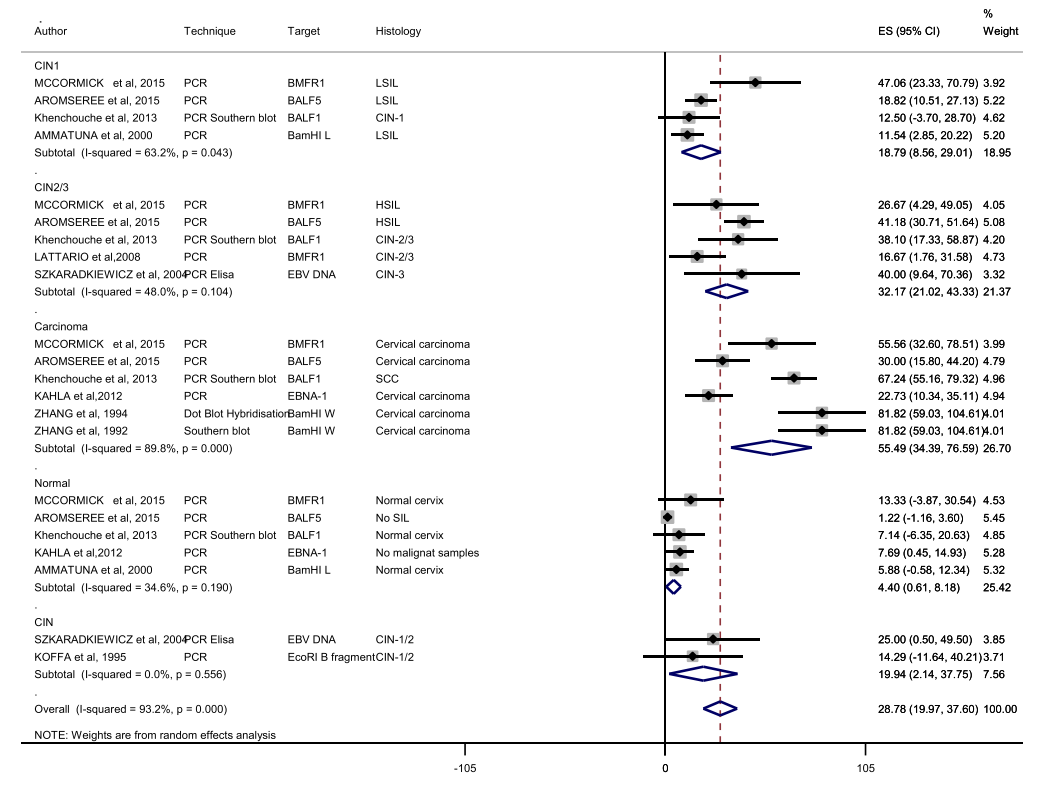 图2.按标本类型分层的EBV/HPV合并感染的合并患病率(随机效应模型)。
图2.按标本类型分层的EBV/HPV合并感染的合并患病率(随机效应模型)。
4 讨论
4.1.EB病毒作为宫颈癌的病因:证据和对比
目前的Meta分析提示EBV与宫颈癌呈正相关。我们的数据,结合下面讨论的发现,指出了EBV的存在和宫颈上皮的主要变化之间的联系,表明EBV感染可以导致宫颈上皮细胞的凋亡促进宫颈癌的发生,可能与HPV协同作用。最常见的机制是EBV通过CD 21(EBV/C3 d)受体感染B淋巴细胞。根据Khenchouche等人的研究,这些受体也存在于宫颈细胞中其可能是慢性EBV脱落的部位,类似于在鼻咽中观察到的。在最早报道EBV和宫颈细胞之间的关联的研究之一中,Sixbey等人表明培养的宫颈外上皮细胞可以被EBV感染。他们还发现病毒复制、上皮分化和宫颈细胞中病毒脱落之间存在关联。然而,宫颈似乎只有在细胞成熟时才容易受到病毒复制的影响。
在20世纪90年代早期的一项有趣的试验中,发现低浓度的透析人精浆可抑制正常淋巴细胞对EBV感染的反应,这表明精浆通过抑制淋巴细胞功能促进EBV在子宫颈中的复制。据作者称,这一发现与性活跃女性宫颈癌的病因有关。在Szostek等人对HPV-16阳性女性的研究中,宫颈癌中EBVDNA的发生率高于LSIL(P<0.004)或HSIL(P<0.006)。在另一项研究中,EBV在宫颈癌中的流行率明显高于良性病变(29.5% vs 9.6%;P=0.01),而在健康女性对照中未检测到病毒感染。在几项研究中,EBV在高级别病变(癌前病变和肿瘤组织)中更普遍,而在正常宫颈标本中不存在或不常见。最后,桑托斯等人研究显示在宫颈癌和癌前病变中高比例存在EBV DNA(或其转录物)支持EBV在宫颈癌发生中起重要作用的观点。
与上述结果一致,Se Thoe等报道了宫颈癌患者宫颈分泌物中抗EBV病毒衣壳抗原的IgA滴度升高(83%),而相比于CIN(75%)、单纯疱疹(0%)和非恶性疾病(0%)的妇科患者。病变分布模式和潜伏病毒转录物的表达是研究EBV在宫颈癌中作用的重要线索。例如,病毒EBNA 1蛋白已显示下调EBV相关病变中的细胞凋亡和DNA修复,可能导致共感染EBV/HPV病变的恶性转化。ISH和/或RT-PCR在宫颈病变中检测到的主要潜在转录物是EBNA 2、LMP 1、EBER 1和EBER 2,免疫荧光或免疫组织化学已用于检测病毒蛋白EBNA 1、EBNA 2和LMP 1。宫颈病变似乎显示出与“标准”EBV潜伏期模式不同的独特潜伏期模式。Sasagawa等人也强调了EBV潜伏期的这一方面。
采用ISH的几项研究已经在恶性和/或癌前上皮细胞的细胞核中观察到强信号。在Khenchouche等人中,恶性细胞核和膜对EBV抗原EBNA 1和LMP 1染色呈阳性。此外,16例浸润性宫颈癌样本中有14例在细胞质中显示了反义探针(抗EBNA-2 mRNA)的阳性EBNA-2信号,但在正义探针中未显示,而11例宫颈癌病例在上皮癌细胞的细胞核中显示荧光。在Landers等人的一项研究中,主要的原位杂交信号为核周染色,在某些恶性鳞状上皮细胞中可见核内和细胞质染色。这些发现清楚地表明,EBV可以感染宫颈上皮细胞,并可能与不同级别的病变有关,支持EBV在宫颈癌中发挥作用的观点。
Silver等人发现病毒载量与筛查结果之间无相关性,但在宫颈肿瘤组织中观察到EBV的中位病毒载量(从25.7拷贝/10000个细胞增加至181.2拷贝/10000个细胞)无统计学显著性(P=0.09)增加,但CMV病毒载量未增加。最近,Hou等人研究了EBV诱导基因3(EBI 3)的参与,EBI 3是编码人分泌性糖蛋白的IL-35组分。作者发现EBI 3在宫颈癌组织中高度表达,并将其确定为治疗这种疾病的预后生物标志物和潜在靶点。考虑到IL-35在癌症中的作用,已经提出EBI 3可能参与宫颈癌的肿瘤发生。IL-35是癌症(包括结肠直肠癌和胰腺癌)发生和进展的重要组成部分。Long等人报道了EBI 3表达的上调促进肺癌细胞的生长,而EBI 3的敲低抑制这些细胞的增殖。EBI 3在宫颈癌中的作用尚未完全了解,但EBI 3可能是EBV诱导的肿瘤发生途径的一部分。
研究提示年龄可能不是EBV引起的上皮病变发展的重要因素。在英国进行的一项研究中,160名女性中只有5名(3%)发现了EBV,所有这些女性的年龄都在16-35岁之间。阳性病例分为CIN 1和CIN 3 。相反,在印度的一项调查中,EBV患病率与年龄较大和CIN 1或更高的诊断相关,离婚/丧偶/分居是重要的人口统计学风险因素。相反,在Marinho-Dias等人在22至78岁的所有年龄组中均观察到EBV感染。后者可能是由于EBV在儿童时期很容易传播,在整个生命中建立了周期性再激活的持续感染。此外,在所有类型的宫颈病变中均检测到EBV,但未观察到EBV与宫颈病变的发展之间存在显著相关性。
大多数回顾性研究(涵盖二十多年)使用一种或多种方法检测宫颈样本中的EBV,因此,我们的荟萃分析表明,宫颈病变中EBV的检测不是一个孤立的事件,也不限于一个地理区域或种族群体。有趣的是,在一些研究中,EBV仅存在于肿瘤附近的浸润淋巴细胞中。作者认为,EBV存在于浸润淋巴细胞中,而不存在于异型增生或肿瘤细胞中,这表明EBV在宫颈瘤变的病因学中并不起主要作用。无淋巴细胞浸润的正常宫颈组织中不存在病毒基因组支持了这一点。同样,O'Leary等人在检查的任何病变的上皮中均未检测到EBV,认为PCR阳性是由于循环感染的B细胞所致。事实上,通过PCR检测EBV可能仅仅反映与淋巴细胞浸润相关的高水平血清阳性。希尔顿等人在评论这些发现时指出,虽然EBV可能不是评估人群中宫颈癌的主要病因,但它仍可能在其他肿瘤学情况下发挥重要作用。在Landers等人的观点中,正常宫颈中没有EBV感染,而癌前病变中的感染水平较低,这表明感染发生在宫颈癌发生的晚期,这一观点得到了Kahla等人的支持。此外,作者仅在宫颈癌和某些CIN病例中检测到EBV DNA,这使得有可能将EBV视为单纯的过客(短暂因子),与宫颈癌的发生和进展无直接关系。然而,应该记住,EBV是一种致癌剂,在许多恶性肿瘤中有充分的记录,包括鼻咽癌和胃癌。因此,如果EBV确实是短暂的,那么它在肿瘤、正常粘膜和癌前病变中的流行率应该是一样的。相反,我们的荟萃分析证实EBV感染与病变分级之间存在正相关。
4.2.宫颈癌中EBV/HPV混合感染的研究
HPV感染是宫颈癌的主要原因。将HR-HPV基因组整合到宿主染色体中可以破坏E6和E7癌基因的表达,导致细胞转化。然而,从LSIL到HSIL再到SCC的整合和进展之间的联系一直是许多争议的对象。在评估微生物制剂对CIN的影响时,Lanham等人未发现CIN与单纯疱疹病毒(HSV)、巨细胞病毒(CMV)、EBV、人类疱疹病毒6和8、淋病奈瑟菌或衣原体相关的证据。在Dillner等人的一项研究中抗CMV、HSV-2和EBV抗体与宫颈癌关系不明显,但抗多重感染的血清阳性与相对风险增加有关。在110例HIV感染者的临床标本中,HPVDNA和EBVDNA的检出率分别为60.9%(67/110)和10%(11/110)。在8例LSIL和3例无病变的患者中检测到EBVDNA。有人认为,性传播感染会增加HPV感染或细胞异常的风险,从而导致宫颈癌的发生。淋球菌和沙眼衣原体等细菌的存在诱导炎性细胞因子的产生,导致先前被HR-HPV基因型永生化的宫颈细胞的增殖,从而为这些细胞提供选择性生长优势。因此,这种感染可能是HSIL进展为宫颈癌的危险因素。除HPV外,宫颈癌的发病风险被认为是由一系列辅助因素决定的,这就证明了我们的荟萃分析中包含了宫颈标本中EBV的存在。
Aromseree等人发现宫颈组织中HR-HPV和EBV DNA的共存,在HSIL和SCC患者中更常见与非SIL和LSIL患者相比。SCC中EBV/HR-HPV共感染的高比率表明EBV感染与宫颈癌进展有关。研究显示在16.6%的HSIL病例中报告了合并感染。在Prayitno等人研究中,89%的宫颈癌感染了HPV,而68%同时感染了HPV和EBV。在Khenchouche等人的研究中,发现SCC病例的合并感染率最高(39/58; 67.2%)(P<0.05)。EBV BALF-1仅在1例HPV阴性病例中检出。波兰的一项研究在11例CIN阳性病例(50%)中发现了EBV DNA,其中7例(31.8%)为HPV阳性(均为HPV-16)。有趣的是,另一项研究未能证实EBV和HPV感染诱导HSIL中死亡相关蛋白激酶(DAPK)基因启动子甲基化的能力。PCR结果显示,在55%(17/31)的ICC(浸润性宫颈癌)和26%(9/35)的正常宫颈中检测到EBV基因组。84%(26/31)的宫颈癌组织中HPVDNA阳性,而正常宫颈组织中HPVDNA阴性。61%(19/31)的ICC同时检出EBV或HPV,其中39%(12/31)的ICC同时检出HPV和EBV。此外,在5例HPV阴性病例中检测到EBV 。
北京、襄垣两地宫颈癌组织中HPV、HSV-2和EBV的总感染率分别为71.17%(79/111)、14.44%(16/111)和15.63%(15/96)。在11例EBV感染的宫颈癌中,9例(81.81%)HPV DNA阳性,且以HPV-16型为主。这些发现可以被认为是这些病毒之间协同作用的有力证据。在另一项研究中,HIV阳性女性CIN中8例EBV DNA阳性病例中有6例HPV DNA也阳性。然而,在存在HPV的情况下,有和没有EBV的患者在发生病变的风险方面没有显著差异(OR=0.87; CI [0.54; 1.42])。在Szostek等人的研究中,60例HPV-16阳性宫颈样本中有72%与疱疹病毒共感染,而在22%中检测到EBV。有趣的是,EBV还与检测整合或混合(游离型和整合型)HPV-16 DNA的可能性增加7倍相关(OR=7.11; 95%CI 1.70-29.67; P=0.007)。作者认为,与一种或多种疱疹病毒(特别是CMV和EBV)的共感染可能在HPV-16基因组整合中发挥作用,并有助于宫颈癌的发展。正如Kahla等人所指出的,在这种情况下,EBV更频繁地存在于整合型HPV-16的样品中,而不是游离型HPV-16的样品中。在他们的研究中,EBV感染与HPV-16基因组的破坏显著相关(OR=5; 95%CI 1.15-21.8; P=0.04)。HPV-16和EBV之间的协同作用在宫颈癌中(22.7%)也比在良性组织中(7.6%)更频繁。根据McCormick等人的一项研究,单独的EBV不能导致宫颈癌进展。尽管如此,发现癌症与EBV/HPV共感染相关(P=0.027),表明EBV至少是宫颈癌进展的辅助因素。
4.3.荟萃分析结果
这项文献荟萃分析的目的是评估宫颈癌前病变和肿瘤病变中EBV感染的患病率以及EBV和HPV感染之间的相关性。总体合并患病率估计为33.44%(95%CI 28.78-38.10)。合并患病率分析显示,EBV的患病率与病变分级显著正相关,支持EBV参与宫颈癌发生的假设。用刷子、拭子或抹刀采集的样本亚组的合并患病率较高。在该亚组中,除了Se Thoe等人使用免疫细胞化学法外,均使用基于PCR的技术检测EBV,其患病率为62.5-83.3%。另一方面,高流行率也可能是由于上皮表面的病毒脱落,污染了通过拭子、抹刀或细胞刷收集的样本。
分子技术通常被认为比免疫学检测更敏感,但在这项荟萃分析中,后者产生了意想不到的高合并患病率的EBV。这一发现强调了结合分子和免疫学检测的重要性,特别是在EBV研究中的原位杂交方法。另一方面,Khenchouche等人使用基于PCR的方法获得了更高的频率。他们认为,这种差异有三种可能的解释:i)PCR扩增DNA比免疫组化或免疫印迹检测抗原更敏感; ii)EBV感染的细胞含有EBV DNA,但基因可能不高度表达; iii)浸润结缔组织的EBV阳性B淋巴细胞或病变附近的EBV阳性正常宫颈上皮的污染。在非洲文献亚组中也观察到合并患病率升高,表明非洲妇女中EBV感染更常见。图2显示了按病变级别分层的EBV/HPV合并感染的合并患病率。总体合并患病率估计为28.78%(95%CI 19.97-37.60)。对我们结果的仔细分析加强了EBV/HPV共感染在宫颈癌前病变和肿瘤性病变的发展中起重要作用的假设。不出所料,基于在宫颈样本中观察到的HPV/EBV共感染的高患病率,几位作者已将其确定为宫颈癌发生的潜在辅助因素。
已经表明,当存在于恶性宫颈病变中时,EBV不仅仅是一种肿瘤因子,而且在肿瘤发展的不同阶段相互作用的两种或更多种病毒之间的具有协同效应。此外,一些研究表明,感染HR-HPV是必要的,但不足以导致宫颈浸润性SCC。也就是说,在宫颈癌的发生和发展中,EBV可能与HR-HPV相互作用。最后,合并OR值显示,EBV阳性女性宫颈癌的发生率是无EBV感染女性的4倍,部分匹配Kahla等人的结果报告的OR为3.9(1.28-12.16)。此外,关于CIN的自然史(进展为癌症或消退),正如Ostör所讨论的那样,我们认为我们对EBV的发现(特别是OR值与病变级别之间的关联)为开发新的预后生物标志物提供了补充。根据Koeneman等人,目前的组织病理学方法无法确定哪些CIN病变会进展为宫颈癌,哪些会自发消退。潜在的预后生物标志物可以在三个相互作用水平上确定:免疫系统、功能性细胞机制和病毒因素。尽管其机制尚未完全清楚,但EBV在癌前病变和肿瘤样本中的高患病率以及OR值,可以作为EBV感染促进宫颈癌发展的有力证据。
5 结论
宫颈癌是一个严重的健康问题,影响世界各地的妇女。HPV无疑在这种恶性肿瘤的发生中起着重要作用,基于最近开发的疫苗的免疫策略有望在未来几年内改变HPV相关肿瘤的世界情况。然而,有证据表明,其他因素也参与了宫颈癌的发生,这可能会影响预防和治疗。本荟萃分析的结果指出EBV作为宫颈癌发生和/或进展的辅助因素(迄今被低估)。回顾的研究提供很少或没有关于宫颈癌患者EBV基因组的病毒载量或克隆性的信息,并且关于样本染色模式(局灶性或弥漫性)的细节很少。尽管该领域存在争议,但EBV作为恶性病变风险因素的概念得到了许多相对一致的发现和充分支持:i)正相关宫颈上皮中合并的EBV患病率和病变级别之间的关系,ii)恶性病变中EBV的高患病率,iii)EBV作为风险因素的优势比,iv)EBV(+)HPV(−)癌的存在,v)确认的潜伏癌蛋白的表达(EBNA1,EBNA2,LMP1)和EBER在肿瘤细胞中的关系,和vi)EBV与恶性标本中HR-HPV DNA整合的关系。然而,进一步的研究是必要的,以更好地了解EBV感染对宫颈的影响。例如,具有统计学可靠样本量的队列研究,旨在跟踪感染患者(特别是HPV阴性病例),评估EBV信号通路的研究,调查宫颈癌细胞中EBV和HPV癌蛋白之间可能的交叉存在的研究,以及评估HPV免疫程序对宫颈癌流行病学影响的前瞻性研究。后者将允许单独评估EBV的影响。理想情况下,为了获得更可靠的结果,应使用EBV检测方法的组合。
点此下载原文献
















共0条评论