[导读] 编译整理:强子
常见的儿童组织细胞增生症及新病种
2.巨噬细胞相关的组织细胞增生症
Rosai-Dorfman病
发生于儿童的组织细胞增生症中,Rosai-Dorfman病(Rosai-Dorfman disease,RDD)是最常过诊断的病种之一,且难以识别、很容易误诊。最初,RDD被命名为“伴大量脂质的淋巴结病”;后续Rosai等称之为伴巨大淋巴结病的窦组织细胞增生症。
与成人RDD一样,儿童的RDD也是簇状的较大组织细胞,其内的细胞核淡染、圆形或卵圆形,有显著核仁。胞质一般丰富、淡染、透明,有吞入的淋巴细胞、浆细胞和少许中性粒细胞(吞噬现象)。吞噬现象可能难以识别,尤其结外病例。背景炎症一般为多态的浆细胞和淋巴细胞,有时成簇表现。常见IgG4阳性浆细胞,因此RDD患者中常有IgG4相关病变。
RDD的诊断中,常需免疫组化来显示证实组织细胞并显示吞噬现象。病变中的组织细胞表达S100、OCT2、cyclin D1、fascin、磷酸化ERK2;但不表达CD 1a、CD207,因此而排除朗格汉斯细胞组织细胞增生症。组织细胞标记CD68和CD163程度不等的阳性表达。
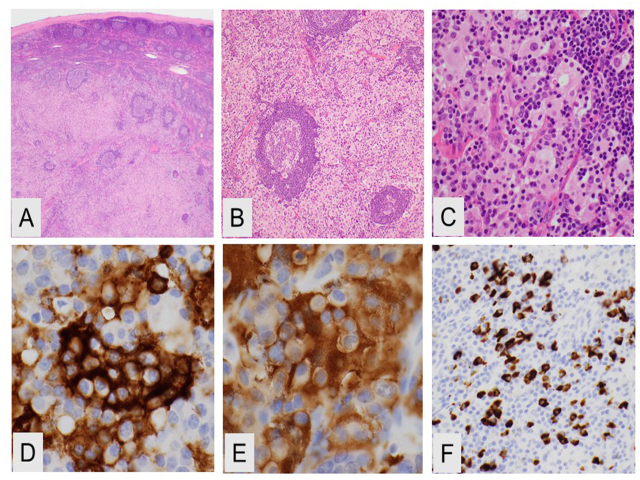
图4.一例16岁女孩的Rosai-Dorfman病。(A)淋巴结受累,低倍观;(B)中倍观,淋巴窦内组织细胞增生;(C)高倍镜,有吞噬现象的组织细胞;免疫组化检测,病变细胞表达CD163(D)、S100(E);IgG4阳性细胞比例超过40%,每个高倍镜下IgG4阳性细胞数量>50个。
对于儿童患者来说,RDD最常见累及颈部淋巴结,表现为双侧无痛性淋巴结肿大。该病也可累及其他任何部位,包括纵隔、腋窝、腹股沟及皮肤。RDD常发生于儿童及年轻人,确诊时年龄平均20岁,男性多见。临床可表现为肿物样症状,具体取决于病变部位;也可有常规症状,如发热、疲倦、盗汗,皮肤病变者可有皮疹或结节。
RDD中已确定的分子改变涉及RAS/MAPK通路相关突变,罕见情况下有BRAF p.V600E改变。NRAS、KRAS、MAP2K1、CSF1R、ARAF突变可见于约35%的病例,且已被视为这类病变的驱动性突变。这些结果让我们考虑到RDD是克隆性病变的可能。罕见的家族性RDD也已发现具有SLC29A3和FAS(TNFRSF6)的种系突变,而这些改变与散发性RDD无关。
总之,RDD是一种主要发生于儿童的轻度组织细胞增生症,具体为体积大的S100阳性、CD1a阴性组织细胞/巨噬细胞构成,常见吞噬现象。多年来,RDD被视为非肿瘤性组织细胞病变,但目前分子病理的研究已表明,至少部分病例为克隆性。RDD的预后一般较好,部分病例会自发消退,但病变持续者可能需要进一步治疗。针对MAPK信号通路突变的MEK抑制剂治疗也可概述预后。
噬血细胞性淋巴组织细胞增生症
嗜血细胞性淋巴组织细胞增生症(hemophagocytic lymphohistiocytosis,HLH)是一种影响巨噬细胞和T细胞的高炎综合征,导致免疫系统过度活化、最终导致器官损伤。HLH中的基因缺陷一般与PRF基因突变有关,这会导致NK细胞和T细胞的细胞毒性功能受损并容易发生HLH。尽管HLH常见于儿童,且可能导致死亡,但受累细胞并非肿瘤性,HLH可能并非真正的肿瘤性组织细胞增生症,只是常报道于组织细胞增生症的病例中。
HLH的诊断需结合临床;患者必须有下述8条临床标准中的至少5条:发热,脾脏肿大,两系或三系的细胞减少,高甘油三酯血症或高纤维蛋白原血症,骨髓、脾脏、或淋巴结的嗜血细胞增多,铁蛋白水平升高,可溶性CD25水平升高,NK细胞的细胞毒性降低或缺失。
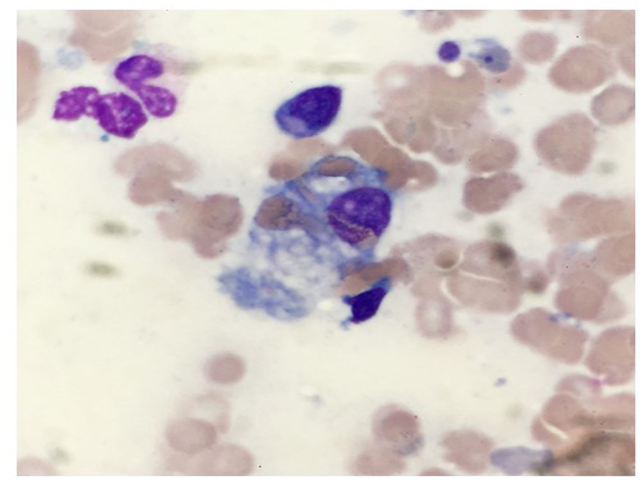
图5.嗜血细胞性淋巴组织细胞增生症。高倍镜下可见吞噬了红细胞的组织细胞。(本图为Wright Giemsa染色,600*)。
HLH分为原发与继发两种情况。原发HLH伴多种孟德尔遗传病变,相关症状一般发生于1岁以内;继发性HLH可发生于任何年龄,可伴有感染(常为病毒性)、恶性肿瘤、免疫抑制。嗜血细胞增多症如果存在,则有显著病理学表现。不过,嗜血细胞增多症和吞噬红细胞现象可见于其他组织细胞增多症。
3.单核细胞组织细胞增生症
单核细胞相关的组织细胞增生症主要是白血病及白血病浸润组织,具体包括单核细胞白血病、髓单核细胞白血病、髓系肉瘤。儿童的髓系白血病极为罕见,但一旦出现,则组织受侵犯的情况比成人更多见。
单核细胞白血病/髓系肉瘤
单核细胞的肿瘤性病变表现为急性单核细胞白血病或髓系肉瘤。
髓系肉瘤是急性髓系白血病的骨髓外表现。骨髓外母细胞蓄积的机制还不完全清楚。髓系肉瘤可以是急性髓系白血病的首发表现,可以早于骨髓受累之前。髓系肉瘤在伴急性髓系白血病的儿童要比伴急性髓系白血病的成人更多见:伴急性髓系白血病儿童确诊时有髓外受累的几率从23%至高达40%不等。髓系肉瘤可以伴有急性髓系白血病、骨髓增殖性肿瘤、骨髓增生异常综合征。对于儿童来说,髓系肉瘤最常见于伴单核细胞分化的白血病,如急性单核细胞白血病或急性单核母细胞白血病、急性髓单核细胞白血病,罕见情况下为幼年型粒-单核细胞白血病。髓系肉瘤的治疗与不伴髓系肉瘤的急性髓系白血病相似。
组织学上,髓系肉瘤为组织细胞/单核细胞或染色质细腻的不成熟表现髓细胞构成的肿物性病变。不成熟标志物有助于鉴别髓系肉瘤和组织细胞肉瘤:髓系肉瘤中,细胞一般表达不成熟髓系前体标记,即下述标记一项或多项阳性,如MPO、CD68、CD163、溶菌酶,且至少一项不成熟标记(CD34、CD117、CD123、TdT)阳性。不过,具有单核细胞分化的不成熟细胞有时并不表达上述不成熟标记,因此诊断难度比较大。髓系肿瘤在FISH或细胞遗传学检测中一般很多病例可见异常。髓系肉瘤中常见t(8;21),且可见于高达44%的病例。
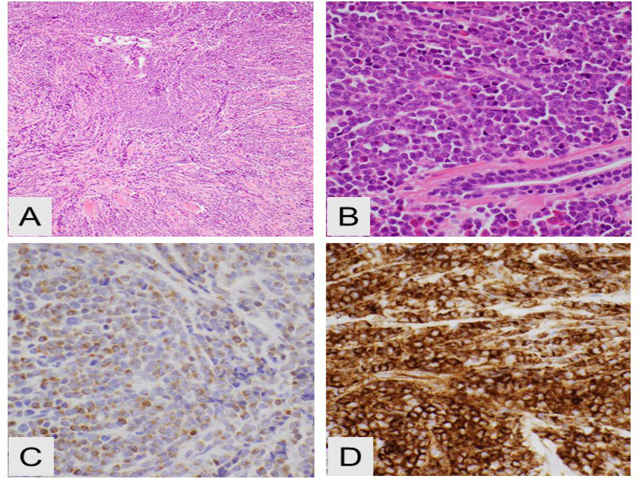
图6.一例17岁女性乳腺的髓系肉瘤。(A)低倍镜下,可见软组织受累;(B)高倍镜示软组织中的母细胞;免疫组化检测MPO阳性(C)、CD34阳性(D)。
儿童患者髓系肉瘤的最常见部位是皮肤,其次为眼部及淋巴结。首先发生髓系肉瘤、和伴髓系肉瘤的急性单核细胞白血病的情况进行比较时,相关研究也发现临床表现不一。急性髓系白血病有髓外受累的儿童患者完全缓解率较低,但总生存率近似。
——全文完——
往期回顾:
读文献,学病理-儿童组织细胞增生症(一)
读文献,学病理-儿童组织细胞增生症(二)
读文献,学病理-儿童组织细胞增生症(三)
















共0条评论