【临床资料】患儿,男 12 岁,发现低血糖1月。 CT增强扫描:胰尾部可见一等密度软组织肿块,大小约43X49X53mm,CT值约42HU,增强后明显均匀强化,CT值约110HU,与胰腺联系紧密,强化相仿。
【肉眼所见】结状组织一个:7cm×5cm×3cm,包膜完整、紫红,切面紫红,质软均质。
【镜下所见】肿瘤坏死不明显,局部可见突破肿瘤包膜,未见明确脉管内瘤栓及神经束侵犯,核分裂象约10个/2平方毫米。组织形态学见图1~5。
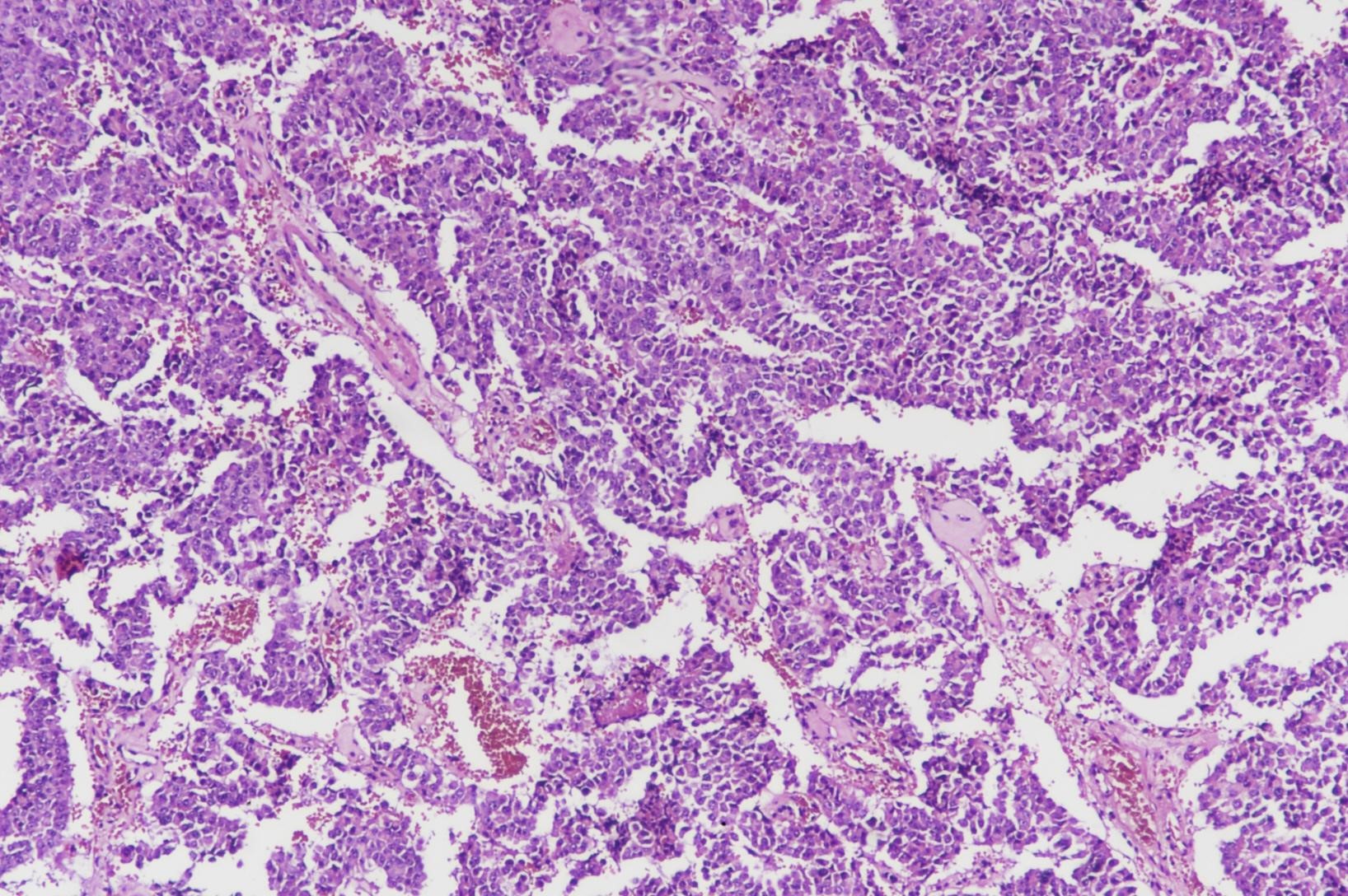 图1:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图1:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
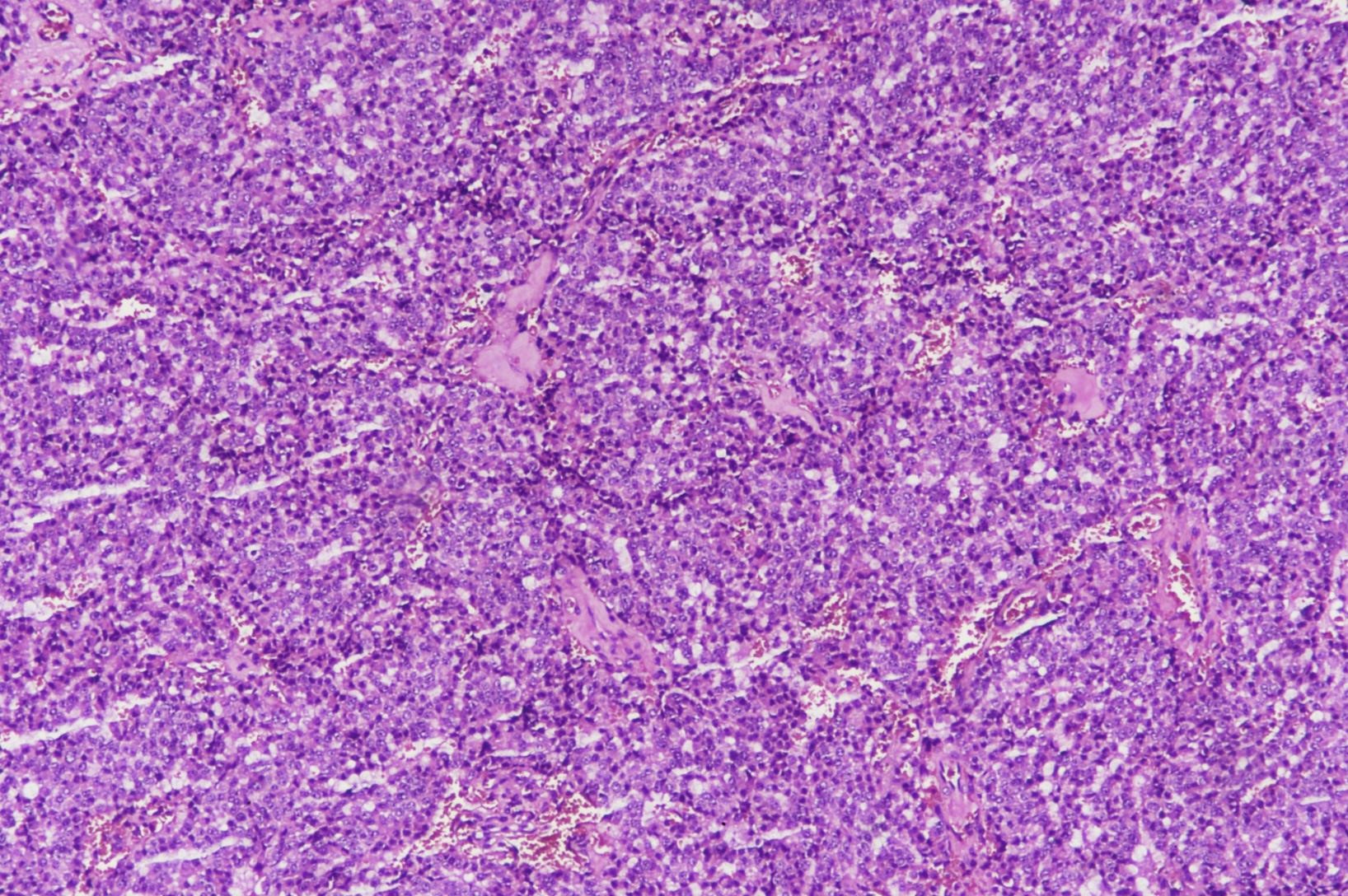 图2:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图2:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
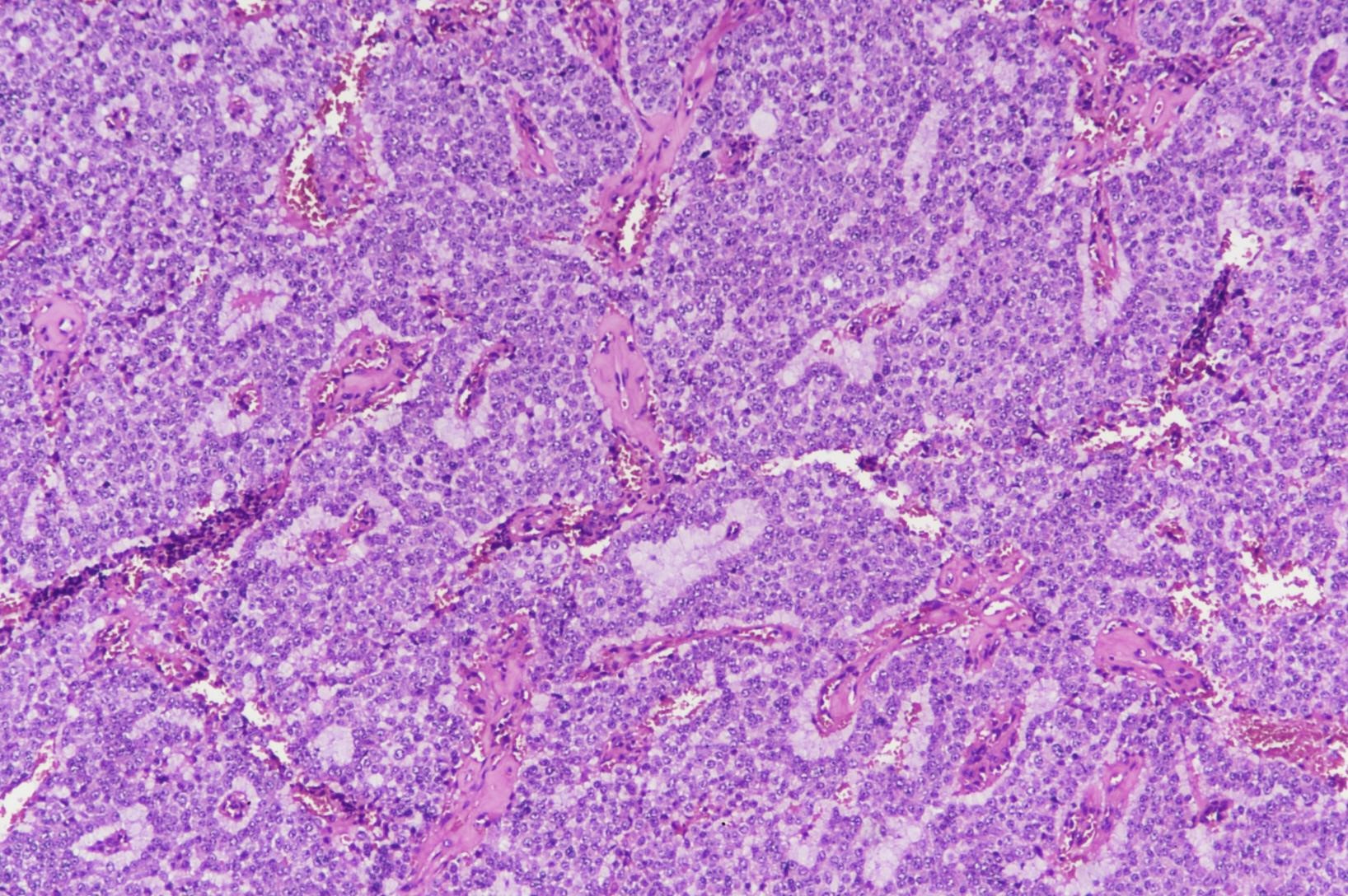 图3:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图3:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
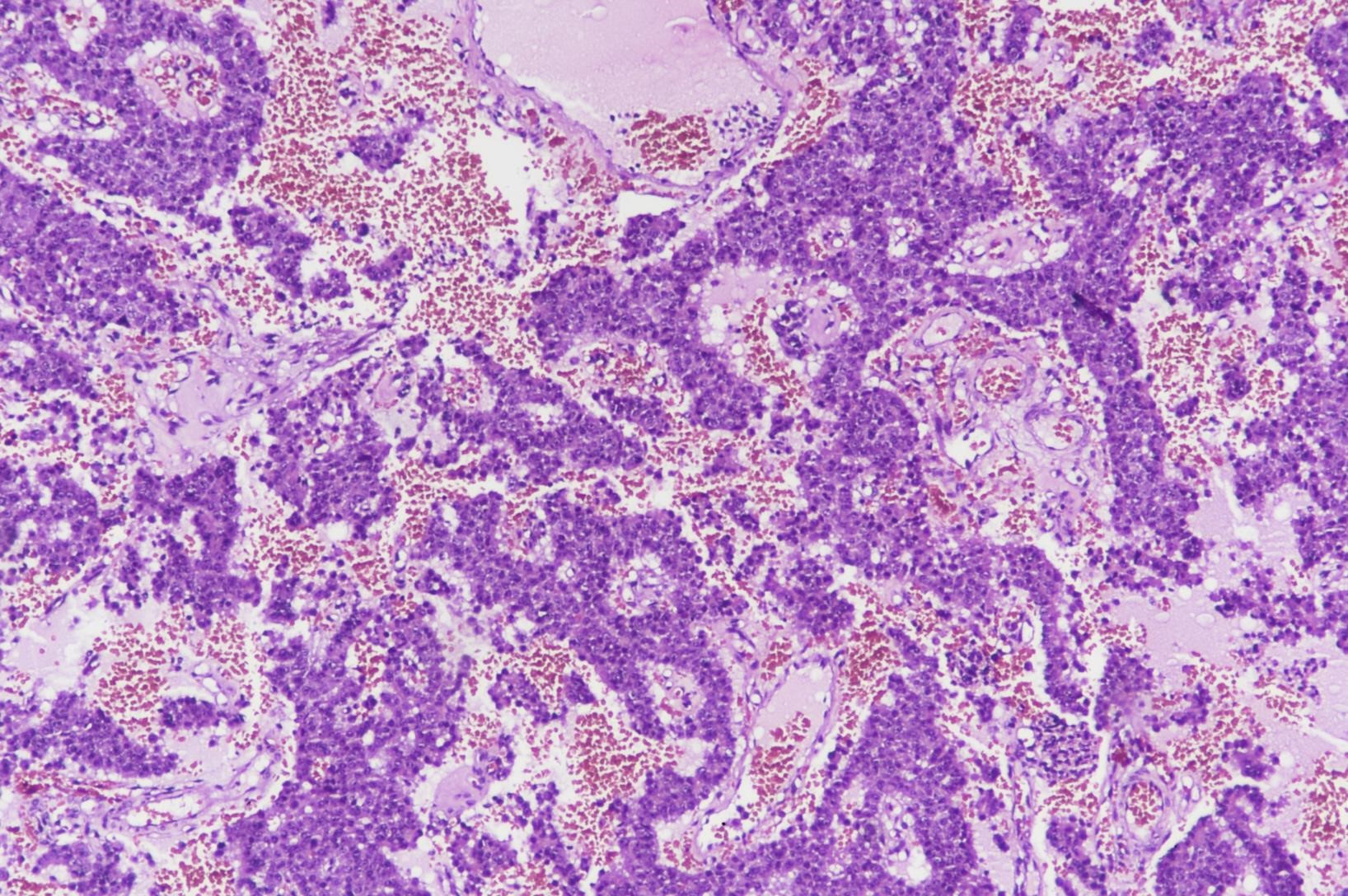 图4:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图4:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
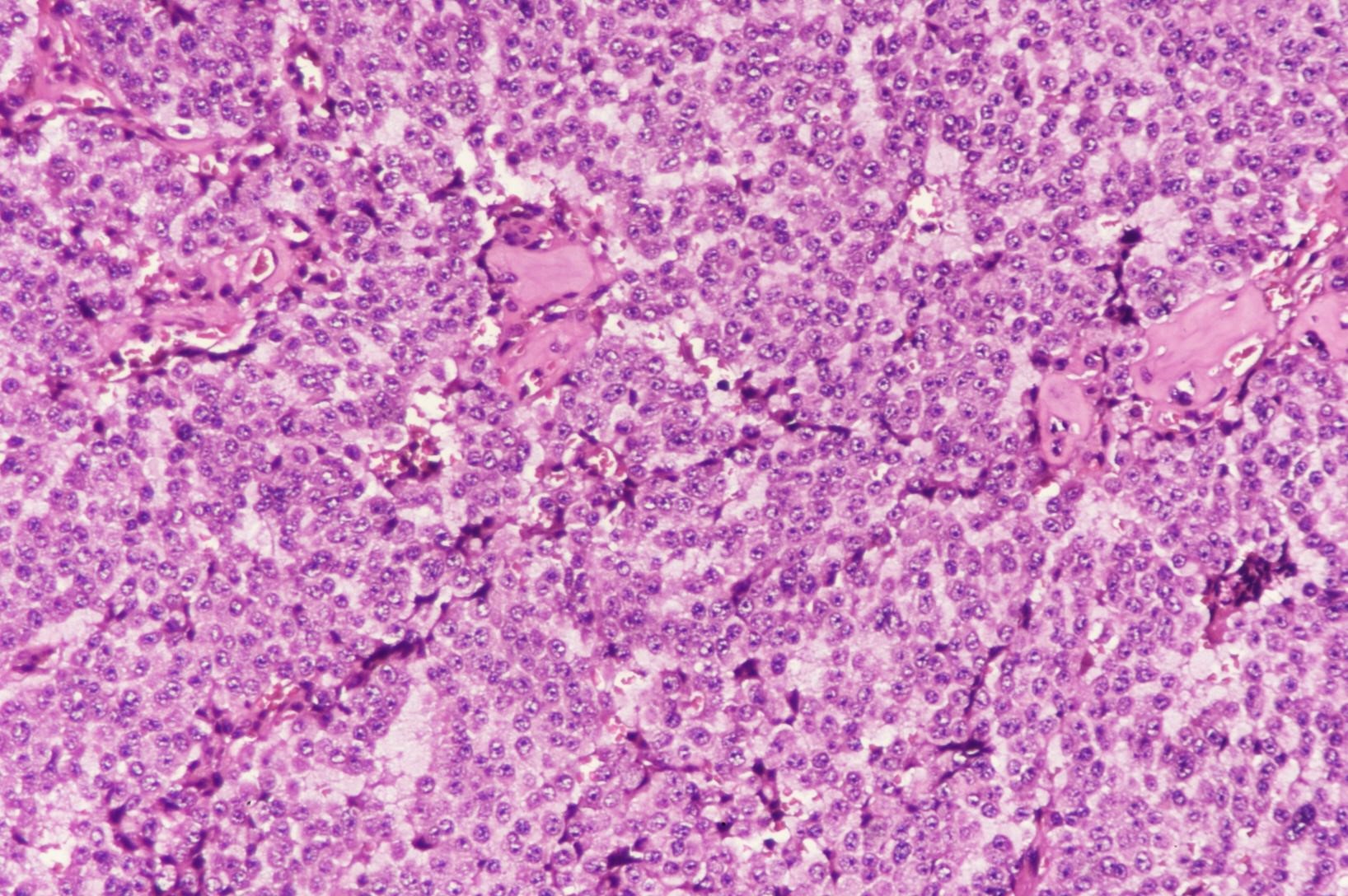 图5:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图5:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
【免疫组化】肿瘤细胞CK-Pan(+)、CD56(+)、Syn(+)、CgA部分弱(+)、NSE弱(+)、PGP9.5弱(+)、Vimentin部分(+)、CK19(-)、S-100(-)、CD99膜(+)、CEA(-)、P53约10%(+)、a-inhinbin(-)、Ki-67热点区约25%(+);肿瘤细胞ATRX(-)、肿瘤细胞SSTR2(-)、MGMT约5%(1+)、Insulin(胰岛素+)、Glucagon(胰高血糖素-)、Somatostatin(生长抑素-)、Gastrin(胃泌素-)。
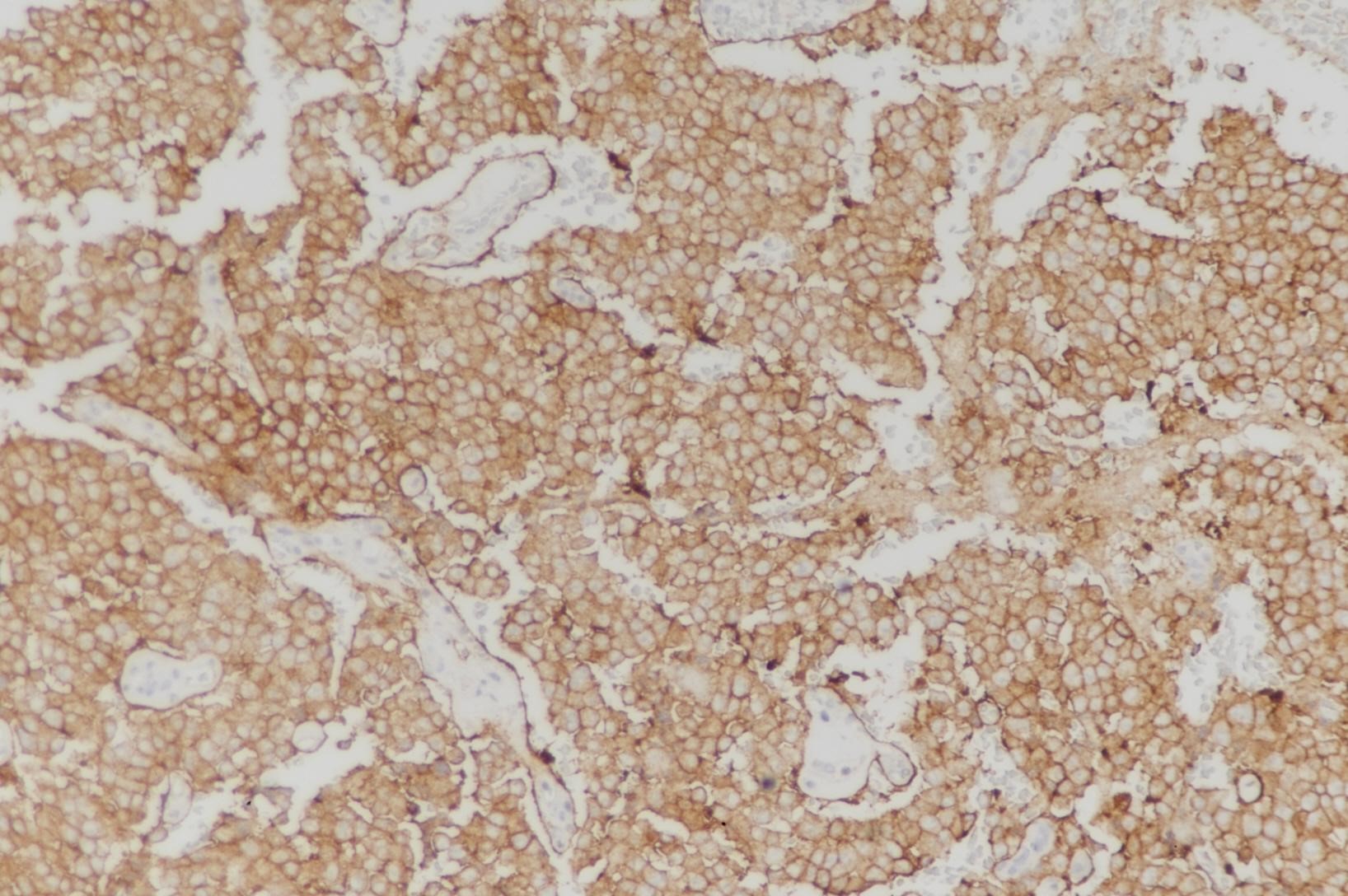 图6:(胰腺)神经内分泌瘤,G3表达CD56(图片来自作者)
图6:(胰腺)神经内分泌瘤,G3表达CD56(图片来自作者)
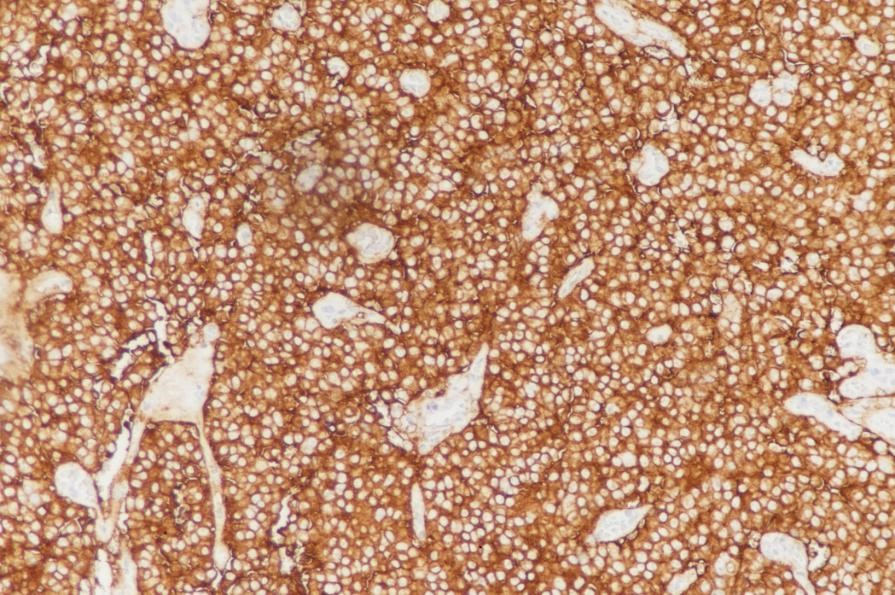 图7:(胰腺)神经内分泌瘤,G3表达Syn(图片来自作者)
图7:(胰腺)神经内分泌瘤,G3表达Syn(图片来自作者)
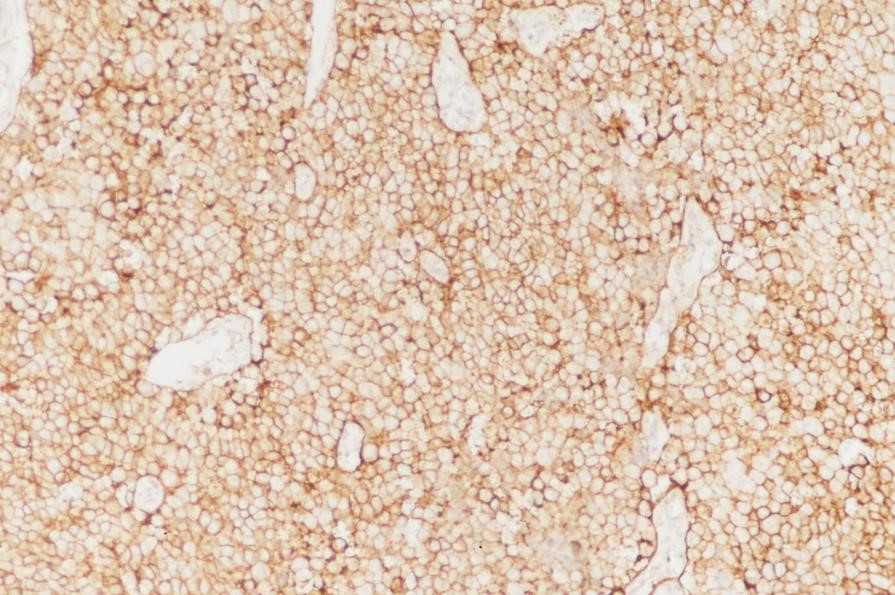 图8:(胰腺)神经内分泌瘤,G3表达CD99(图片来自作者)
图8:(胰腺)神经内分泌瘤,G3表达CD99(图片来自作者)
【病理诊断】病变符合(胰腺)神经内分泌瘤,G3。免疫组化显示肿瘤细胞表达胰岛素,结合临床症状,符合胰岛素瘤。
讨 论
胰腺神经内分泌肿瘤(pancreatic neuroendocrine neoplasms, PanNEN)是一类起源于胰腺的具有明显神经内分泌分化的肿瘤。
胰腺神经内分泌肿瘤根据其与激素分泌引起的临床症状相关性分为功能性和无功能性两大类。直径小于0.5cm的无功能性神经内分泌肿瘤称为胰腺神经内分泌微腺瘤。目前认为除了胰腺神经内分泌微腺瘤是良性的以外,所有胰腺神经内分泌肿瘤都具有恶性潜能。
已知的功能性胰腺神经内分泌肿瘤(胰岛细胞瘤/胰岛腺瘤)有6种:胰岛素瘤、胃泌素瘤、高血糖素瘤、生长抑素瘤、VIP瘤和PP瘤。
表1 功能性胰腺神经内分泌肿瘤的临床病理学特征比较

表2 胰腺神经内分泌肿瘤的分级(WHO 2010版)

备注:*肿瘤增殖活性可通过计数每个高倍视野的核分裂象数和(或)Ki67阳性指数来确定,免疫组化染色所用的Ki67抗体为MIB1,阳性反应定位在细胞核上,Ki67阳性指数应在核标记最强的区域即热点区计数500~2000个细胞,再计算出阳性百分比
表3 WHO胰腺神经内分泌肿瘤的分级

镜下特点:
(1)1级和2级PanNEN:
①肿瘤大多界限清楚,局限于胰腺内生长,也可与周围组织界限不清,甚至累及周围胰腺呈多灶性或跳跃式生长,少数情况下也可在导管内生长。
②肿瘤细胞呈器官样生长模式,表现为:实性巣状、岛状、梁状、缎带样、腺样、脑回状、腺泡状、筛状、假菊形团状、血管瘤样排列;
③瘤细胞形态相对一致,呈轻度的多形性,核居中,圆形卵圆形,染色质胡椒盐样,核仁一般不明显或小部分肿瘤可见核仁,核分裂象罕见。肿瘤细胞多边形,胞质丰富嗜双色性或嗜酸性。少见的细胞变异型包括:透明细胞型、嗜酸细胞型、多形性型、肝样型、印戒样或长梭形。
④肿瘤间质具有特征性的丰富毛细血管网,其他如透明变、钙化或骨化、砂砾体或淀粉沉积。
(2)PanNEC:
①这组肿瘤分化较差,可见明显的核异型、核分裂象及坏死,主要包括小细胞癌和大细胞癌。
②小细胞癌的瘤细胞小,圆形或卵圆形,似淋巴细胞;有些瘤细胞拉长纺锤状,胞质少,核细颗粒状或深染,核分裂象易见,呈弥漫片状或巣团状排列,肿瘤坏死明显。值得注意的是,小细胞癌体积一般小于3个淋巴细胞,但偶尔可以大于3个淋巴细胞,甚至为巨细胞,只要满足其他形态仍然可以诊断为小细胞癌。
③大细胞癌瘤细胞往往大于3个淋巴细胞大小,染色质粗颗粒状,核仁明显,胞质丰富,坏死及核分裂象易见。肿瘤呈器官样、菊形团样或弥漫片状分布,常伴片状或地图样坏死。
(3)3级NET(高增殖活性NET,NET G3):目前胃肠胰神经内分泌肿瘤的分级主要采用核分裂象数和(或)Ki67阳性指数两项指标进行分级(表2),但在2010版胃肠胰神经内分泌肿瘤分级分类标准使用过程中也存在明显不足,无法将形态学分化良好(形态表现为1级和2级的 PanNEN),但增殖指数高于G2的一类神经内分泌肿瘤归类。因此,近年来,国际神经内分泌肿瘤协作组建议增加一类形态学分化良好,但具有高增殖活性的胰腺神经内分泌肿瘤,称为NET G3。在2017版WHO中,将胰腺NET G3正式提出。这一类型NET与G3级NEC的关键区别在于NET G3分化好,免疫组化不表达P53蛋白,也不存在RB抑癌基因缺失,Ki67指数通常在20~55%之间。这类肿瘤总体上比较少见,通常出现G1/G2成分,缺乏NEC特征性突变(TP53/RB1),并具有NET的基因表型(ATRX/DAXX,MEN1,mTOR通路),SSTR2通常弥漫阳性。
(4)混合性神经内分泌/非神经内分泌肿瘤:
①当肿瘤由腺上皮和内分泌两种成分组成且每种成分至少占30%时则称为混合性腺神经内分泌癌。
②神经内分泌成分的分化程度差异比较大,可以高分化,也有可能是分化差的神经内分泌成分;
③除了腺癌成分外,也可以是罕见的鳞癌成分;
④腺癌中可存在少量散在内分泌细胞,不归入此型,混合性腺神经内分泌癌预后较单一的成分要差。
⑤2017版分类将这组肿瘤更为混合性神经内分泌/非神经内分泌肿瘤,这一更新的重点在于指出这类混合性肿瘤既可能是两种癌的混合,也可能是分级高的“癌”与分级低的“瘤”的混合,无论是何种混合方式,每一组分各自应该占有大于等于30%的比例,病例报告里需要分别按照两种不同肿瘤成分各自进行分级诊断。
免疫组化染色:
①目的:免疫组化不仅能帮助确定肿瘤细胞具有神经内分泌细胞分化,且能确定NEN分泌特定的多肽激素和生物活性胺。
②必测指标:Syn和CgA(绝大多数胰腺NEN的瘤细胞均弥漫性阳性表达Syn和CgA)。值得注意的是,部分非NEN(胰腺实性假乳头状瘤)瘤细胞可表达Syn,但一般不表达CgA。CgA在不同分化胰腺NEN中的表达有所不同,差分化的小细胞NEC和大细胞NEC可不表达或弱表达,在鉴别诊断时需要注意。Ki-67阳性定位于细胞核,但需注意不应计数那些混杂在肿瘤细胞巣内、呈核着色的淋巴细胞。切片厚度、免疫组化染色质量和显色强弱等因素会影响Ki-67指数的判读。Ki-67阳性指数的多少直接决定着肿瘤的分级,因此Ki-67阳性指数在cut-off值左右时更需要仔细判读。并注意Ki-67阳性指数应在核标记最强的区域即热点区计数500~2000个细胞,再计算出阳性百分比。
③可选指标:多肽激素和生物活性胺(有时一种瘤细胞可分泌多种激素或生物活性胺,但临床以引起主要症状和血清学显著升高的某种激素来命名和诊断,检测特定多肽激素和生物活性胺可为转移性NEN提供原发灶的线索,如表达胃泌素首先考虑胰腺和十二指肠,还可为特殊类型细胞或肿瘤的诊断和鉴别诊断提供依据)。其他神经内分泌标志物如NSE、CD56、PGP9.5等,因特异性低而不能单独成为NEN的诊断指标,但可作为诊断和鉴别诊断的辅助标志物。大多数胃肠胰神经内分泌肿瘤细胞存在生长抑素受体,尤其是生长抑素受体2(SSTR2),在分化良好的的神经内分泌肿瘤中SSTR2弥漫阳性,在神经内分泌癌中灶状阳性,有助于NET G3和NEC的鉴别。低分化神经内分泌肿瘤有时不易与一些非上皮型恶性肿瘤鉴别,广谱角蛋白(AE1/AE3)、CK7和CK20有助于证实神经内分泌肿瘤的上皮性质。原发部位不明的转移性神经内分泌肿瘤还可用TTF1、CDX2、Isl-1进行鉴别诊断。CK19、CD117、CD99、CD44、p27、PR、PTEN等标记对肿瘤的预后有一定的提示作用。
鉴别诊断:
①实性假乳头状肿瘤:好发于年轻女性,有嗜酸性小体,细胞分散,胆固醇裂隙;免疫组化染色呈CD10阳性,β-catenin核阳性、LEF1阳性。
②胰母细胞瘤:可有鳞状细胞巢,免疫组化表达胰蛋白酶和糜蛋白酶。
③腺泡细胞癌:约10%病例发生于儿童,当腺泡细胞癌呈巢状或梁状分布,且细胞大小相对一致时,容易误认为1~2级的神经内分泌肿瘤,但腺泡细胞癌核分裂象易见,没有神经内分泌肿瘤细胞胡椒盐样染色质;免疫组化指标提示向腺泡分化。分化较差的腺泡细胞癌容易与大细胞癌产生鉴别困难,均可见广泛坏死,明显核仁,高核分裂计数。免疫组化有一定的提示作用,但需要注意的是腺泡细胞癌内可含有内分泌成分(散在或局灶结节),当内分泌成分>30%则归类于混合性腺泡-神经内分泌癌。
④导管腺癌:细胞稀少的肿瘤,伴有明显的纤维组织增生性间质;腺样结构伴有黏液形成;细胞核多形性;免疫组化染色呈CK7阳性,Syn、CgA和CD56阴性。
⑤副神经节瘤:PanNEN呈巢状或器官样结构时需要与副神经节瘤鉴别;免疫组化副节瘤角蛋白阴性,而且S-100显示支持细胞阳性。
⑥转移性肾细胞癌:透明细胞型PanNEN需要与转移性肾细胞癌进行鉴别,特别是在von-Hippel-Lindau综合征患者,因为这部分患者有可能同时存在这两种疾病。需要结合相应的临床病史。
⑦PEComa:PanNEN显示透明细胞及梭形细胞形态时,两种肿瘤会有相似之处。但PEComa免疫组化神经内分泌标记阴性,而HMB45、Melan-A等阳性。
⑧PanNEC需要与转移性肺小细胞癌、淋巴瘤、尤文肉瘤和其他儿童小细胞恶性肿瘤进行鉴别。






 图2:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图2:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者) 图3:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图3:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
 图5:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
图5:(胰腺)神经内分泌瘤,G3的组织形态学(图片来自作者)
 图7:(胰腺)神经内分泌瘤,G3表达Syn(图片来自作者)
图7:(胰腺)神经内分泌瘤,G3表达Syn(图片来自作者) 图8:(胰腺)神经内分泌瘤,G3表达CD99(图片来自作者)
图8:(胰腺)神经内分泌瘤,G3表达CD99(图片来自作者)










共0条评论