[导读] 编译整理:强子
随着相关研究的深入,病理诊断也逐渐进入了新天地,比如分子遗传学特点整合入病理诊断后,涌现了某些新的肿瘤类型。NUT癌,就是以具有NUT基因易位为特点的恶性上皮性肿瘤。只要满足这个特点,不同病例间的形态学、乃至免疫组化表现可能会具有显著差异。
此前我们曾编译介绍过这方面文献,如《难啃的“坚果”-不按常理出牌的NUT癌》、《病理诊断陷阱之NUT癌中的神经内分泌标记阳性》、《从NUT癌中p40的表达看病理诊断的证据力度》。近日,澳大利亚病理医师Claudia、Alexandra在《Int J Surg Pathol》杂志报道了两例与经典特征有一定差异的NUT癌病例。为帮助大家更深入的了解这一病种,我们将该文要点编译介绍如下。
NUT癌简介
从定义来说,NUT癌是具有NUT基因重排的低分化癌,该重排的配体基因有BRD4、BRD3、NSD3等多种情况。该肿瘤最初认为主要发生于中线结构,如胸部(纵隔)、头颈部,所以又名中线癌;但目前发现可以发生于多个部位和器官,如肺部、肾脏、腮腺以及非中线的部位。该肿瘤生物学行为极具侵袭性,常见局部侵袭及远处转移,80%以上的患者会在确诊后一年死亡。
病例展示
病例一,男性,35岁,右肺中叶肿物,生长迅速,并累及外侧段支气管。经支气管肺活检,组织学表现为低分化癌:小至中等大小瘤细胞、排列呈实性片状,并有挤压假象。形态学上类似鳞状细胞癌。肺部肿物细针穿刺,可见小至中等瘤细胞单个散在,部分呈小簇状,细胞核增大、多边形,染色质颗粒状,细胞核轮廓不规则,核仁明显;胞质中等量至稀疏不等。可见挤压假象及裸核,未见角化细胞。

图1. 经支气管肺活检,可见原始表现的、形态单一细胞呈浸润性生长,细胞核呈铸型样,染色质颗粒状,有挤压假象。
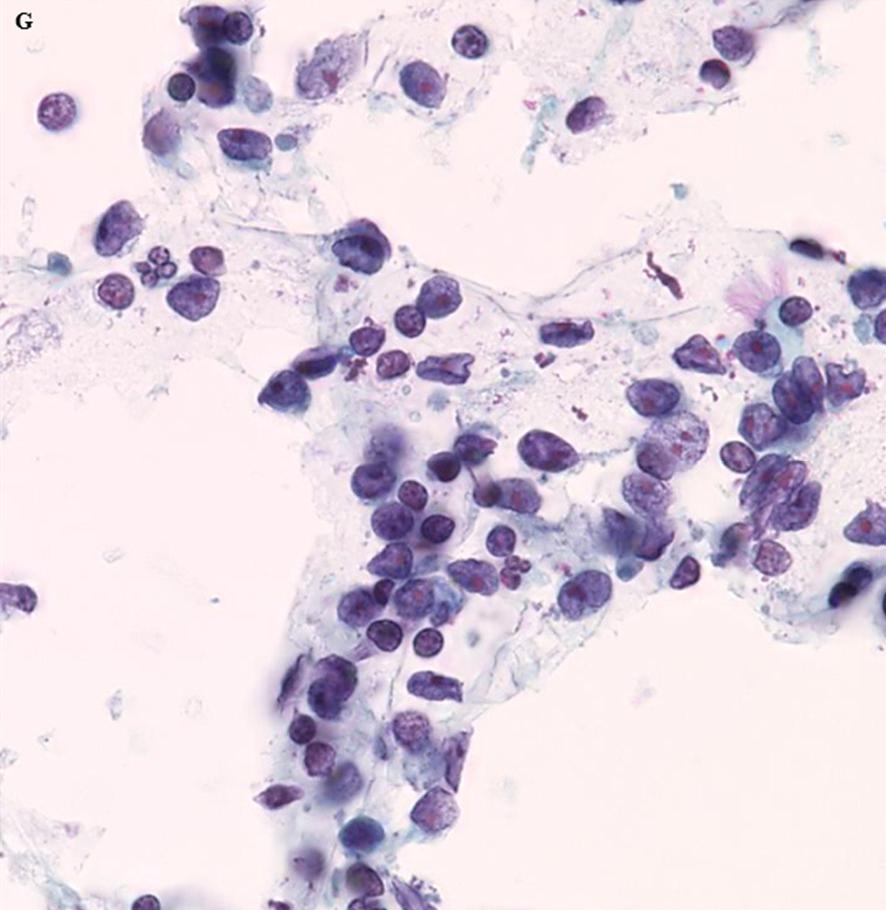
图2. 细针穿刺细胞学标本所见,描述详见正文。
免疫组化检测,瘤细胞表达Syn、MNF116、CK5/6、CAM5.2、p40、p63,不表达TTF-1、GATA-3、CgA、CD56、CD45、S100。Ki-67增殖指数25-35%

图3. 免疫组化检测,肿瘤表达Syn(左)、CK5/6(中)、p40(右)。
为指导临床治疗,加做PD-L1免疫组化检测(克隆号SP263,Ventana Assay),10-15%的肿瘤细胞表达;DLL3(克隆号SP347)阴性,生长抑素受体2A阳性率20%。NUT蛋白免疫组化结果表现为细胞核弥漫、特征性的斑点状着色。
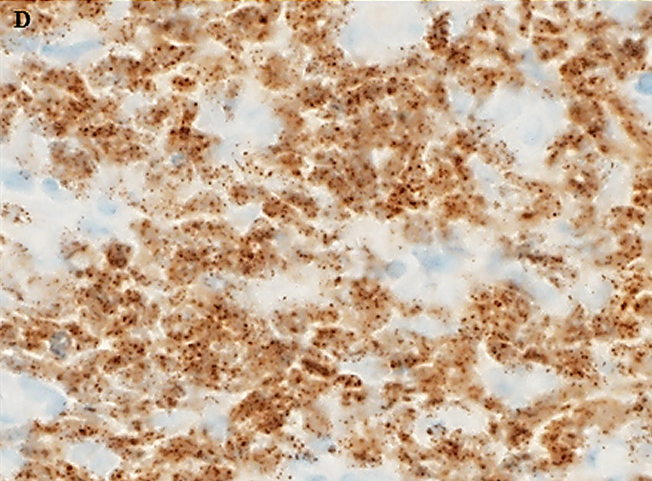
图4. 肿瘤细胞表达NUT,且为特征性的细胞核弥漫、斑点状着色。
细胞学标本行NUT双色断裂探针荧光原位杂交,结果证实50个肿瘤细胞中36个具有重排。因此本例最终诊断为NUT癌。

图5. 细针穿刺细胞学标本NUT双色断裂探针荧光原位杂交检测,大部分肿瘤细胞可见融合信号。
病例二、为72岁男性,临床表现为血小板减少、贫血,肺部多发肿瘤结节,右肾结节一枚,且有广泛弥漫性骨转移灶。临床及影像学检查未见淋巴结肿大,未见肝、脾肿大。综合血液检查结果等,临床考虑为造血系统病变。患者既往有自身免疫性肝炎,硫唑嘌呤治疗。13年前因血液嗜酸性粒细胞增多行骨髓活检,三系造血正常,嗜酸性粒细胞增多,并有反应性淋巴细胞浸润,并无淋巴瘤证据。
本次左侧髂嵴骨髓活检,可见母细胞浸润,免疫组化髓系及淋巴标记均为阴性,CD99阳性。其他阴性指标还有BerEP4、AE1/AE3、CK19、CAM5.2、EMA、FLI1、MyoD1、desmin、WT1、CD57、TLE1、恶性黑色素瘤标记、前列腺癌标记、CgA、inhibin。SMARCB1/INI1免疫组化仍为细胞核阳性。
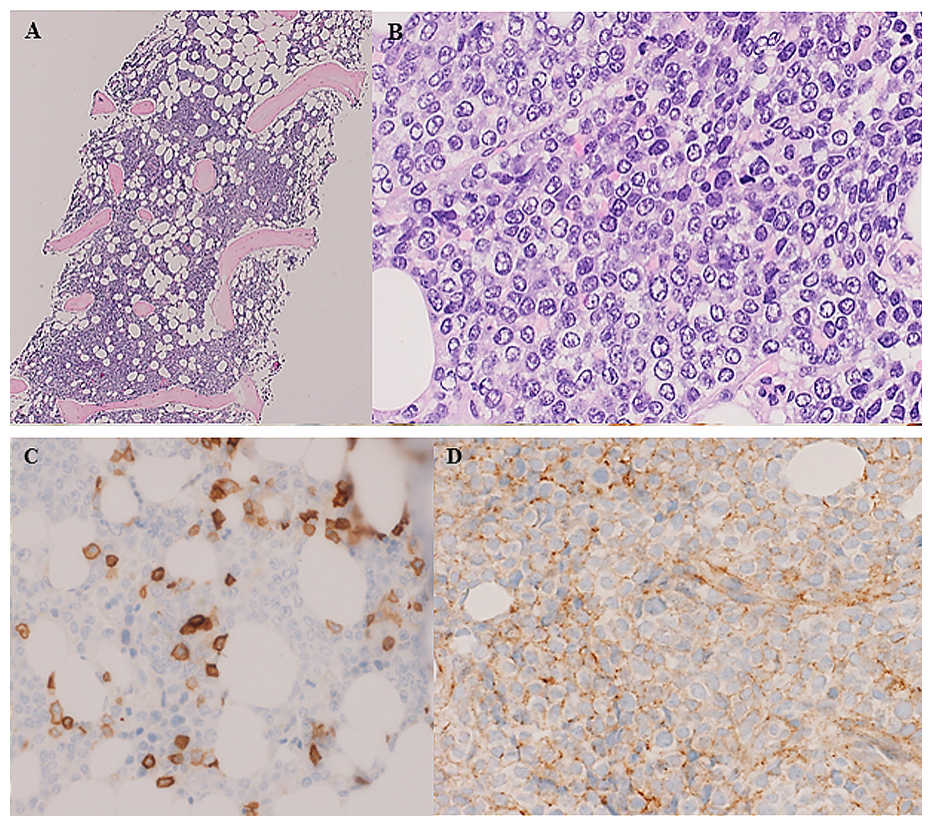
图6. 骨髓活检标本,可见母细胞呈弥漫性浸润;免疫组化CD45阴性(左下,散在阳性为白细胞),CD99阳性(右下)。
上述结果排除了横纹肌、滑膜、上皮样肉瘤的可能。分子遗传学检测未见肉瘤特异性易位。免疫组化NUT检测为阳性,且p63阳性。NUT双色断裂探针荧光原位杂交及进一步分子遗传学检测,结果表面有BRD4-NUTM1基因的融合。综合上述结果,本例诊断为NUT癌。结合临床表现,考虑为肺部来源,并骨髓转移及肾转移。
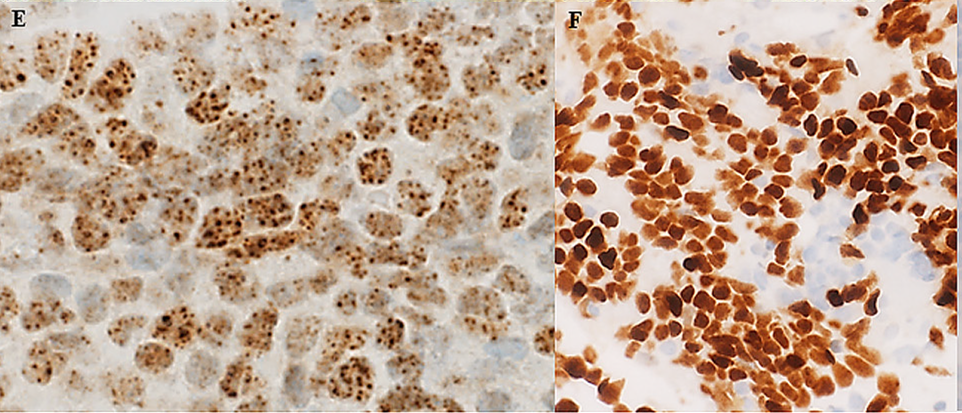
图7. 免疫组化检测,NUT阳性(左)、p63阳性(右)。

图8. NUT双色断裂探针荧光原位杂交,可见融合信号。
小结
NUT癌的经典组织学表现,为未分化细胞呈片状分布,胞质嗜酸性或嗜双色性,细胞核轮廓不规则,核仁显著。细胞大小一般相对均一。核分裂多见。常见鳞状分化,且可表现为突然角化。不过,NUT癌本就不是一个从形态学出发做定义的癌种,所以形态学可能会出现诸多变化,如形似神经内分泌肿瘤:细胞核可出现神经内分泌肿瘤的特征性表现,细胞核可呈铸型状并有挤压假象,免疫组化可有Syn阳性、局灶表达CD56、上皮标记阳性等情况。如本文病例一。
临床上,NUT癌虽然多见于中线位置,但其他部位也可以出现,且临床行为仍极具侵袭性。如本文病例二,临床表现为多发骨骼浸润,类似淋巴造血系统恶性肿瘤。这种情况下如果免疫组化出现CD34、CD45RO的表达,更是容易和淋巴造血系统病变混淆。好在免疫组化方面,NUT癌多表达EMA、p63、p40、AE1/AE3、CK5/6;但如果CK阴性、且CD99阳性的情况下,可能会误判为肉瘤。
总体而言,还是要回到NUT癌的分子遗传学定义:具有NUT基因易位。不过,最近有研究发现,很多超出NUT癌经典形态学谱系的肿瘤也会出现这一分子遗传学异常,如黏液样梭形细胞肉瘤、未分化肉瘤,也可能出现NUT免疫组化阳性,只是对应基因的易位配体可能有所不同。还有研究在6例软组织及内脏器官(脑、肾、胃壁)的原发未分化肿瘤中发现有NUT基因重排;其中2例显著表达CK及p63,但所有病例均无NUT免疫组化阳性。
总之,通过本文两个病例及文献复习,临床病理实践中要注意NUT癌诊断的“不典型”情况:
1. 临床发病部位可以非中线,临床表现可以广泛播散;
2. 形态学可以不那么经典,甚至可以缺失鳞状分化特点;
3. 免疫组化表现不一,NUT免疫组化阴性也不能排除NUT癌的可能;
4. 分子遗传学检出NUT基因重排,才是诊断NUT癌的“金标准”。
参考文献
Claudia G, Alexandra G. Challenging Diagnosis in NUT Carcinoma [published online ahead of print, 2021 Jun 9]. Int J Surg Pathol. 2021;10668969211019532.
doi:10.1177/10668969211019532





















共0条评论