[导读] 作者:青大夫;来源:南方医院消化科青海涛大夫
01.原发性胃淋巴瘤临床概况
原发性胃淋巴瘤是最常见的结外淋巴瘤,占胃恶性肿瘤的2–7% 。组织学上,粘膜相关淋巴组织(MALT)淋巴瘤占原发性胃淋巴瘤的约40%,其余的多为弥漫性大B细胞淋巴瘤。MALT淋巴瘤占B细胞淋巴瘤的5-8%,并且在整个消化系统可能发生,但最常见于上消化道 ,其他如套细胞淋巴瘤、Burkitt淋巴瘤等罕见于胃。MALT淋巴瘤是1983年由Isaacson和Wright首次报道的,并在1994年修订的欧洲淋巴瘤分类中分为B边缘区淋巴瘤和结外型。2008年,世界卫生组织分类显示MALT结外边缘区B细胞淋巴瘤。
Dawson等提出原发性胃肠道淋巴瘤五个特征:
(1)发病时无外周淋巴结病变;
(2)无纵膈淋巴结肿大的证据;
(3)白细胞总数及分类计数正常;
(4)腹部探查以肠道病变为主,淋巴结肿大仅见于肠道病变紧邻处;
(5)未累及肝脏及脾脏。
幽门螺杆菌(幽门螺旋杆菌)感染与胃MALT淋巴瘤的发展密切相关,并且与90%的胃MALT淋巴瘤相关。幽门螺旋杆菌根除治疗可诱导80%的低级别胃MALT淋巴瘤完全缓解,且有利的长期预后 。但是,大多数胃MALT淋巴瘤患者无症状或仅有非特异性胃肠道症状,内镜特征多变且无特异性,因此很难与胃炎,糜烂,良性胃溃疡和胃癌区分开来。此外,幽门螺杆菌根除治疗后直至胃MALT淋巴瘤缓解的时间可能很长,并且由于粘膜萎缩和褪色,很难识别是否达到缓解。因此,胃MALT淋巴瘤的诊断和随访需要丰富的经验和内镜检查技术。在这里,本文总结了胃MALT淋巴瘤的诊断和随访,重点是内镜检查结果。
02.原发性胃淋巴瘤胃镜下特征
胃MALT淋巴瘤的内镜特征可分为外生型,浸润型和浅表型。溃疡浸润型是最常见的,占所有病例的40%-50%。横井等将胃MALT淋巴瘤的表面类型分为IIc型、粘膜下肿瘤型、多发性糜烂型、鹅卵石型、部分增厚型和褪色型。单纯胃镜可能会漏诊胃MALT淋巴瘤,因为其内镜检形态可变且非特异性,在传统的白光内窥镜检查上很难将胃MALT 淋巴瘤与胃糜烂或胃炎区分开。因此,在此过程中观察到异常粘膜时,必须考虑是否存在胃MALT淋巴瘤。胃部MALT淋巴瘤多见于胃窦及胃体。此外,高级别及低级别MALT淋巴瘤的内镜下特点有所不同:高级别MALT淋巴瘤呈外生型肿物的几率更高。Inagaki等人则认为表浅生长的胃部MALT淋巴瘤预后要好于深层浸润者。
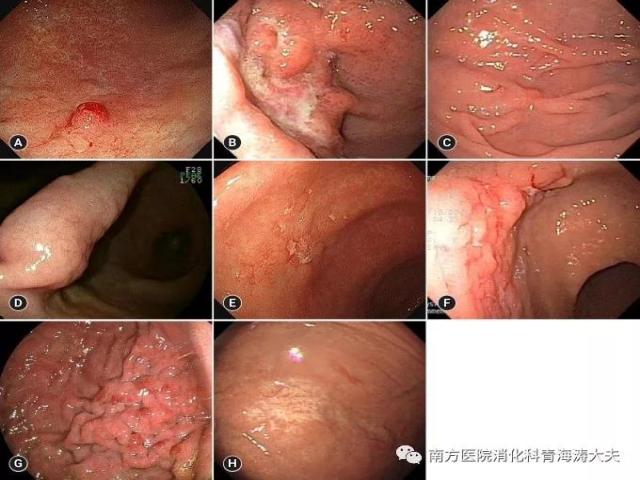
胃黏膜相关淋巴样组织淋巴瘤的内镜检查结果。(A)外生型。(B)溃疡浸润型。(C)IIc型(浅表凹陷)。(D)粘膜下肿瘤型。(E)多重侵蚀型。(F)鹅卵石粘膜型。(G)部分皱襞肿胀型。(H)褪色型。
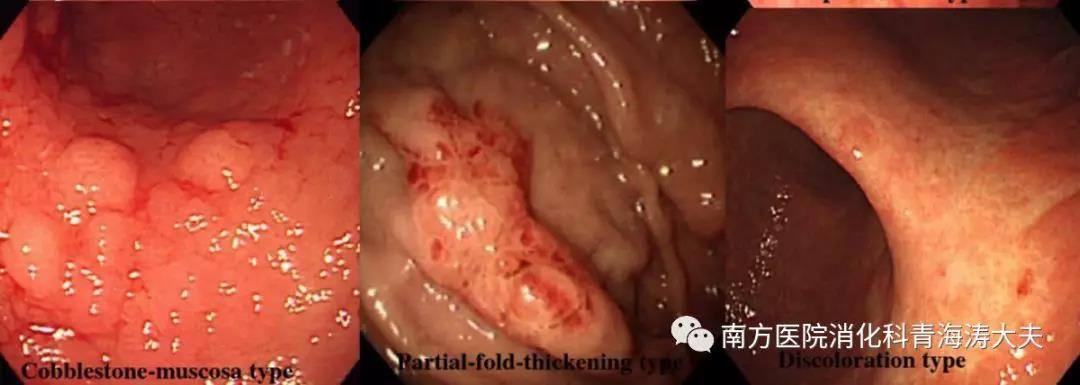
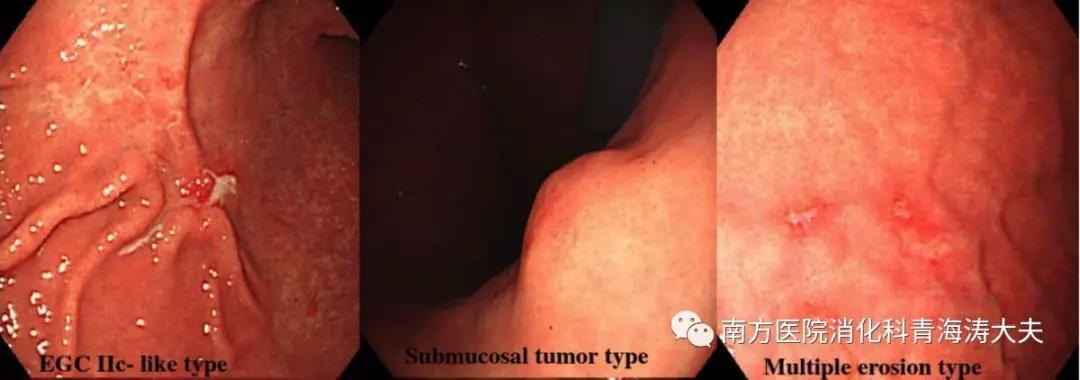
内镜活检和组织病理学检查是诊断胃MALT淋巴瘤的最基本检查。然而,在组织学检查可能存在假阴性结果,因为从粘膜深层或粘膜下层胃MALT淋巴瘤起源的肿瘤细胞的生长和不破坏粘膜表面基本结构胃小凹腺体。因此,为准确诊断胃MALT淋巴瘤,可能需要反复的内镜活检。此外,由于胃MALT淋巴瘤可能具有多灶性肿瘤分布,并且高级别胃MALT淋巴瘤可能同时存在,因此应在胃窦的正常黏膜,胃体小弯以及胃底进行多次内镜活检,以及每个部位至少活检2处。如果未通过内镜活检确认诊断,则可能需要进行更具侵入性的组织活检,例如内镜黏膜切除术(EMR)或内镜黏膜下剥离术(ESD)。
在胃MALT淋巴瘤中确认幽门螺杆菌感染很重要,因为幽门螺杆菌的存在会影响治疗策略和反应。必须通过快速尿素酶试验,组织学检查,培养试验,尿素呼气试验和粪便抗原试验来检测幽门螺杆菌感染,并且在组织病理学评估中应确认幽门螺杆菌的存在以诊断胃MALT淋巴瘤。由于苏木精和曙红染色对幽门螺杆菌的诊断灵敏度低,并且难以检测非螺旋状和球形的幽门螺杆菌,因此需要使用特殊的染色方法,如吉姆萨(Giemsa),沃辛-星光(Warthin–Starry)和阿尔辛蓝(Alcian blue)或进行免疫染色来确认幽门螺杆菌感染。
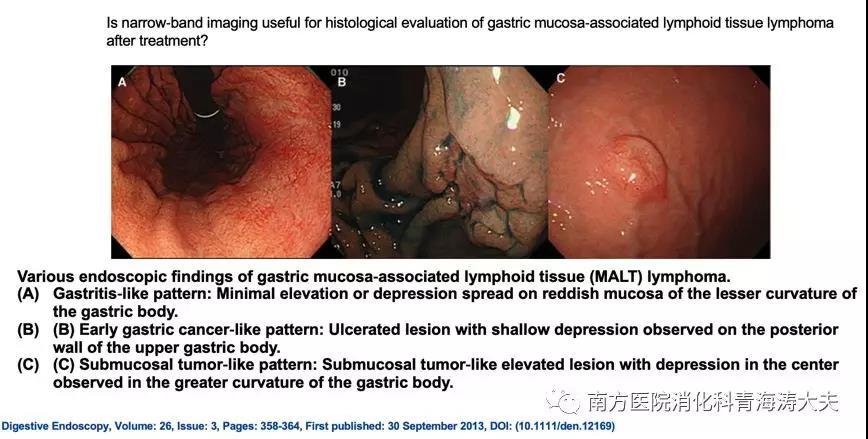
最近,一些研究已经报道了通过使用成像增强的内窥镜,例如NBI或LCI来提升胃MALT淋巴瘤的诊断效能。
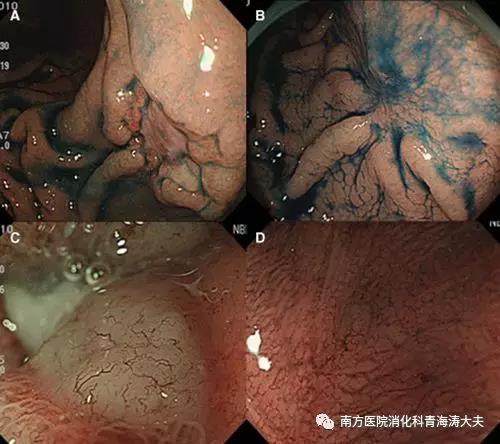
成功进行根除治疗后,胃粘膜相关淋巴瘤(MALT)的内镜下改变。
(A)注意到溃疡性病变伴有胃体上后壁的IIc病变。病变为MALT淋巴瘤,具有早期胃癌样形态。(B)成功的根除治疗后形成了具有皱襞集中的疤痕。(C)ME+NBI观察到腺体结构消失和异常分支血管。(D)与成功根除治疗后的(C)相比,腺管结构变得可见,并且树枝状异常血管消失了。
03.原发性胃淋巴瘤超声内镜下特征
超声内镜检查(EUS)是诊断MALT是最精确的手段之一,还可以评估胃MALT淋巴瘤的浸润深度。EUS对评估局部淋巴结转移也很有用。胃MALT淋巴瘤的EUS结果可分为四种类型:表面扩散,弥漫性浸润,肿块型和混合型。低级别胃MALT淋巴瘤见表面扩散和弥漫性浸润,肿瘤浸润整个胃壁和淋巴结肿大是高级别胃MALT淋巴瘤的特征。
EUS可诊断MALT淋巴瘤,如胃壁增厚达6-12毫米可以预测胃MALT淋巴瘤, EUS引导细针抽吸(EUS-FNA)可通过靶向活检来提供比普通内镜活检更准确的诊断信息。
EUS还可以帮助预测胃MALT淋巴瘤的治疗反应。当胃MALT淋巴瘤浸润到EUS的粘膜下层时,幽门螺杆菌根除治疗的完全缓解率低于粘膜层。当肿瘤侵入肌层,幽门螺杆菌根除治疗无法获得完全缓解,后续需要放疗和/或化疗。

胃黏膜相关淋巴样组织淋巴瘤的内镜超声检查结果。(A)肿瘤局限于粘膜。(B)肿瘤侵犯粘膜下层。
胃MALT淋巴瘤治疗后,可以通过EUS追踪胃壁厚度的变化来评估治疗反应或缓解后的复发。然而,即使达到缓解,胃壁增厚的正常化出现较为滞后,而肿瘤在组织学上仍然存在时,EUS也可显示正常的图像。因此,即使在胃MALT淋巴瘤治疗后经过足够的时间后,即使在EUS上仍观察到胃壁增厚,尽管组织病理学检查结果正常,仍不能排除残留胃MALT淋巴瘤的可能性。
04.胃MALT淋巴瘤的随访
幽门螺杆菌根除治疗后80-86%胃MALT淋巴瘤可获得完全缓解 。幽门螺杆菌根除疗法也被认为是幽门螺杆菌阴性胃MALT淋巴瘤的主要治疗选择。幽门螺杆菌成功根除后,仍需每3个月进行胃镜活检和EUS进行,直到达到了完全缓解。幽门螺杆菌根除治疗后的完全缓解过程缓慢,在某些情况下可能需要一年以上的时间。根除幽门螺杆菌后,由于肿瘤细胞数量减少,因此,需要多点活检以获得足够数量的活检标本。如果在两次连续的活检结果中发现组织学缓解,则可以确定完全缓解。
萎缩性和粘膜发白褪色是治疗后的特征性发现。放大内镜可以看到被破坏并消失的胃小凹和微血管结构得到恢复。带有清晰的血管网络的发白变色的粘膜在缓解后没有复发,但是没有清晰的血管网络的颗粒状粘膜在缓解后更容易复发。
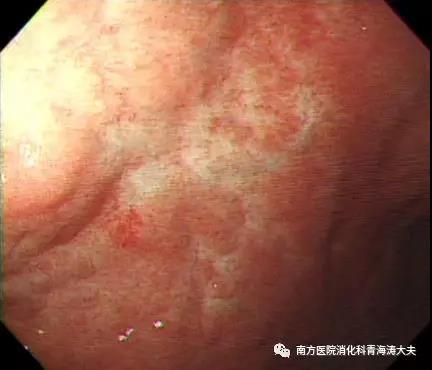
根除幽门螺杆菌后,MALT淋巴瘤的粘膜已变成萎缩和发白的褪色粘膜。
缓解后,无论是否再感染幽门螺杆菌胃MALT淋巴瘤仍存在复发的可能,并且它具有7-8%长期复发率,且复发率是每年2.2%。最近,一项韩国的研究表明,在12年期间收集了122例连续的成年胃MALT淋巴瘤患者的病历。与弥漫性浸润或溃疡类型相比,息肉样的胃MALT淋巴瘤比内镜下弥漫性浸润或溃疡样变的患者需要更长的CR时间,并且复发的可能性更高。
胃癌MALT淋巴瘤患者发生异时性胃腺癌的风险增加,可持续数年之久,因此建议在胃MALT淋巴瘤缓解后每年进行内镜随访。但是,缺乏关于应进行多长时间内镜随访的研究。由于胃MALT淋巴瘤复发的内窥镜检查结果是非特异性且可变的,因此必须在多个部位进行足够的活检。
05.总结
胃MALT淋巴瘤的早期诊断很困难,因它的症状和内镜检查结果是非特异性的,故而内镜下活检是诊断的金标准。因此,如果内镜下观察到异常的粘膜,要考虑是否为胃MALT淋巴瘤的可能,有文献报道一次活检阳性率仅30%,可能需要进行多次活检和EUS才能确诊。此外,应考虑内镜活检假阴性结果的可能性,必要时可能需要进行更具侵入性的组织活检,例如EUS-FNA、EMR和ESD。EUS不仅可以用于诊断,而且可以用于预测治疗效果。胃MALT淋巴瘤治疗后需要定期复查胃镜和超声胃镜。
参考文献
Yeungnam Univ J Med. 2019 May;36(2):85-91
Clin Endosc. 2017 Jan;50(1):51-57
Dig Endosc. 2014 May;26(3):358-64
作者简介
青海涛
南方医科大学南方医院
消化内科 副主任医师
日本京都医科大学、NTT关东病院、千叶癌中心访问学者
擅长:
内镜微创手术(ESD/EFR/STER/POEM)
欢迎搜索或扫码关注我的公众号:南方医院消化科青海涛大夫






















共0条评论