[导读] 作者:解放军总医院第八医学中学病理科 王学利
子宫腺肉瘤(uterine adenosarcoma)也称之为子宫苗勒腺肉瘤(müllerian adenosarcoma of the uterus),是一种较少见的子宫恶性肿瘤,由于缺乏典型临床表现,易误诊为子宫内膜息肉。笔者曾在临床外检工作中误诊一例,复习相关国内外文献资料,现将临床资料,病理形态学特点,临床治疗及预后情况,汇报如下。
1.材料和方法
1.1材料患者 女,32岁,本院护士。主诉发现子宫肌瘤3月,阴道流血多1天。患者平素月经不规律,近半年月经逐渐增多,经前腹胀,经后腹胀可缓解。2018年7月24日于我院门诊查超声示子宫腺肌症,核磁共振示子宫内膜占位。于8月17日在全麻下行腹式宫腔肿物清除术,术中送检冰冻病理示:考虑为子宫内膜息肉。301医院病理会诊为:子宫内膜息肉,不除外腺肉瘤;北医三院病理会诊为:子宫内膜息肉,局部恶变为腺肉瘤。遂再次入院于2018年09月27日在我院妇科行腹式广泛性子宫及双附件切除术+盆腔淋巴结清扫术,送检手术标本至我科室。
1.2方法 标本取材后经4%中性甲醛液固定12-24h,石蜡包埋,常规切片,HE染色,光镜下观察。免疫组化染色采用EnVision法,所用试剂采用北京中杉金桥生物技术有限公司。临床资料来源于患者的电子病历,所有切片由高年资病理医师阅片确诊和上级医院会诊。
2.结果
2.1大体 送检切除的全子宫及双侧附件,总大小17.5*15.5*6cm,肌壁厚2.5cm-5.5cm,内膜厚0.2cm;子宫后壁弥漫性增厚,切面编织状,质地中等,可见散在分布大小不等的囊泡样结构,子宫前壁局部呈淡黄色。
2.2镜下 由良性或不典型腺上皮和肉瘤性间质组成。腺上皮呈子宫内膜样腺体,未见上皮不典型性;间质类似于子宫内膜间质,以短梭形细胞为主,围绕腺体富于细胞,呈“袖套样”结构,核分裂>2个/10HPF,未见异源性成分;脉管内可见瘤栓(图1-6)。
病理诊断:子宫体腺肉瘤,肿瘤组织于子宫体平滑肌束间浸润性生长,以后壁受累最为广泛,大小12*10*5.5cm,浸润子宫肌壁深肌层(>1/2肌壁厚度),脉管内可见瘤栓;于子宫前壁见坏死及异物肉芽肿形成,符合手术后改变。
2.3临床治疗及预后 患者术后予AC方案化疗,并予对症治疗。FIGO分期子宫内膜腺肉瘤Ⅰc期。目前随访10个月,状态尚可,仍在随访中。
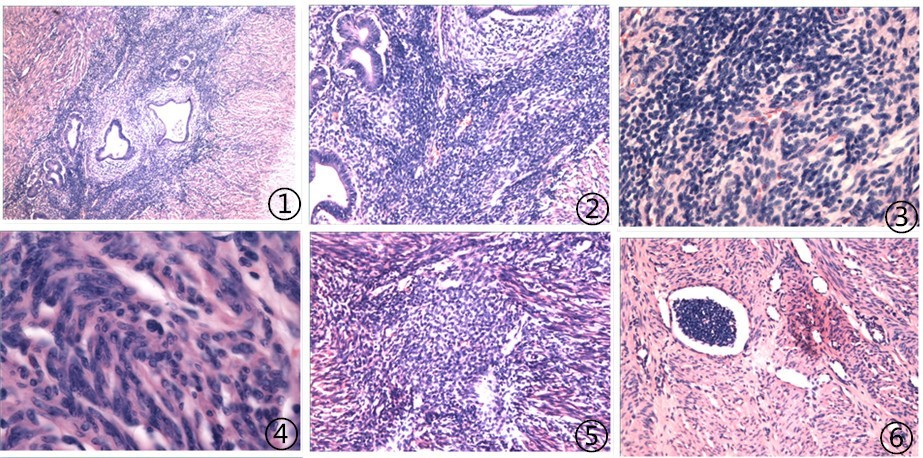
图1肿瘤细胞呈袖套征,40倍;图2肿瘤由良性腺体上皮和恶性肉瘤间质组成,100倍;图3肿瘤细胞以短梭形细胞为主,200倍;图4肿瘤细胞核分裂可见,400倍;图5肿瘤细胞浸润深肌层,100倍;图6脉管内瘤栓,100倍
3.讨论
3.1临床资料 子宫腺肉瘤也称为子宫苗勒腺肉瘤,是一种由良性腺上皮和肉瘤性间质构成的罕见的女性生殖道肿瘤,其病理学组织特征和生物学特征介于良性腺纤维瘤和恶性癌肉瘤之间。子宫腺肉瘤比较罕见,在子宫肉瘤中约占8%,而在子宫恶性肿瘤中仅占1%。好发年龄10-94岁,中位年龄58岁,多见于绝经期的女性。不同的年龄段好发部位也不同。大多数腺肉瘤原发于子宫腔,其次是卵巢,也可发生于宫颈、输卵管及阴道等部位。年轻女性常起源于宫颈,绝经后的妇女常好发于子宫内膜。子宫腺肉瘤的临床表现缺乏特异性,最常见临床表现为阴道流血、盆腔包块、盆腹痛、阴道异常分泌物,此外可有痛经、子宫脱垂、不孕症及腹胀等,少数患者可无症状。
1974年腺肉瘤的概念首次被Clement和Scully提出。WHO(2014)子宫肿瘤分类将其定义为一种罕见的双向性肿瘤,由恶性的间叶成分和良性至非典型性的上皮成分构成,当高级别肉瘤成分超过肿瘤成分25%时被归入子宫腺肉瘤伴肉瘤成分过度增生(sarcomatous overgrowth)则属高度恶性。子宫腺肉瘤由于其不具有很强的特异性因此存在诊断困难,同时由于子宫腺肉瘤成分与子宫内膜间质成分相似,活检时也很容易造成误诊,从而延误子宫腺肉瘤的早诊断和治疗。
3.2病理诊断 大体腺肉瘤呈实性、息肉样或乳头样,边界清楚,可占满宫腔直径1-17cm,质地软,切面实性,可见局部灶状出血或坏死,内见含水样或黏液样物质的小囊腔。有时可见蒂部相连。镜下可见由良性腺体上皮和恶性肉瘤间质组成。腺体上皮细胞多呈立方形或低柱状子宫内膜增生期改变,其中可见核空泡状,核分裂活跃。多具有典型的“生发层”,即在腺体周围的间叶细胞最丰富,远离腺体处的间叶细胞稀疏,形成“袖套状”改变。15%-28%伴有肌层浸润,浸润深度多小于1/2肌层,有研究子宫肌层浸润是复发或恶化风险增加相关的特征。腺肉瘤伴肉瘤样过度生长与腺肉瘤相比,体积相对较大,且肉瘤过度生长的区域内核多形性更明显,核分裂象更多,异源性成分更常见,包括恶性的软骨、横纹肌及脂肪肉瘤等成分,罕见情况下在腺肉瘤的恶性间质内可见性索样成分(with sex cord-like element)。
免疫组化无特异性,最常见的免疫组织化学标记物CD10(71%)和 WT1(79%),其他的标志物Vimentin(86%),SMA(50%),Desmin(32%)和AE1/3(25%)。在不伴肉瘤成分过度生长的低度恶性腺肉瘤中,间质细胞ER、PR、CD10和WT1阳性表达,P53阴性表达,Ki67增殖指数比较低,SMA和Desmin 也可阳性表达。伴有肉瘤成分多度生长的腺肉瘤中增殖指数比较高,P53可能阳性表达,而ER、PR和CD10可能表达缺失。在伴异源性成分可能会出现相关标记物阳性。
3.3鉴别诊断 ①子宫腺纤维瘤:其与腺肉瘤的鉴别极为困难,2014年WHO将其定义为呈现出乳头状叶间质成分上覆盖良性的子宫内膜型上皮细胞,且囊性和裂隙状腺体为至少存在的结构。主要鉴别是根据核分裂数与间质细胞的形态学,增殖指数(≥2/10HDF)可作为重要鉴别标准。②子宫内膜息肉:与子宫腺肉瘤相比,良性子宫内膜息肉通常较小且仅无细胞学异型性,同时缺乏间质异型性及间质细胞明显增生,腺体周袖套样改变和肌层浸润等形态学特征。③子宫癌肉瘤:又称为恶性混合性苗勒肿瘤,上皮和间叶成分均为恶性,所占比例多少不等。其和子宫腺肉瘤最大的区别就是上皮成分恶性,目前有假说认为部分的子宫癌肉瘤来自子宫腺肉瘤中上皮的恶性转化,依据是研究中8%-16%的子宫癌肉瘤具有子宫腺癌的生长模式。④子宫内膜间质肉瘤: 低级别子宫内膜间质肉瘤的内膜间质细胞高度增生,呈较一致的卵圆形或短梭形,似增殖期子宫内膜,称为具有子宫内膜样腺体分化的内膜间质肉瘤。形态学与免疫组化十分相似故难以鉴别。但是腺肉瘤间质成分与腺体联系紧密,有袖套现象,而后者的腺体少且杂乱分布,未见分叶状结构。⑤非典型息肉样腺肌瘤: 是由子宫内膜腺体和富于细胞的肌纤维瘤样间质构成的肿瘤,腺体为子宫内膜型,伴不典型性,其间富于细胞的肌纤维瘤样间质。间质由呈漩涡状的平滑肌束组成,且腺体周围间质较少,无袖套现象。⑥此外腺肌瘤和平滑肌瘤等亦须鉴别。
3.4分子遗传学 有报道指出其发生与子宫内膜异位症(endometriosis,EM)有关。有研究发现,伴肉瘤过度生长的子宫腺肉瘤患者可检测到肿瘤抑制基因P53发生突变,P53突变在伴肉瘤过度生长的患者更常见,但并不具有特异性。另一个研究显示,72%的子宫腺肉瘤患者中可见10号染色体缺失的磷酸酶及张力蛋白/蛋白激酶 B/磷脂酰肌醇3激酶(PTEN/AKT/PI3K)通路发生突变,PTEN 基因产物蛋白具有脂质磷酸酶活性和蛋白磷酸酶活性,AKT/PI3K 通路是人体内重要的生存信号通路,PTEN则主要通过其脂质磷酸酶活性作用于AKT下游的靶分子PI3K 阻断信号通路从而实现抑癌作用,PTEN 基因突变可能是导致子宫腺肉瘤发病的分子机制,其更深入的研究来发掘可能的临床治疗靶点。
3.5临床治疗及预后 子宫腺肉瘤首选手术治疗,全子宫及双侧附件切除,选择性盆腔及腹主动脉旁淋巴结切除,术后根据肿瘤分期及是否具有复发、转移的高危因素决定辅助化疗和(或)放疗等。目前研究未发现盆腔淋巴结切除可提高患者总的生存率或无进展生存率,故认为子宫腺肉瘤常规治疗不应考虑淋巴结切除。但是对于年轻未育女性可以考虑保留子宫治疗,可能复发故术后需密切随访。
影响子宫腺肉瘤预后的主要因素有:肉瘤过度生长、肌层浸润、肿瘤直径大小、有淋巴血管侵犯。子宫腺肉瘤分期(FIGO 2009)是基于肌层浸润范围及肿瘤的外侵程度,可很好地反应肿瘤预后,子宫腺肉瘤Ⅰ期5年生存率为63% -86%,Ⅱ期为50%-69%,而Ⅲ-Ⅳ 期仅为30%-48% 。
综上所述,子宫腺肉瘤临床较罕见,临床表现无特异性,易被误诊或漏诊。正确的诊断依赖病理形态学观察,但其病理特征是变化多样的,尤其伴肉瘤样过度生长、高增殖指数、有异源性肉瘤成分、伴血管淋巴管转移的肿瘤均具有较高的侵袭性。早发现和早诊断可提高其预后。由于目前文献病例报道有限,仍需积累更多病例进一步分析。














共0条评论