[导读] 作者:慧海拾穗
活检标本中的“慢性结肠炎”的临床病理学特征及鉴别诊断(二)
(一)摘要
活检标本中“慢性结肠炎”的具体诊断对实战中的病理医生来说是一个挑战。本文重点讨论活检标本中炎症性肠病(IBD)(包括溃疡性结肠炎、克罗恩结肠炎和不确定型结肠炎)的组织学特征,并对IBD与其他慢性结肠炎(如淋巴细胞性结肠炎、胶原性结肠炎、憩室疾病相关结肠炎、转向性结肠炎和药物引起的慢性结肠炎)的鉴别要点进行总结归纳。
(二)正常结肠组织学
病理医生必须熟悉正常结肠黏膜的组织学表现。小肠和结肠固有层常通有轻度慢性炎症,这是黏膜免疫系统的一部分。这种炎症主要由浆细胞组成,少量散在淋巴细胞和嗜酸性粒细胞,但没有中性粒细胞,右结肠固有层炎症细胞比左结肠更多(图1)。从近端到远端,细胞数量从高到低的变化可能与肠腔内容物有关,肠腔内容物更具流动性,可能在右侧更具抗原性。上皮排列一致,隐窝均匀分布,黏膜表面被覆上皮细胞有杯状细胞和吸收细胞混合存在,这些细胞的数量从右到左也不同。右侧因需吸收水和电解质,所以吸收细胞更多,而左侧杯状细胞更多。Paneth细胞可见于结肠隐窝基底部,但正常只有盲肠和近端升结肠才存在Paneth细胞,很少出现在肝曲远端。
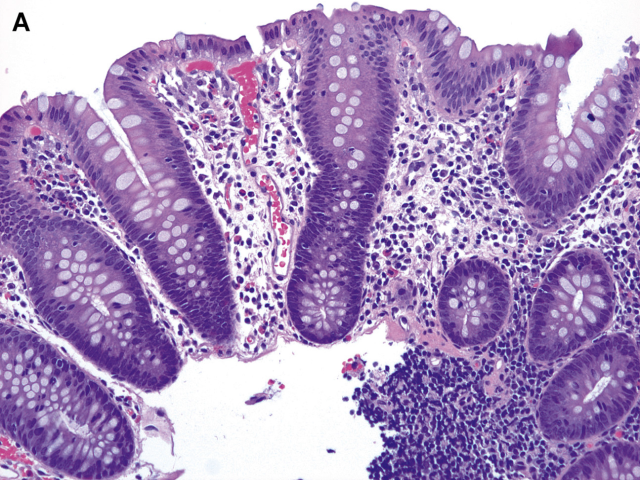
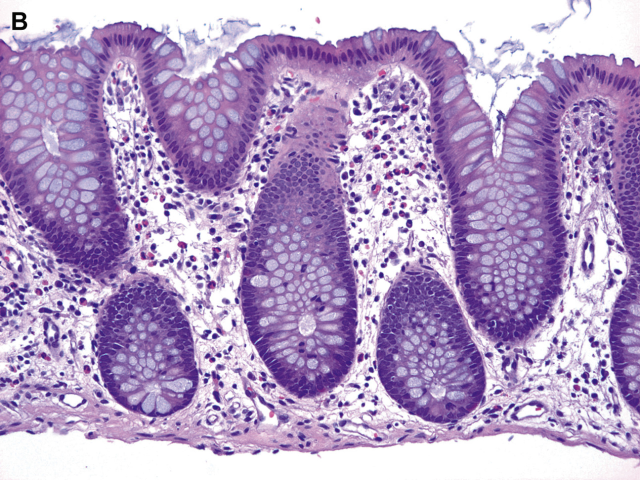
图1:正常左、右结肠比较。右结肠(A)固有层的细胞数比左结肠(B)多。在右结肠,隐窝的杯状细胞较少,吸收细胞较多。总的结果是,正常右结肠在低倍镜下看起来比左结肠暗。在左右两侧,隐窝比较一致且间隔均匀。
(三)溃疡性结肠炎
溃疡性结肠炎是一种慢性弥漫性黏膜疾病,累及直肠及其附近的任何长度的结肠。它在整个受累结肠的长度上是一致的,这意味着它不是斑块状或节段性分布。终末期回肠疾病,通常被称为“倒灌性回肠炎”(backwash ileitis),有时伴有结肠炎症,但仅与右结肠发炎有关。无论出于何种目的,每个溃疡性结肠炎患者在内窥镜下都有异常表现。在典型溃疡性结肠炎中,直肠和长度不一的更近端结肠具有特征性组织学表现,包括固有层慢性炎症和结构异常(表1)。浆细胞增多是胃肠道慢性损伤的标志,需要对溃疡性结肠炎进行活检诊断。这种浆细胞增多是表面上最为严重,但常向下延伸到黏膜底部,这种变化被称为“基底部浆细胞增多”(图2A)。正常右结肠基底部可见数量不多的浆细胞。嗜酸性粒细胞(图2B)可能伴随浆细胞增多而增多,黏膜基底部也可能出现淋巴滤泡反应性增生。隐窝结构变形是固有层慢性炎症伴发的另一个指标,但在炎症初期并不常见,尤其是儿童。变形是上皮结构破坏、修复及表面轮廓改变造成的,后者包括绒毛状和波状轮廓、隐窝缺失(萎缩)以及隐窝大小、形状和方向的改变(图3A-C)。有时变形的隐窝形状像动物、大陆、乐器、希伯来文字母,甚至是苏斯博士的特征(见图3D)。值得注意的是,黏膜变形但无炎症反应是黏膜曾经受损的一种表现,不能诊断任何类型的慢性结肠炎。慢性黏膜损伤常见的另一个异常现象是Paneth细胞群的改变,包括正常存在Paneth细胞的右侧结肠出现Paneth细胞增生和正常不存在Paneth细胞的其他结肠出现Paneth细胞化生(图4)。
表1:活检标本中溃疡性结肠炎的主要特征

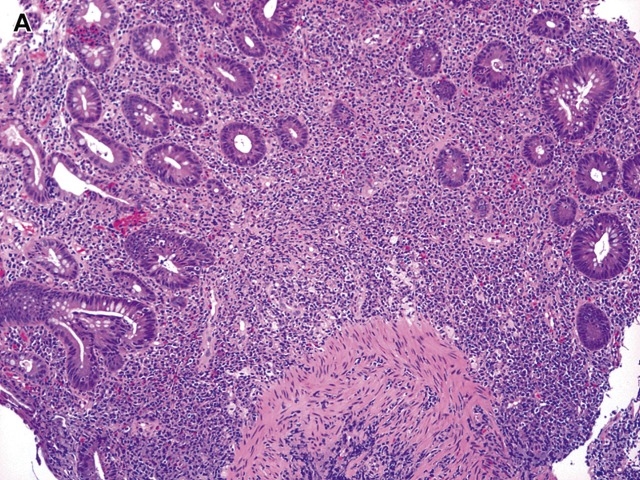
图2溃疡性结肠炎:(A)以浆细胞增多为主的固有层慢性炎症。浆细胞延伸到黏膜基底部,称为“基底部浆细胞增多”。
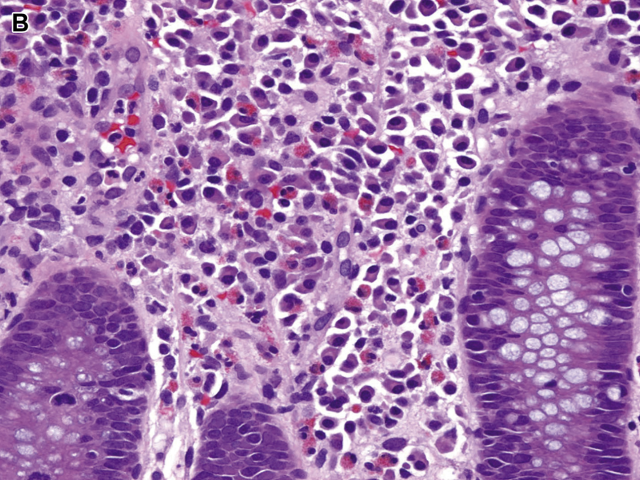
图2溃疡性结肠炎:(B)嗜酸细胞与浆细胞混合性浸润,溃疡性结肠炎中常见。
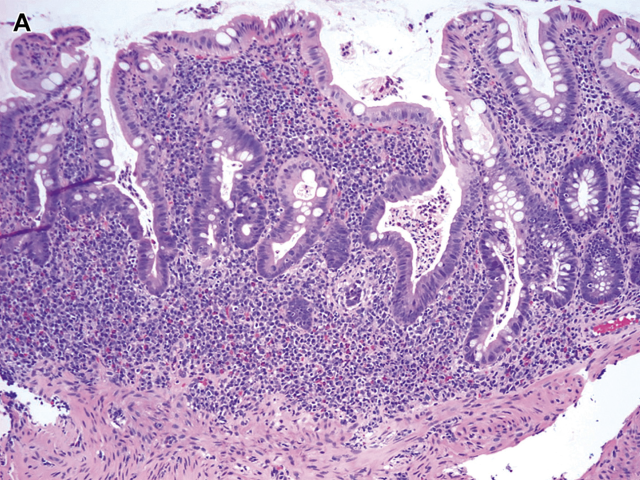
图3 溃疡性结肠炎的结构改变:(A)隐窝变形,没有2个隐窝的大小、形状和方向都相同。
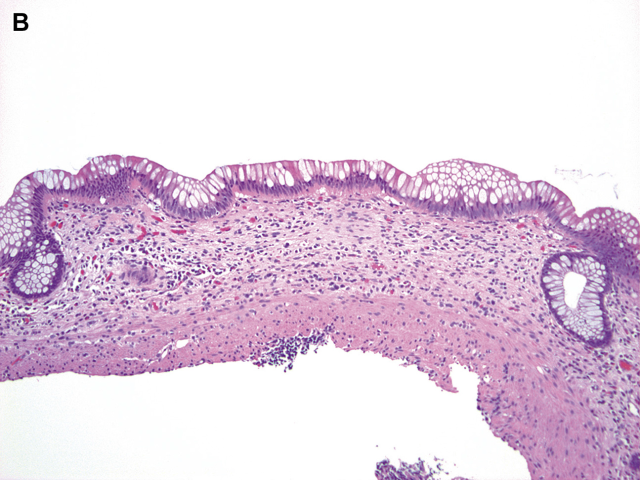
图3 溃疡性结肠炎的结构改变:(B)以隐窝缺失或萎缩为特征的结构改变。

图3 溃疡性结肠炎的结构改变:(C)表面绒毛状改变。
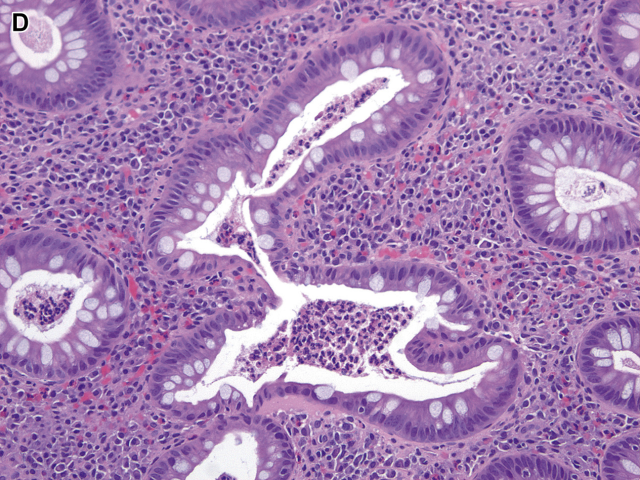
图3 溃疡性结肠炎的结构改变:(D)隐窝形态像动物,兔形腹部有隐窝脓肿。
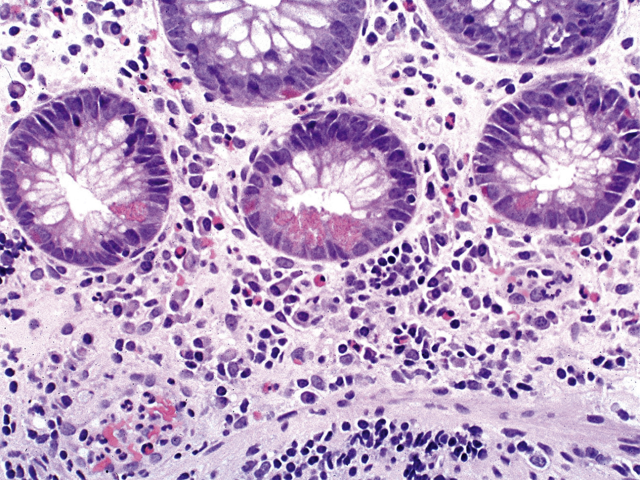
图4:溃疡性结肠炎中左结肠Paneth细胞化生。正常肝曲远端无Paneth细胞。
溃疡性结肠炎常有溃疡形成。毕竟,这种疾病被命名为溃疡性结肠炎是有原因的!这些溃疡在内窥镜下表现为口疮、纵向溃疡和地图样溃疡。阿弗他溃疡通常发生在淋巴滤泡上,可能非常小,可以用活检钳全部取样。内镜检查者通常在溃疡边缘对完整的粘膜进行活检,因为对溃疡本身的活检可能不如相邻黏膜对溃疡病因的了解。被溃疡包围的黏膜和粘膜下层拉入肠腔形成的岛状物,可能是由于结肠运动导致炎症性假息肉而形成的大肿块,伴有慢性炎症和严重扭曲变形的黏膜(图5A和5B)。静止期结肠炎的炎性假息肉在无变形和炎症的情况下会发生重塑(形态的变化)。大体上可能表现为结节状,有蒂,或丝状,像蠕虫或没有头的息肉柄。显微镜下,在横截面上它们通常表现为圆形结构,由相对正常的黏膜组成,围绕着一个细胞丰富的黏膜肌轴心,并随着神经节细胞和小血管数量的增加而使黏膜下层发生改变(图5C)。在疾病初期可出现活动性结肠炎,但不是一直存在。组织学上,活动性是指组织中有中性粒细胞,特别是隐窝上皮细胞出现隐窝炎、隐窝溃疡和隐窝脓肿(图6)。
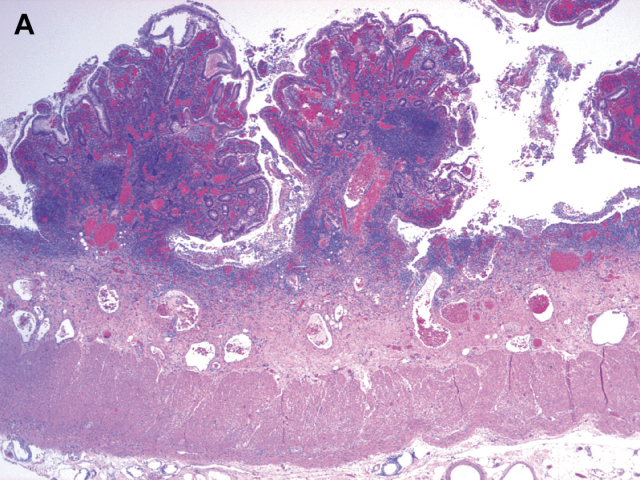
图5 溃疡性结肠炎中的炎性假息肉:(A)炎性假息肉是由炎症、变形黏膜和粘膜下层形成的岛状物,被广泛溃疡分隔开,如切除标本所示。

图5(B)活检样本中的炎性假息肉看起来像一块块发炎、扭曲的黏膜。
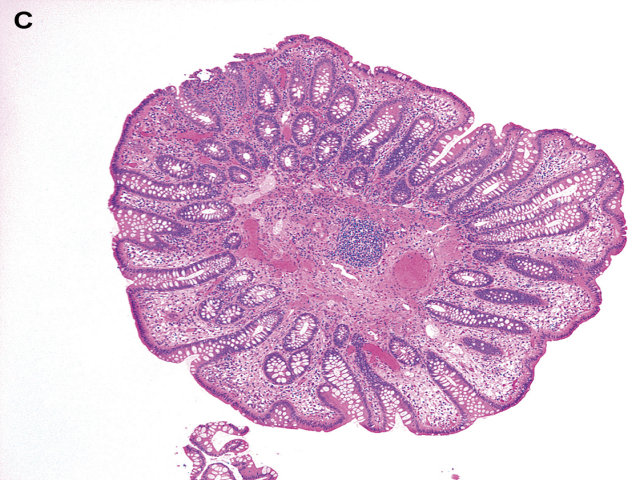
图5(C):静止期结肠炎中的炎性假息肉会发生重塑,并可能以息肉样组织形式出现,其黏膜相对正常,围绕着增生的黏膜肌层和(超出正常血管和神经节细胞数量的)黏膜下层。
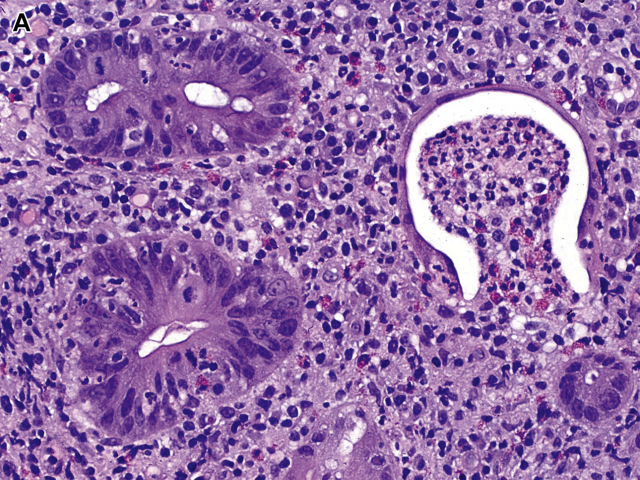
图6 溃疡性结肠炎活动期:(A)中性粒细胞迁移并破坏隐窝上皮为特征的隐窝炎(左)、隐窝溃疡(右),底部隐窝上皮脱落,渗出物从溃疡延伸至扩张的隐窝,隐窝被覆再生上皮。
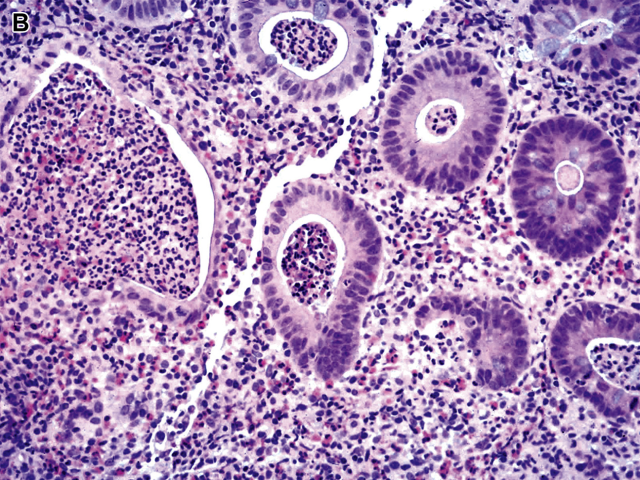
图6 溃疡性结肠炎活动期:(B)左侧巨大隐窝溃疡,脓液使隐窝扩张。多个相邻隐窝有脓液、“隐窝脓肿”,其中部分被覆上皮细胞体积增大、核深染和重叠,类似于异型增生。
隐窝脓肿的存在表明该隐窝附近有溃疡,这是中性粒细胞向隐窝腔迁移的模式。大的脓肿是因隐窝和相邻固有层破坏而形成的。再生上皮形状的改变是根据连在一起的脓肿的轮廓而定。上皮非典型性是由于反应性或再生性改变造成的,可发生和类似于异型增生。活动性不是诊断UC所必须的。事实上,在接受治疗的患者中,这种疾病可能是完全处于静止期。从临床角度看,组织学活动性是否重要?胃肠病学家通常根据临床表现而不是组织学活动性来治疗患者。然而,有研究表明,组织学活动性具有预后判断的意义。在1991年的一项研究中,发现活动性可预测治疗后复发率的增加。最近的研究发现,活动性炎症的严重程度与肿瘤进展的风险增加有关,包括癌症和异型增生(美国胃肠病协会认为,IBD相关性结直肠癌是由异型增生发展而来的)。有趣的是,在这些研究中,虽然评分活动的标准不同,但它们都得出了相似的结论(表1)。
这些研究的结果表明,报告活动性可能有助于对患者进行分层监测,但我们不知道其目前在临床实践中的应用情况。有些不寻常的可能发生的情况会给诊断带来挑战。在这种情况下,弥漫性慢性结肠炎与溃疡性结肠炎相同,但正常直肠除外。在某些情况下,治疗导致直肠炎症愈合,使其在内镜和组织学上看起来是正常。另一种情况是远端结肠炎与溃疡性结肠炎相同,其近端炎症呈片状分布,特别是阑尾孔周围的内镜炎症。虽然不是典型的表现,但已知远端结肠炎和近端炎症片状分布与正常回肠的联合出现于溃疡性结肠炎中,这不是克罗恩结肠炎。第三种情况是,结肠炎是典型的溃疡性结肠炎,但黏膜内有散在肉芽肿。在一些实际病例中,由于存在肉芽肿而被称为克罗恩结肠炎。然而,溃疡性结肠炎偶尔也会出现黏膜内肉芽肿,特别是与隐窝破裂和黏液挤入固有层有关(图7)。
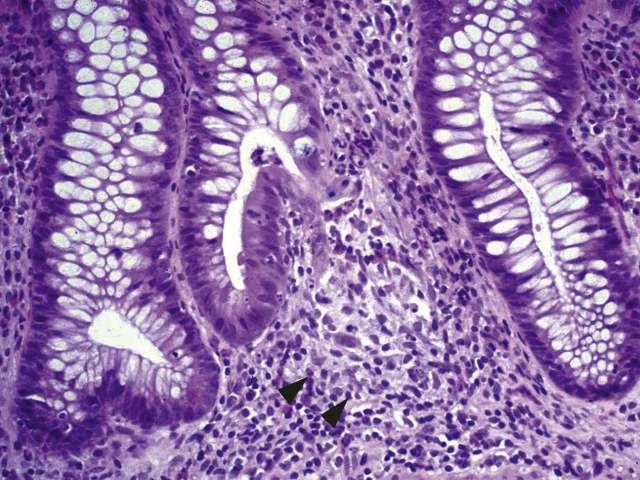
图7 溃疡性结肠炎患者的隐窝破裂点周围有肉芽肿(箭头)。
未完待续
参考文献
【1】 Chronic Colitis in Biopsy Samples: Is It Inflammatory Bowel Disease or Something Else.2017.
【2】斯滕伯格诊断外科病理学.2017.





























共0条评论