[导读] 本文刊登于《中国实用妇科与产科杂志》2019年4期424-430页
作者:谢庆生1,刘从容2,谢晓飞1,林仲秋1
作者单位:1.中山大学孙逸仙纪念医院妇科肿瘤专科,广东 广州510120;2.北京大学医学部病理系/北京大学第三医院病理科,北京 100853
病理报告的内容除了组织病理学诊断外,还应包括与治疗及预后有关的特定信息。因此,病理医师必须充分了解和熟悉妇科肿瘤的临床或手术分期及治疗方案,从而确保病理报告中包含临床所需要的相关信息。同样,妇科肿瘤医师必须熟知妇科病理学所使用的术语,以便充分理解病理学报告。指南主要总结了几种最常见的妇科恶性肿瘤的病理学特征及主要分子病理改变。因为篇幅所限且本文主要针对妇瘤科医生,我们主要保留了原文中的病理信息,删减了临床相关内容,临床部分可参阅本刊各个具体肿瘤的解读。
1.1 鳞状细胞癌 外阴癌最常见的类型是鳞状细胞癌(占86%)。鳞状细胞癌分为两大类:一类是与人乳头瘤病毒(HPV)感染无关的角化型鳞状细胞癌(>70%);另一类是与高危型HPV感染相关性湿疣样癌和基底样鳞状细胞癌(<25%),主要是HPV16型感染。
病因及癌前病变:角化型鳞状细胞癌常见于高龄女性,其癌前病变为分化型VIN(dVIN),曾被称为“单纯型外阴上皮内瘤变(VIN)”。分化型VIN进展为癌的危险性较高。HPV感染相关性湿疣样癌和基底样鳞状细胞癌的癌前病变是鳞状上皮内病变(SIL),曾被称为“VIN”,包括LSIL (曾被称为VIN1)和HSIL(曾被称为VIN2~3)。近年来,国际外阴阴道疾病研究协会(ISVVD)和美国病理学家协会(CAP)/美国阴道镜和宫颈病理协会(ASCCP)推荐使用二级分类法替代旧的三级分类法。除了老年和免疫抑制的患者,HPV相关性VIN(目前一律称为SIL)进展为浸润癌的概率较低(约为6%)。这些病变多见于较年轻的女性。
病理学:外阴的SIL可以是单发或多发,表现为斑点状、丘疹状或斑片状病灶,分为外阴LSIL(旧称VIN1)和外阴HSIL (旧称VIN2~3)。临床上外阴HSIL(旧称VIN3,包括鳞状细胞原位癌,CIS)远多于其他级别,需要广泛切除。大多数外阴鳞癌为外生型,少数呈溃疡型。肿瘤由浸润性鳞状上皮癌巢构成,癌巢中央可见角化珠。此类肿瘤生长较缓慢,向周围皮肤、阴道和直肠浸润。典型的角化型鳞状细胞癌最先转移至腹股沟浅淋巴结,接着可转移至腹股沟深淋巴结和股深淋巴结及盆腔淋巴结。
1.2 疣状癌(verrucous carcinoma) 是鳞状细胞癌的一种特殊亚型,主要表现为类似尖锐湿疣的体积大的蕈样肿物,通常可检出HPV 6型和11型。该肿瘤基底部呈宽大舌状浸润,极少转移,应首选局部广泛切除术。
1.3基底细胞癌 与其他皮肤基底细胞癌一样,发病与HPV感染无关,罕见转移,手术切除通常可治愈。
1.4恶性黑色素瘤 是外阴第二常见的恶性肿瘤(5%),肿瘤侵袭力强、预后差。治疗参考恶性黑色素瘤治疗的专门指南。
1.5 外阴Paget病 主要发生于老年女性大阴唇,病灶直径较大、红色、湿润且边界清楚。表皮内的Paget病可能已经存在数年,累及表皮的实际范围常常远大于术前活检标本所示。少数外阴Paget病可合并皮肤附属器癌(20%~30%)。Paget病罕见转移。治疗主要采取局部广泛切除术或外阴单纯切除术。
大多数(80%)为转移性恶性肿瘤。90%以上是鳞状细胞癌。阴道胚胎性横纹肌肉瘤几乎全部发生于4岁以下女童。肿瘤起源于阴道固有层,由原始纺锤形横纹肌母细胞构成,有些细胞可见横纹。最大径<3 cm的肿瘤多呈限局性生长,广泛切除及化疗可治愈。肿瘤较大时,往往可扩散到邻近结构或(和)伴有局部淋巴结或(和)远处转移。即使是在较晚期患者中,经根治性手术及化疗,半数患者可存活。
3.1 宫颈鳞状上皮内病变(SIL) 大约有50%的CIN1可以自行消退,10%进展为CIN3,只有不到2%的病例进展为浸润癌。所有级别的不典型增生进展为HSIL(CIN3)平均需要10年左右,至少有20%的CIN3会进展为浸润癌,所需时间也大约为10年。目前推荐使用二级分类法(LSIL和HSIL)替代三级分类法。
3.2 鳞状细胞癌 (1)宫颈微小浸润性鳞状细胞癌:极早期浸润[早期间质浸润(early stromal invasion,ESI)]表现为:CIN3病变突破基底膜、向外生长形成小而不规则的上皮芽,如此微小(<1 mm)舌状浸润的肿瘤细胞并不影响CIN3患者的预后。因此,在2009版FIGO分期中,ESI并未被归入ⅠA1期。有些妇科肿瘤专家进一步将微小浸润性癌限定为不伴有脉管间隙浸润(LVSI)的肿瘤,但由于LVSI的判读经常受到切片内组织收缩假象的干扰,LVSI对于淋巴结转移风险度的预测意义目前尚存在很大争议。大约8%的ⅠA2期患者同时伴有淋巴结转移,而浸润深度≤3 mm(ⅠA1期)的患者仅有1%~2%的淋巴结转移风险。宫颈锥切术或全子宫切除通常可以治愈浸润深度小于3 mm的肿瘤。(2)宫颈浸润性鳞状细胞癌:病变常为结节状外生性肿块。若肿瘤组织位于宫颈管内,可呈现内生型肿物,浸润间质并引起宫颈的弥漫性肿大。大多数宫颈浸润性鳞状细胞癌为非角化性癌,可见大量癌细胞聚集形成的实性癌巢,仅见个别细胞角化。其次为角化性鳞状细胞癌,伴中心角化(即角化珠)形成。
3.3 宫颈腺癌 分为HPV相关型的宫颈管细胞腺癌与宫颈原位腺癌(AIS),占大部分(70%);非HPV相关型(胃型和透明细胞癌)较少见,但生物学行为更具有侵袭性。AIS大多起源于宫颈鳞柱交界处,并逐渐向宫颈管内蔓延。病灶常不连续,发现晚。宫颈腺癌总体生存率较宫颈鳞状细胞癌低。
3.4 宫颈锥切活检/切除以及子宫颈截除术 宫颈锥切活检是诊断高级别CIN和腺细胞病变的标准方法。宫颈切除是一种更大的宫颈锥切术,连同或不连同阴道穹隆,切除整个宫颈。手术医师应该用黑色缝线标注12点位置。对于宫颈切除标本,必须仔细检查有无阴道穹隆组织,进行测量和记录。切片前组织固定3 h,后进行连续切片。要求自1点位置开始顺时针逐张阅片,同时评估、报告宫颈内外切缘有无累及。
4.1 子宫内膜增生 包括子宫内膜从局部腺体拥挤或单纯性增生到高分化腺癌的一系列形态学改变。2014年世界卫生组织(WHO)将子宫内膜增生症分为两类:(1)不伴细胞非典型增生的子宫内膜增生:与增殖期内膜相比,腺体出现过度增殖,表现为腺体体积和形态出现不规则性、腺体-间质成比例增高,但缺乏细胞异型性,是无拮抗雌激素刺激的结果。这类患者患子宫内膜癌的风险较正常女性高3~4倍,10年之后高10倍。1%~3%的患者最终发展为子宫内膜癌。(2)子宫内膜不典型增生或子宫内膜上皮内瘤变(EIN):病变具有明显的腺体拥挤现象,常常呈背靠背,并伴有间质稀少和细胞异型性。细胞核大、深染、核仁明显。在全子宫切除术或第1年之内的随访当中,1/4~1/3患者被确诊为子宫内膜样腺癌。研究证实,该类病变有高达42.6%(123/289)的癌变风险。EIN源于遗传学已经发生改变细胞的单克隆性增生,进展为子宫内膜样腺癌风险很高。主要诊断标准是根据腺体组织所占面积明显的超过间质(间质体积百分比<55%)。在发展为子宫内膜样腺癌的患者中发现了多种基因突变,例如微卫星不稳定和PTEN、K-ras和CTNNB1(β-catenin)突变。
4.2 子宫内膜腺癌 分为两型:Ⅰ型为内膜样癌,约占80%,常常由子宫内膜增生或EIN发展而来,与雌激素刺激有关,大多数肿瘤局限于子宫,预后较好;Ⅱ型为非内膜样腺癌,约占10%,大多数为浆液性癌,有时由子宫内膜息肉或萎缩性子宫内膜癌前病变(子宫内膜上皮内癌)发展而来。Ⅱ型与雌激素或子宫内膜增生症无关,容易发生子宫肌层及血管浸润,病死率较高。子宫内膜癌是遗传性非息肉型结肠癌综合征(也称Lynch综合征)患者最常见的肠外肿瘤,主要是由于DNA的错配修复缺陷所导致,同时与卵巢癌、尿路上皮癌和乳腺癌发病相关。
分子病因学机制:有人提出二元论模型。在此模型中,正常子宫内膜细胞转化为内膜样腺癌要经历错配修复缺陷[即所谓的“微卫星不稳定性”(microsatellite instability,MSI)]以及随后发生的癌基因和抑癌基因突变的累积等过程。非内膜样腺癌是p53基因的突变以及某些特定染色体的杂合性缺失所导致。
导致Ⅰ型内膜样腺癌的6种主要分子机制包括:微卫星不稳定性(25%~30%),PTEN突变(30%~60%),PIK3CA突变(26%~39%),ARID1A(20%),K-ras突变(10%~30%)和伴随核蛋白聚集的CTNNB1(β-catenin)突变(25%~38%)。而Ⅱ型非内膜样腺癌的分子机制主要包括TP53突变、Her-2/neu扩增和多条染色体的杂合性缺失。非子宫内膜样腺癌还可以由内膜样腺癌在发展过程中出现微卫星不稳定以及随后出现TP53突变而来。
癌症基因组图集(The Cancer Genome Atlas,TCGA)对子宫内膜癌进行了至今最为全面的遗传学分析。TCGA将子宫内膜癌的二元分类(Ⅰ型和Ⅱ型)拓展为4种截然不同的分子亚型:(1)POLE超突变型。(2)高突变性微卫星不稳定型。(3)低拷贝或微卫星稳定型。(4)高拷贝或浆液样型。POLE突变提示预后良好,特别是在高级别肿瘤中。另外,分子分型为浆液性亚型的子宫内膜样肿瘤患者,可能从浆液性癌的治疗方法中获益。高级别(G3)内膜样腺癌分子分型提示这些肿瘤是多种分子类型混合的子宫内膜癌,而非单一分子类型。分子标记可提示不同肿瘤亚型预后及治疗措施。
内膜样腺癌:完全由腺体细胞组成,是最常见的组织学亚型(80%~85%)。FIGO指南将此类肿瘤根据组织中腺体成分占实性成分的百分比分为3级,后者所占比例越高分化越差。少见的组织学亚型有:内膜样腺癌伴鳞状细胞分化、黏液腺癌和分泌型内膜样癌,两者预后均较好。
非内膜样子宫内膜癌(特殊类型):此类肿瘤侵袭性强,组织学分级临床意义不大,所有肿瘤都被认为高级别肿瘤。(1)浆液性癌:无论在组织形态学或生物学行为上均与卵巢高级别浆液性癌相似,常常沿输卵管转移至腹膜,其原位癌称为浆液性子宫内膜上皮内癌(serous EIC),不要与前面提到的EIN混淆。此类患者的分期和治疗方案应与卵巢癌相同。(2)透明细胞腺癌:主要见于老年女性,由胞浆内具有丰富糖原的大细胞(透明细胞)或突向腔内的“鞋钉细胞”组成,预后差。(3)癌肉瘤(恶性中胚叶混合瘤):表现为多形性上皮细胞与间叶分化区域混杂。这种混合性肿瘤实际上是由上皮来源单细胞克隆发展而来。总体5年生存率为25%左右。
4.3 子宫内膜肉瘤 包括:(1)低级别子宫内膜间质肉瘤(low-grade endometrial stromal sarcoma,LG-ESS)。(2)高级别子宫内膜间质肉瘤(high-grade endometrial stromal sarcoma,HG-ESS)。(3)未分化子宫内膜肉瘤(undifferentiated endometrial sarcoma,UES)。LG-ESS占所有子宫肿瘤不足2%,可呈息肉样或弥漫浸润子宫肌层。肿瘤细胞形态类似于增生期的子宫内膜间质细胞,细胞核异型轻至重度,核分裂象较少。CD10、雌激素受体及孕激素受体表达有助于诊断该肿瘤。LG-ESS最常见的基因异常是7和17t(7;17)(p15;q21)的染色体易位,导致JAZF1和SUZ12的基因融合(原来定义为JJAZ1)。LG-ESS预后良好。HG-ESS特征介乎LG-ESS和UES之间。可能表现为宫腔内息肉样或宫壁肿块。显微镜下,它主要由高级别圆形细胞组成,有时还包含主要为恶性纤维黏液的低级别纺锤样细胞成分。核分裂象多见,通常>10个/10HPFs,坏死常见。典型的HG-ESS为t(10;17)(q22;p13)易位所致的YWHAE-FAM22基因融合。起源于子宫内膜的高级别分化差的肉瘤归类于未分化子宫内膜肉瘤。
4.4 子宫腺肉瘤 又称为müllerian腺肉瘤,是一种包括了良性腺上皮和恶性间质的特殊类型低级别肿瘤。与癌肉瘤不同的是癌肉瘤中腺上皮及间质均是恶性的,进展很快。1/4的腺肉瘤患者,尤其是伴有子宫肌层浸润及肉瘤成分过度生长的患者终将死于局部复发及远处转移。
4.5 平滑肌肉瘤 是起源于平滑肌细胞的恶性肿瘤,发生率仅为平滑肌瘤的1/1000,占子宫恶性肿瘤的2%。发病年龄较平滑肌瘤患者大10岁以上。平滑肌肉瘤通常直径较大(10~15 cm)。
如果平滑肌性肿瘤出现肿瘤质地较软、大体检视标本发现坏死区域或边界不清(向周围肌层浸润)的现象,应高度怀疑平滑肌肉瘤。诊断标准:核分裂活跃(核分裂象≥10个/10HPFs)、核异型性和地图状凝固性肿瘤细胞坏死。黏液型和上皮样型平滑肌肉瘤核分裂象仅为5个/10HPFs。肿瘤大小是重要的预后因素,直径<5 cm的平滑肌肉瘤基本上不会复发。
几乎所有的平滑肌肉瘤都是高级别肿瘤。有一部分子宫平滑肌性肿瘤的组织学特征具有不典型性,不足以诊断恶性,其临床生物学行为难以预测,被命名为恶性潜能未定的平滑肌肿瘤(smooth muscle tumors of uncertain malignant potential,STUMP)。2014版WHO肿瘤分类将其称为“非典型平滑肌肿瘤”,旨在强调其生物学行为总体还是比较良性的。使用“非典型性”这个术语的目的是:强调该类肿瘤仅仅是在形态学上具有“不典型 ”的特点,从而避免使用“未定”和“恶性”给患者造成不必要的心理担忧。
输卵管肿瘤罕见,大多数原发恶性肿瘤是腺癌,常常表现为增粗输卵管壁上的实性肿物,但有时仅在镜下可见。25%的病例可累及双侧。发现时几乎均为晚期,预后差。预防性输卵管切除的指征有:携带BRCA1/2基因突变者、本人有乳腺癌病史或强烈的乳腺癌和(或)输卵管卵巢癌家族史。通常大体标本的肉眼病变可能并不明显,但是输卵管及同侧卵巢必须同时送检,并进行详细的组织学检查。越来越多的数据证实输卵管切除可有效降低卵巢癌发生的风险,子宫切除术同时行输卵管切除已成为标准术式。对预防性输卵管卵巢切除标本需进行连续切片[自输卵管近端至输卵管伞端纵行切成多个(最少4个)切面]和全面检查。整条输卵管最少固定4 h,以防止黏膜表皮细胞剥脱。
6.1 卵巢肿瘤 上皮性卵巢肿瘤约占60%,生殖细胞肿瘤占30%、性索/间质肿瘤及卵巢转移性肿瘤占8%。90%的卵巢恶性肿瘤为上皮来源,高级别浆液性癌最常见(70%)。有些高级别浆液性癌可能来源于输卵管。
6.2 上皮性肿瘤 上皮性卵巢肿瘤可根据细胞增殖、细胞核异型性大小和间质浸润情况分为:(1)良性。(2)交界性(低度恶性潜能)。(3)恶性。
上皮性肿瘤好发于未育女性,少见于排卵抑制的女性(例如妊娠期及口服避孕药)。人群患卵巢癌的终身风险为1.6%,卵巢癌患者的一级血缘亲属发生卵巢癌的风险为5%,有卵巢癌家族史的女性发生乳腺癌的风险增高,反之亦然。遗传性乳腺癌和家族性卵巢癌与涉及BRCA1和BRCA2的基因修复缺陷明显相关。遗传性非息肉性结肠癌综合征(HNPCC)的患者,罹患卵巢癌的风险增高。上皮性卵巢肿瘤细胞类型主要分为浆液性、黏液性、内膜样、透明细胞、移行细胞以及鳞状细胞癌。正常卵巢组织中并不存在这些细胞,长久以来,人们认为这可能是卵巢表面上皮(间皮)向苗勒管方向出现新化生(neometaplasia)的结果。最近,关于细胞角蛋白7(CK7)阳性的胚胎/干细胞能够分化为免疫表型不同的肿瘤性衍生物假说支持了“苗勒管新化生”概念。除了间皮细胞来源的学说,有证据证明一部分以往认为是原发于卵巢的癌实际上是来源于其他盆腔脏器的肿瘤继发累及卵巢的结果。已有学者证实高级别浆液性肿瘤可来源于输卵管伞端癌,而内膜样腺癌和透明细胞癌来源于卵巢的子宫内膜异位症。
6.3 交界性肿瘤 浆液性交界性肿瘤34%为双侧性,较黏液性交界性(6%)及其他类型肿瘤更为常见。肿瘤大小各异。黏液性交界性肿瘤可以相当巨大。浆液性交界性肿瘤可以有1个或多个囊腔组成,囊腔大小不等,可以呈乳头状突起,乳头可以非常纤细——状似成簇的葡萄。这些结构表现为:(1)上皮层次增加。(2)中度细胞核异型性。(3)有丝分裂活性。根据定义,若浸润灶的体积已超出局灶性微小浸润(是指浸润卵巢间质的散在上皮细胞癌巢最大径<3 mm)的范畴,应诊断为低级别浆液性癌(low-grade serous carcinoma,LGSC)。浆液性交界性肿瘤(尤其是其外生型)容易种植到腹膜表面,进展为LGSC者罕见(约10%)。腹膜浸润性种植灶和LGSC在组织病理学上是完全相同的,只能通过发病时间和肿瘤体积加以区分。腹膜浸润性种植表现为镜下早期浅层浸润灶,且肿瘤体积较小(≤1~2 cm),而LGSC常常表现为较大的肿块(腹膜转移癌)。大约7%的局限于卵巢的浆液性交界性肿瘤可晚期发展为低级别浆液性癌。保留生育功能手术后,对侧卵巢可能新发卵巢癌。
6.4 恶性上皮性肿瘤(卵巢癌) 根据镜下所见及分子遗传学表型分为5种主要类型:高级别浆液性癌(>70%)、内膜样癌(10%)、透明细胞癌(10%)、黏液性癌(3%~4%)及低级别浆液性癌(<5%)。见表1。这5种组织学类型包括了98%的卵巢癌。由于目前已经开始根据亚型对卵巢癌实施特异性治疗,因此精确分型愈发重要。
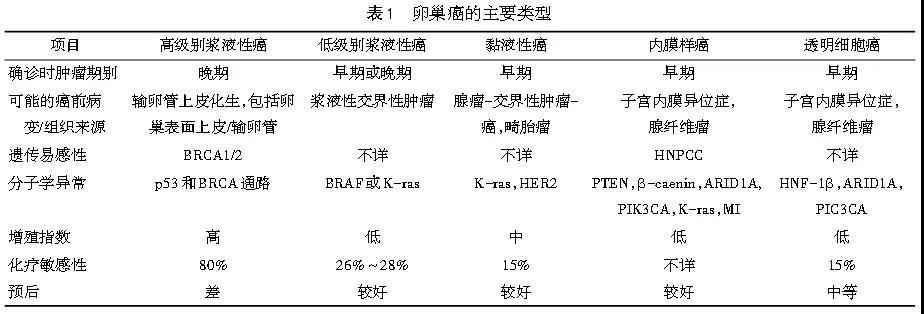
6.4.1 浆液性癌 卵巢低级别和高级别浆液性癌是两种完全不同的肿瘤。低级别浆液性癌大多数由浆液性交界性肿瘤发展而来,有K-ras或BRAF基因突变;而高级别浆液性癌无明确的癌前病变,常常有TP53基因突变,无K-ras或BRAF基因突变。家族性BRCA1或BRCA2基因突变的女性发生卵巢癌时(遗传性卵巢癌)无一例外为高级别浆液性癌,常常伴有TP53基因突变。一部分BRCA1或BRCA2相关肿瘤来源于输卵管伞端表皮,提示有部分散在的高级别卵巢癌、“原发性”腹膜浆液性癌可能源于远端输卵管“播散”至邻近组织。高级别浆液性癌是最常见的卵巢上皮性癌,肿瘤主要为实性肿物、伴坏死和出血及明显的间质浸润。大多数肿瘤细胞核分裂活跃,细胞呈乳头状或实性排列。核分裂指数高,常见砂粒体。曾被称为移行细胞癌的肿瘤,目前被认为是高级别浆液性癌的组织学变异型,伴有TP53基因突变。低级别浆液性癌存在不规则的间质浸润,表现为间质组织中存在小的、紧密巢状的肿瘤细胞。细胞核的一致性是区别低级别与高级别浆液性癌的主要标准。低级别浆液性癌很少进展为高级别浆液性癌。
6.4.2 黏液性癌 大多为多种成分混杂而成,良性、交界性、非浸润性和浸润性成分可以同时存在于同一肿瘤中,这种形态学上的连续性提示黏液性腺癌是从囊腺瘤-交界性肿瘤-非浸润性癌-微浸润性癌-浸润性癌逐步进展而来。K-ras基因在黏液性肿瘤中的突变率支持这一假设:56%的黏液性囊腺瘤、85%的黏液性腺癌存在K-ras基因突变,交界性肿瘤K-ras基因突变的情况介于二者之间。黏液性腺癌通常为体积较大的单侧多囊性包块,囊腔内含黏液样物质,通常表现为乳头样结构。由于良性和恶性成分可以同时存在于同一肿瘤中,因此对于黏液性肿瘤的标本取材需要足够广泛。仅有5%的病例为双侧性,因此对于双侧或单侧直径<10 cm的黏液性肿瘤,应怀疑是否为其他器官的黏液性癌转移而来(例如胃肠道)。黏液性交界性肿瘤伴上皮内癌变是指局灶区域腺体明确被覆恶性细胞,但缺乏浸润性癌的结构特点,该病变复发率极低。黏液性腺癌呈扩张性或膨胀性生长者的预后好于在间质浸润性生长者。Ⅰ期肿瘤若有明显的间质浸润、核分裂多及肿瘤破裂等情况,复发的可能性大。腹膜假黏液瘤的临床特征包括腹腔内有大量胶冻样或黏液样腹水,纤维粘连及常见的黏液性肿瘤累及卵巢。60%患者可见阑尾有累及。大多数卵巢黏液性肿瘤可能是阑尾黏液性肿瘤转移到卵巢所致。
6.4.3 内膜样癌 组织学形态类似于子宫体的内膜样腺癌,可出现鳞状细胞分化,发病率仅次于浆液性腺癌,常见于绝经后女性。一半以上的病例为双侧性,大多数肿瘤诊断时局限于卵巢或盆腔内。卵巢内膜样腺癌可能是由子宫内膜异位症恶变转化引起而非来源于卵巢表面上皮。ARID1A、β-catenin(CTNNB1)和PTEN基因突变及微卫星不稳定(MSI)是散发性卵巢内膜样腺癌中最常见的基因遗传学异常。内膜样交界性肿瘤中也有CYNNB1基因突变。大多数卵巢内膜样腺癌以实性成分为主,伴有坏死,其分级标准与子宫体的子宫内膜样腺癌相同。15%~20%的卵巢子宫内膜样腺癌合并子宫体的子宫内膜样腺癌,尽管肿瘤可相互转移,但大量数据显示,多数卵巢和子宫的子宫内膜样腺癌是独立发生的。
6.4.4 透明细胞癌 与内膜样腺癌密切相关,也常与子宫内膜异位症相关。常见于绝经后女性,约占所有卵巢癌的5%~10%。ARID1A,PTEN和PIK3CA基因突变是其最常见的基因异常。虽然大多为临床Ⅰ期或Ⅱ期,但其预后较其他低期别卵巢癌差。卵巢透明细胞癌的组织形态学类似于阴道、宫颈及宫体的透明细胞腺癌,表现为片状或腺管状结构,细胞胞浆透明。确诊时,大多已转移(即种植)至盆腔、腹腔脏器或膀胱表面。肿瘤具有种植至膈下、结肠旁沟和大网膜的倾向。淋巴结转移方面,肿瘤更容易转移至接近肾动脉起点的主动脉旁淋巴结,而相对较少发生髂外(盆腔淋巴结)或腹股沟淋巴结。
6.5 生殖细胞肿瘤 生殖细胞来源的肿瘤占所有卵巢肿瘤的1/4。成年女性生殖细胞肿瘤大多为良性(成熟囊性畸胎瘤及皮样囊肿),40岁以上女性的恶性生殖细胞肿瘤大多由良性囊性畸胎瘤中某种成分恶性转化而来。儿童及年轻女性生殖细胞肿瘤大多为恶性。恶性生殖细胞瘤进展极快,但经化疗生存率超过80%。
生殖细胞肿瘤是儿童最常见的卵巢恶性肿瘤(60%),罕见于绝经期女性。罕见情况下,生殖细胞肿瘤可以从女性生殖道原有体细胞肿瘤的基础上发展而来。在这种情况下,畸胎瘤最可能来源于体细胞肿瘤的多能干细胞。近来干细胞研究提供了几个高度特异的诊断性干细胞标志物,包括在恶性生殖细胞肿瘤不同分化阶段相继表达的翻译因子(SALL4,LIN28,OCT3/4和SOX2)和胞浆/胞膜蛋白(磷酸酰肌醇聚糖-3)。
生殖细胞可向多个方向分化而形成以下类型肿瘤:(1)无性细胞瘤:由原始生殖细胞构成,占所有女性卵巢恶性肿瘤不足2%,多数患者年龄为10~30岁,双侧性占15%。肿物通常体积较大、质硬,并向表面突起。切面质软、鱼肉样。肿瘤细胞单一,细胞浆淡染、富含糖原,形成大的巢状结构,细胞核位于细胞中央,不规则排列。纤维间隔含有淋巴细胞浸润穿插于瘤体。肿瘤细胞核弥漫性表达干细胞或原始生殖细胞核转录因子OCT3/4,NANOG和SALL4。大多数无性细胞瘤12p染色体为等臂染色体。约25%~50%有c-Kit突变,通常在17号外显子,而不是11号外显子,这种突变对伊玛替尼治疗敏感。(2)畸胎瘤:是向体细胞结构分化的生殖细胞肿瘤。大多数畸胎瘤由至少2个,通常为3个胚层的组织构成。未成熟性畸胎瘤含有来自3个胚层的组织,含有胚胎性组织。未成熟性畸胎瘤占20岁以下女性卵巢恶性肿瘤的20%,镜下可见由多种成分构成,比如未成熟神经组织(神经上皮菊形团和神经胶质)、腺体以及其他在成熟型囊性畸胎瘤中也可见到的组织。根据未成熟神经组织的数量进行分级,级别高低与预后密切相关。(3)卵黄囊瘤:卵黄囊瘤是发生于30岁以下女性的高度恶性肿瘤,其组织形态学类似于原始卵黄囊(胚外)的内胚层和间质细胞以及胚胎体细胞组织(小肠和肝脏)。典型的肿瘤很大,伴广泛坏死和出血。最常见的组织学结构为网状结构。最具特征的是Schiller-Duval小体,由突起的表面被覆肿瘤细胞的纤维血管乳头状结构组成,类似于肾小球。乳头状结构外包裹胚胎细胞,可见微管核心及中央血管。卵黄囊瘤可分泌甲胎蛋白,检测血液中甲胎蛋白水平有助于进行诊断和判断疗效。(4)卵巢绒毛膜细胞癌:卵巢绒毛膜细胞癌是卵巢罕见的生殖细胞肿瘤,其形态类似于胎盘绒毛上皮中的细胞滋养细胞和合体滋养细胞。妊娠试验为阳性,高hCG血症可使年轻女性表现为性早熟或年龄较大患者表现为月经紊乱。育龄女性的卵巢绒癌也可由子宫内妊娠相关肿瘤转移而来。常为单侧、实性肿物,伴广泛出血。虽高度恶性但对化疗敏感。
6.6 性索/间质肿瘤 占卵巢肿瘤的10%,良性至低度恶性,可向女性特征结构细胞(颗粒细胞、卵泡膜细胞)或男性特征结构细胞(支持细胞、间质细胞)分化。
6.6.1 粒层细胞瘤 是典型的可以分泌雌激素的功能性肿瘤。因其具有局部播散和罕见的远处转移特性,应考虑为低度恶性肿瘤。多见于绝经后女性(成年型),青春期前少见。幼年型粒层细胞瘤发生于儿童和年轻女性,具有独特的临床病理特征(雌激素过多与性早熟)。成年型粒层细胞瘤体积大、为囊性或实性。切面可见由富含脂肪的黄素化的颗粒细胞组成的黄色区域、由间质成分组成的白色区域和局灶出血。可见特征性的Call-Exner小体。肿瘤细胞可分泌α-抑制素,抑制垂体释放促卵泡刺激素(FSH)。除了α-抑制素之外,钙结合蛋白和FOXL2也是其分泌最重要的蛋白。最常见的染色体异常有:12号染色体三体,14号染色体三体,16号染色体单体,16q缺失,22号染色体单体。超过90%的成人型粒层细胞瘤存在FOXL2 基因(402 C to G)的错义点突变。
6.6.2 支持-间质细胞瘤 是罕见的分泌雄激素的间质细胞肿瘤,为低度恶性肿瘤,其组织形态学类似于胚胎睾丸。此类肿瘤的典型表现是具有较弱的分泌雄激素(脱氢表雄酮)的能力。支持-间质细胞瘤可见于所有年龄的女性,但多见于育龄期的年轻女性。分化程度各异,有些可见异源性成分(如黏液腺,甚至可见到骨骼肌和软骨组织等罕见成分)。约60%存在DICER1基因突变——1个编码RNA酶Ⅲ内切核糖核酸酶的基因。该基因的体系突变常见于多结节甲状腺肿合并支持-间质细胞瘤患者,该基因的肿瘤易感性包括儿童胸膜肺母细胞瘤。有报道4例支持-间质细胞瘤合并宫颈胚胎横纹肌肉瘤。近半数患者有男性化表现。最初症状为女性特征消失,表现为乳房萎缩、闭经和臀部脂肪减少。一旦肿瘤切除,这些症状就会消失或起码有所缓解。高分化肿瘤通过手术治疗可治愈,而低分化肿瘤可发生转移。
6.6.3 类固醇细胞瘤 又名脂质细胞瘤,主要由类似黄体细胞、Leydig细胞与肾上腺皮质细胞的肿瘤细胞组成,大多数可分泌激素,常伴有雄激素过多表现。
6.7 卵巢转移性肿瘤 大约3%的卵巢肿瘤由其他器官转移而来,根据发生概率由高到低排序依次为:大肠、乳腺、子宫内膜和胃。转移瘤大小从仅镜下可见到巨大包块不等。病灶大到足以引起症状的转移性肿瘤大多数来自结肠,由于刺激卵巢间质,可能有雌激素活性。Krukenberg瘤由富含黏液的“印戒细胞”转移至卵巢间质所构成,75%原发于胃,其次是结肠。双侧卵巢受累并呈多结节状的卵巢肿瘤常提示为转移性,转移性肿瘤中约75%为双侧。
相对于2015版,新版指南有较多内容的更新:(1)增加了多种肿瘤的分子病理内容:①子宫内膜癌的癌症基因组图集(The Cancer Genome Atlas,TCGA)分类中,POLE突变提示预后良好,尤其是在高级别肿瘤中。分子标记可提示不同肿瘤亚型预后及治疗措施。②无性细胞瘤,肿瘤细胞核弥漫性表达干细胞/原始生殖细胞核转录因子OCT3/4,NANOG和SALL4。大多数无性细胞瘤12p染色体为等臂染色体。25%~50%有c-Kit突变,通常在17号外显子,而非11号外显子,该突变对伊玛替尼治疗敏感。提示靶向治疗的分子遗传病理学基础。③ 超过90%的成人型粒层细胞瘤存在FOXL2 基因(402 C to G)的错义点突变。基因的点突变可助于成人型粒层细胞瘤的诊断。④卵巢支持-间质细胞瘤的DICER1基因突变,该基因的胚系突变常见于多结节甲状腺肿合并支持-间质细胞瘤患者,肿瘤易感性包括儿童胸膜肺母细胞瘤和宫颈胚胎横纹肌肉瘤。基因检测可提示患其他肿瘤的易感性。(2)外阴鳞状上皮的前驱病变分为非HPV感染相关性的dVIN和HPV感染相关性的SIL,后者推荐用二级分类法(LSIL和HSIL)替代旧的三级分类法(原VIN1~3级)。(3)宫颈癌的早期筛查,突出了HPV检查在宫颈癌早期筛查中的重要地位,其敏感度、特异度均优于宫颈细胞学检查。对无法进行HPV检测的地区,宫颈细胞学涂片检查仍是最常用的方法,但应确保涂片及检查的质量。(4)增加卵巢癌、腹膜癌和输卵管癌来源的分子遗传学证据。推荐子宫切除术同时行预防性输卵管切除作为标准术式。(5)删除了“外阴病变的大体描述及标本处理;宫颈活检宫颈管搔刮,恶性肿瘤的子宫切除术;子宫体病变的大体描述及标本处理;卵巢肿瘤病变的大体描述及标本处理;妊娠滋养细胞疾病”内容。新版指南更侧重于疾病的临床病理特征和分子病理特点。
(参考文献略)














共0条评论