作者:黄慧(江西省儿童医院)
儿童淋巴结细针穿刺细胞病理学(一):淋巴结病变的评估方法
儿童淋巴结细针穿刺细胞病理学(三):淋巴结恶性病变
【前言】在认识淋巴结病变之前,我们需要注意某些病变,尤其是头颈部浅表肿块,由于其性质和位置界限清楚,在临床和/或影像学上容易误诊为淋巴结,了解这些病变并识别它们的细胞学特征以确保正确的治疗。表1列出了临床容易误诊为淋巴结病变的儿童其他器官或组织的病变/成分。异位胸腺组织的抽吸物是以小淋巴细胞为主的淋巴细胞群,虽然这对于区分真正的淋巴结病具有挑战性,但胸腺抽吸物具有数量不等的更大的上皮细胞特征的细胞,流式细胞术检测存在从未成熟到成熟的T细胞谱系(图1)。
表1:类似淋巴结病变的儿童其他器官或组织的病变/成分
甲状腺病变/肿瘤; | 生殖细胞肿瘤(如畸胎瘤); |
涎腺病变/肿瘤; | 神经纤维瘤、神经鞘瘤、节细胞神经瘤; |
头颈部囊性病变(例如,鳃裂囊肿、甲状舌管囊肿、其他发育性囊肿); | 淋巴管瘤/血管瘤、脂肪坏死、脂肪瘤、纤维瘤病、孤立性肌纤维瘤、横纹肌肉瘤; |
淋巴结外炎性病变(如脓肿); | 牙源性囊肿、纤维结构不良; |
婴儿纤维性错构瘤; | 胸腺组织或病变(例如,未退化的胸腺); |
毛母质瘤/钙化上皮瘤(Pilomatrixoma); | 良性软组织成分(例如,骨骼肌、脂肪组织); |
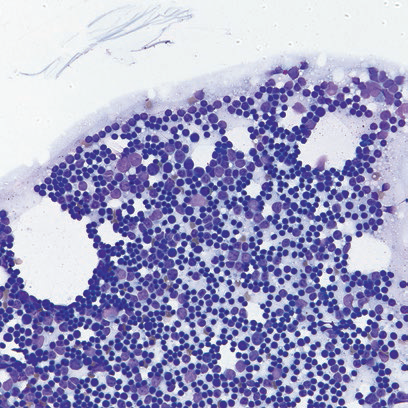
图1:异位胸腺组织(Diff-Quik染色,高倍):在临床和细胞学上,胸腺组织可以存在于颈部且类似于淋巴结。虽然小淋巴细胞占优势,但是也存在较大的上皮细胞,流式细胞术或免疫组织化学染色可以帮助确认未成熟和成熟的T细胞的存在(图片来源文献)。
【淋巴结良性病变】
(一)淋巴结反应性增生
良性反应性淋巴结通常小于3cm,大多数位于头颈部、腋下或腹股沟区,可自发消退。淋巴结反应性增生可以滤泡增生为主,也可以副皮质区增生或窦组织细胞增生为主,或混合性增生。细胞学上(图2),从免疫母细胞到浆细胞的异质性淋巴细胞群,但以小成熟淋巴细胞为主,细胞核圆形,染色质浓缩。此外,常可见散在的可染体巨噬细胞、淋巴组织细胞群和滤泡树突状细胞。因为存在淋巴瘤仅累及部分淋巴结情况,因此当细胞学形态与临床资料不符时要想到存在此可能性的情况。笔者同事曾遇到过一例颈部Burkitt淋巴瘤病例,仅有一部分淋巴结存在病变(图3),幸运的是细针穿刺时成功吸取到了肿瘤细胞。还需高度警惕的疾病是富于淋巴细胞型经典型霍奇金淋巴瘤(经典型和变异型R-S细胞数量较少,散在分布于丰富的小淋巴细胞背景中,中性粒细胞及嗜酸性少见),此时应仔细寻找诊断性细胞线索或根据实际情况再做一两次细针穿刺。还有一些罕见的儿童肿瘤,因为少见而缺乏经验,如小B淋巴细胞淋巴瘤/慢性淋巴细胞白血病、儿童结内边缘区淋巴瘤、儿童型滤泡性淋巴瘤、伴IRF4基因易位大B细胞淋巴瘤、转移性肿瘤等。副皮质区细胞包括小淋巴细胞、免疫母细胞、指状树突细胞和组织细胞,部分病例可见到R-S样细胞,免疫母细胞数量增多时形态学类似于大细胞淋巴瘤,过敏或药物反应时嗜酸性粒细胞可增多。因此,以副皮质区增生为主时应与皮病性淋巴结炎、药物或疫苗给药反应、Kikuchi淋巴结炎、间变性大细胞淋巴瘤、非特指型外周T细胞淋巴瘤、髓系肉瘤、结节性淋巴细胞为主型HL、富于T细胞/组织细胞的大B细胞淋巴瘤和朗格汉斯细胞组织细胞增生症进行鉴别。
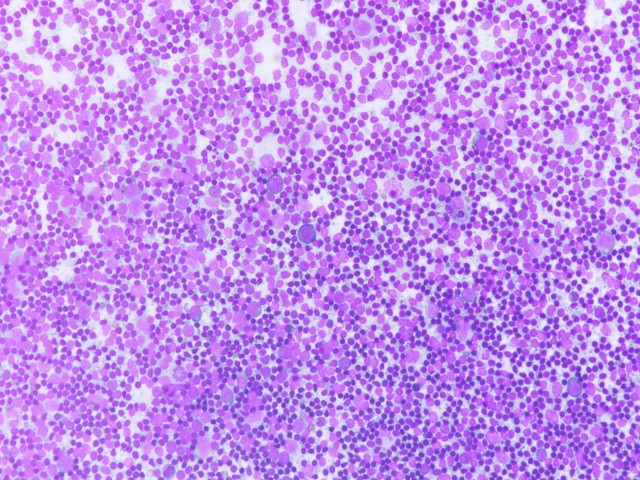
图3:淋巴结反应性增生,可见大小不等淋巴细胞及个别可染体巨噬细胞(图片来源作者)。
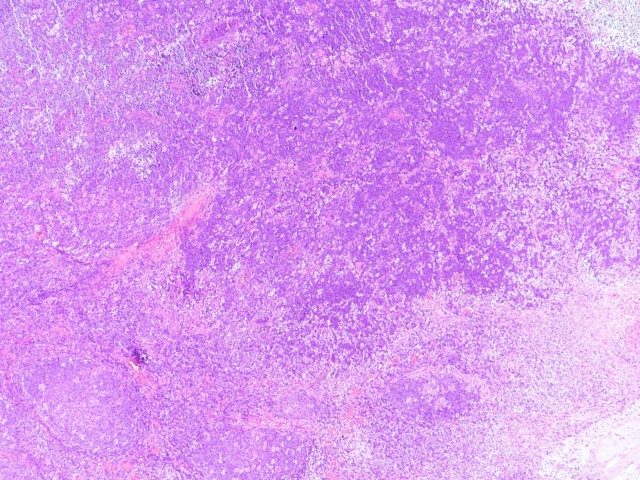
图4:颈部Burkitt淋巴瘤,左下角是正常淋巴结,右上部为肿瘤细胞(图片来源作者)。
(二)化脓性淋巴结炎
化脓性淋巴结炎通常由细菌(葡萄球菌和链球菌常见)、真菌或一些病毒感染引起,也可发生于接种卡介苗疫苗后。常常是口腔脓肿,上呼吸道感染,阑尾炎或感染伤口引起局部引流的淋巴结发生化脓性炎症,最常见于浅表淋巴结,特别是腋窝和腹股沟淋巴结。表现为淋巴结肿大,质软伴皮肤红肿水肿,很少有脓肿或窦道形成。全身症状有发热、乏力,实验室检查白细胞计数升高。在疾病早期,针吸出脓性黏稠物,可见大量坏死及中性粒细胞和巨噬细胞。炎症晚期以巨噬细胞吞噬细胞碎片为主,混合淋巴细胞和浆细胞。需要做特殊染色如PAS、抗酸、银染、革兰氏染色;化脓区无菌新鲜组织送微生物室进行需氧和厌氧细菌培养;PCR技术有助于传染性病原体鉴定,特别是生长缓慢或难以生长的微生物。鉴别诊断:主要是与中性粒细胞丰富的间变性大细胞淋巴瘤、猫抓病、结核性淋巴结炎、性病性淋巴肉芽肿性淋巴结炎、伴坏死的经典型霍奇金淋巴瘤进行鉴别。
【参考文献】
[1] Rosado FG, Stratton CW, Mosse CA. Clinicopathologic correlation of epidemiologic and histopathologic features of pediatric bacterial lymphadenitis. Arch Pathol Lab Med.2011;135:1490-3.
[2] Freidig EE, McClure SP, Wilson WR, et al. Clinical-histologic- microbiologic analysis of 419 lymph node biopsy specimens.Rev Infect Dis. 1986;8:322-8.
[3] Ioachim HL, Medeiros LJ. Ordinary bacterial lymphadenitis.In:Ioachim’s lymph node pathology[M]. Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins; 2009:106-9.
[4] Angelakis E, Roux V, Raoult D, et al. Real-time PCR strategy and detection of bacterial agents of lymphadenitis. Eur J Clin Microbiol Infect Dis.2009; 28:1363-8.
[5] Choi P, Qin X, Chen EY, et al. Polymerase chain reaction for pathogen identification in persistent pediatric cervical lymphadenitis.Arch Otolaryngol Head Neck Surg.2009;135:243-8.
[6] Tamiolakis D, Georgiou G, Prassopoulos P, et al. Neutrophil-rich anaplastic large cell lymphoma (NR-ALCL) mimicking lymphadenitis: a study by fine-needle aspiration biopsy. Leuk Lymphoma.2004;45:1309-10.
[7] Monaco S E, Teot L A. Pediatric Cytopathology: A Practical Guide[M]. 2017:19-25.
















共0条评论