[导读] 译者:慧海拾穗
【摘要】
肾脏肿瘤约占所有儿童恶性肿瘤的7%。这是一组高度异质性的肿瘤,每种肿瘤都有自己的治疗方法、结果以及与胚系倾向的关系。组织病理学是确定正确诊断的关键,因此需要具有儿童肿瘤学专业知识的病理学家来处理这些少见肿瘤。虽然每个肿瘤表现出不同的组织学特征,但它们在细胞类型和组织学模式上确实有相当大的重叠,如果仅基于常规组织学,很难确定诊断。为此,辅助技术,如免疫组织化学和分子检测,对于正确诊断和适当治疗非常重要。为了经济有效地使用辅助技术,Ariadne H.A.G. Ooms等作者于2020年在《Cancers》杂志上发表了一篇关于《Renal Tumors of Childhood—A Histopathologic Pattern-Based Diagnostic Approach》的综述,本文将主要内容翻译如下。
【前言】
在欧洲,每年约有1000名儿童被诊断患有肾肿瘤,因此约占所有儿童恶性肿瘤的7%。大约90%的儿童肾肿瘤为肾母细胞瘤(Wilms tumor,WT),其余包括肾透明细胞肉瘤(clear cell sarcoma of the kidney,CCSK)、肾恶性横纹肌瘤(malignant rhabdoid tumor of the kidney,MRTK)、肾细胞癌(renal cell carcinoma,RCC)、先天性中胚层肾瘤(congenital mesoblastic Nephroma,CMN)和其他罕见肿瘤。他们代表了一个非常异质的群体,包括从低度恶性潜能(如CMN)到高度侵袭性肿瘤(如MRTK)的一系列肿瘤,需要不同的治疗,并表现出显著的肿瘤内组织学和遗传学异质性。此外,人们已经认识到,越来越多的儿童肾脏肿瘤与特定的综合征或疾病相关,肿瘤精准诊断的重要性,不仅有助于恰当的治疗(appropriate treatment),而且有助于遗传咨询(genetic counseling)。
虽然影像学技术不断改进,但仍无法可靠地诊断和区分最相关的基于病理的风险组,尽管一些新技术(如MRI扩散加权成像)可能在不久的将来有所帮助。儿童肾肿瘤的临床特征相似,尽管有些(如年龄分布)可能有助于鉴别诊断。在几乎所有肿瘤中,临床相关(亚)型的最终诊断和分类仍依赖于组织病理学检查。国际儿科肿瘤学学会/国际肿瘤学协会(SIOP-RTSG)的肾脏肿瘤研究小组最近在SIOP-RTSG UMBRELLA 2016协议中发布了处理肾脏肿瘤的最新病理学指南。这些指南建议对肿瘤进行广泛采样,以便进行诊断分类、分期,并捕获肿瘤异质性。由于肿瘤显示多种重叠组织学模式的能力,实现正确的组织学分类可能会出现困难。这强调了充分的肿瘤取样的必要性,因为它可以揭示其他重要的组织病理学线索。由于材料有限,仅在选定病例中进行活检可能会带来更多困难。最后,在一些腹部肿瘤太大以至于肾脏和邻近器官无法识别的情况下,甚至非肾脏肿瘤也必须纳入鉴别诊断。在许多情况下,需要额外的辅助技术来确定最终诊断。在这篇综述中,为了帮助诊断过程,我们通过讨论基于模式的鉴别诊断和提供辅助技术使用建议,对最常见的儿童肾肿瘤使用基于模式的诊断方法。
【基于模式的辅助技术在儿童肾肿瘤中的应用】
一般来说,有三种主要的组织学模式是任何肿瘤(包括儿童肾肿瘤)鉴别诊断的基础:上皮、间叶和未分化组织结构模式。大多数肿瘤都有诊断的组织学线索,尽管这些只能局部出现。在WT中,所有三种模式通常都存在,但许多WT仅显示一种或两种模式(图1-3),或仅局灶显示其他模式。这突出了为什么需要广泛采样以捕获所有肿瘤特征的原因。
表1 具有上皮形态模式的儿童最常见肾肿瘤免疫组织化学特征
Table 1. The immunohistochemical characteristics of the most common pediatric renal tumors with an epithelial pattern.
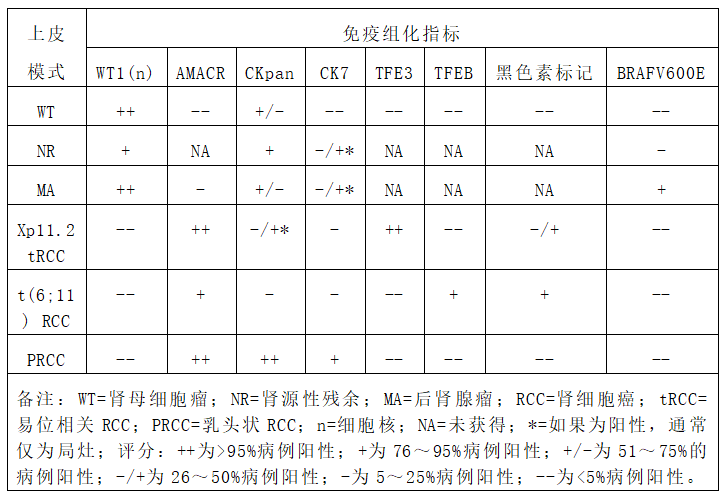
表2 具有间叶形态模式的儿童最常见肾肿瘤免疫组织化学特征
Table 2. The immunohistochemical characteristics of the most common pediatric renal tumors with a mesenchymal pattern.
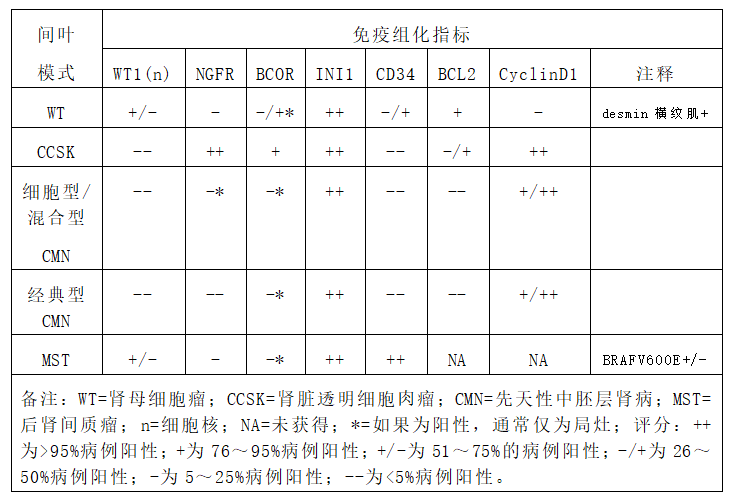
表3 具有未分化形态模式的儿童最常见肾肿瘤免疫组织化学特征
Table 3. The immunohistochemical characteristics of the most common pediatric tumors with an undifferentiated pattern.
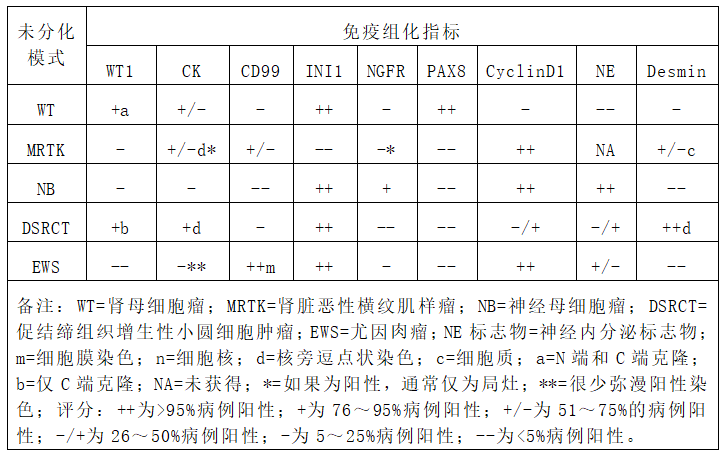
【2.1】上皮模式
2.1.1:组织形态学
显示纯上皮模式的肿瘤包括上皮型WT(肾母细胞瘤)、叶周型肾源性残余、RCC(肾细胞癌)和后肾腺瘤(MA),其中WT是最常见的一种。上皮型WT(图1)通常发生在年龄较小的儿童(中位年龄为15个月),约80%的病例临床分期为I期。肿瘤由上皮结构组成,可以显示整个肾发生过程,从分化程度低和中度到成熟的小管和肾小球样结构。肿瘤细胞通常呈柱状(columnar),细胞核细长、深染且密集,核仁不明显,细胞质稀少。核分裂象通常很容易见到。对于完全由低分化和中分化小管组成的肾母细胞瘤,诊断更加困难,必须排除乳头状肾细胞癌和后肾腺瘤等肿瘤。如果确定了肾源性残余(NRs),则可以可靠地确定WT的诊断,因为NRs实际上从未与非肾母细胞瘤相关。肾源性残余是妊娠36周后持续存在的胚胎细胞病灶,它们被认为是肾母细胞瘤的癌前病变。单侧肾母细胞瘤中约40%病例存在肾源性残余,双侧肾母细胞瘤中>90%的病例存在肾源性残余。肾源性残余分为两个主要亚型:叶周型肾源性残余(PLNRs)和叶内型肾源性残余(ILNRs)。叶周型肾源性残余仅限于肾小叶周围,而叶内型肾源性残余可在肾小叶内的任何位置。也可有混合型(PLNRs和ILNRs共存)。肾母细胞瘤病被定义为“弥漫性或多灶性肾源性残余”。增生性肾源性残余很难与肾母细胞瘤区分,因为没有组织学、免疫组织化学或分子特征有帮助,因此诊断通常基于专家的共识。病变和肾实质之间存在纤维性包膜可能有助于诊断接受初次手术治疗的WT患者,但在接受术前化疗治疗的患者中则没有,因为在肾源性残余周围经常发现假包膜(个人观察)。
肾细胞癌(RCC)是上皮性肾母细胞瘤(WT)鉴别诊断中最重要的肿瘤,尤其是在年龄较大的儿童中。总体而言,RCC仅占儿童肾肿瘤的约2~4%,但在12岁以上的儿童中,这一比例增加到>50%。成人期最常见的肾癌类型(如透明细胞肾癌、乳头状肾癌)在儿童期不太常见,但由于组织结构和细胞类型重叠,在儿童上皮性肾癌的鉴别诊断中需要考虑乳头状肾细胞癌(PRCC)。PRCC可分为1型和2型。1型由小立方形细胞组成,细胞质稀少,呈单层排列在乳头、小管和肾小球样结构上,通常含有泡沫样巨噬细胞和砂砾小体,与WT(肾母细胞瘤)相反。2型PRCC表现为乳头被覆假覆层细胞、大量嗜酸性细胞至偶尔透明的细胞质,以及具有突出核仁的非典型细胞核,这在WT(肾母细胞瘤)中并不常见。乳头状肾细胞癌(PRCC)通常没有假包膜,并且缺乏胚芽和基质成分。
在儿童中,微小贫血相关转录因子家族易位肾细胞癌(MiT-RCC)是最常见的肾癌亚型(占所有儿童RCC的42%),包括Xp11.2 tRCC(约90%的病例)和t(6;11)RCC。由于这些肿瘤具有不同的组织学特征,通常不难诊断并与WT区分,但特征性特征只能局部出现,因此很容易被忽视。
此外,还有一些肾细胞癌亚型,这些亚型通常很罕见。尽管如此,认识到它们很重要,因为其中一些与胚系突变或综合征有关,包括间变性淋巴瘤激酶(ALK)重排肾细胞癌(ALK-RCC)、琥珀酸脱氢酶缺陷型肾细胞癌(SDH-RCC)以及遗传性平滑肌瘤病肾细胞癌综合征相关性肾细胞癌(HLRCC-RCC)。大多数这些肿瘤表现出特征性的组织学特征,免疫组织化学和分子分析有助于诊断。
后肾腺瘤是另一种很难与肾母细胞瘤和肾细胞癌区分的肿瘤,尤其是在年龄较大的儿童中。组织学上,后肾腺瘤由细小、均匀、紧密排列的小管和乳头组成(图1)。有助于将其与肾母细胞瘤区分的特征是没有假包膜,与肾实质分界清晰,存在细胞质稀少的均匀小细胞,细胞核温和,染色质细腻,无异型性,砂粒体和罕见的核分裂象(在上皮性肾母细胞瘤中核分裂象更为常见)。然而,在最近的一篇文章中,描述了后肾腺瘤和上皮性肾母细胞瘤之间存在组织学和分子重叠的肿瘤(详见参考文献Metanephric Adenoma-EpithelialWilms Tumor Overlap Lesions: An Analysis of Braf Status. Am J Surg Pathol,2019,43:1157-1169.)。
其他类型的肾细胞癌在成人中更常见,在儿童中更罕见,文献对此进行了广泛叙述,此处不再进一步描述。最后,除了真正的上皮性肿瘤外,还有一些肿瘤可能具有上皮样形态,如恶性横纹肌样瘤、肾透明细胞肉瘤(见下文)和上皮样血管平滑肌脂肪瘤。然而,这些肿瘤还有其他特征(如上皮样血管平滑肌脂肪瘤中的脂肪和/或异常血管),这将它们与具有真正上皮模式的肿瘤区分开来。
2.1.2:免疫表型
在大多数病例中,使用包括WT1、广谱角蛋白(pan-CK)和CK7在内的一小组免疫组织化学标记物(表1)进行免疫组织化学有助于确定诊断。然而,免疫组织化学不能可靠地区分肾源性残余和肾母细胞瘤。在纯上皮性肾母细胞瘤中,80-90%的病例WT1为阳性,而所有肾细胞癌类型WT1均为阴性表达。易位肾细胞癌通常仅对角蛋白呈弱阳性,但对黑色素细胞标记物呈强阳性(TFEB-tRCCs比TFE3-tRCCs更常见和更广泛)。Xp11.2 RCC和t(6;11)RCC分别显示核TFE3(图1)和TFEB阳性。值得注意的是,TFE3阳性肾细胞癌的一个诊断陷阱是,罕见的间变性淋巴瘤激酶(ALK)重排肾细胞癌(ALK-RCC)也阳性表达。根据肾细胞癌亚型,进一步的免疫组织化学染色(如CK7、AMACR、CD10、波形蛋白、组织蛋白酶K)将有助于确定诊断并排除肾母细胞瘤。如果WT1和广谱CK均为阳性,则上皮性肾母细胞瘤和后肾腺瘤之间的主要鉴别诊断仍然存在。大多数(约90%)后肾腺瘤携带BRAF突变,最常见的(BRAFV600E)可通过免疫组织化学证实。有趣的是,最近的一项研究显示,后肾腺瘤和上皮性肾母细胞瘤中的BRAFV600E染色具有重叠特征。此外,弥漫性CD57染色有助于后肾腺瘤的诊断,但不能排除肾母细胞瘤的诊断,而肾母细胞瘤和后肾腺瘤的CK7阴性将其与乳头状肾细胞癌区分开来。一般而言,所有其他可显示上皮样模式的肿瘤(恶性横纹肌样瘤、肾透明细胞肉瘤、上皮样血管平滑肌脂肪瘤)WT1均为阴性(表1、表2、表3)。
2.1.3:分子遗传学
遗传学分析在肾母细胞瘤的鉴别诊断中起着次要作用,因为肾母细胞瘤中已知>50个驱动突变(表4),但可以分析最常见的突变基因以排除其他实体肿瘤。有趣的是,TRIM28突变与纯上皮性肾母细胞瘤的特定亚群相关。81%的1型乳头状肾细胞癌显示MET改变,25%的2型乳头状肾细胞癌具有CDKN2A基因组异常。MiT-RCC存在导致与不同基因融合的易位:Xp11.2-tRCC存在转录因子E3(TFE3)基因与不同融合伴侣的易位(表5),并且t(6;11)RCC将转录因子EB(TFEB)与MALAT1融合。由于某些抗体在技术上具有挑战性,并且对亚最佳固定(例如TFE3和TFEB等)敏感,可以使用荧光原位杂交(FISH)分离探针检测TFE3、TFEB和ALK易位(表5),尽管已经报道了假阴性结果。
表4:可用于儿童肾脏肿瘤的鉴别诊断的最常见遗传学改变
Table 4. The most common genetic aberrations useful in the differential diagnoses of pediatric renal tumors
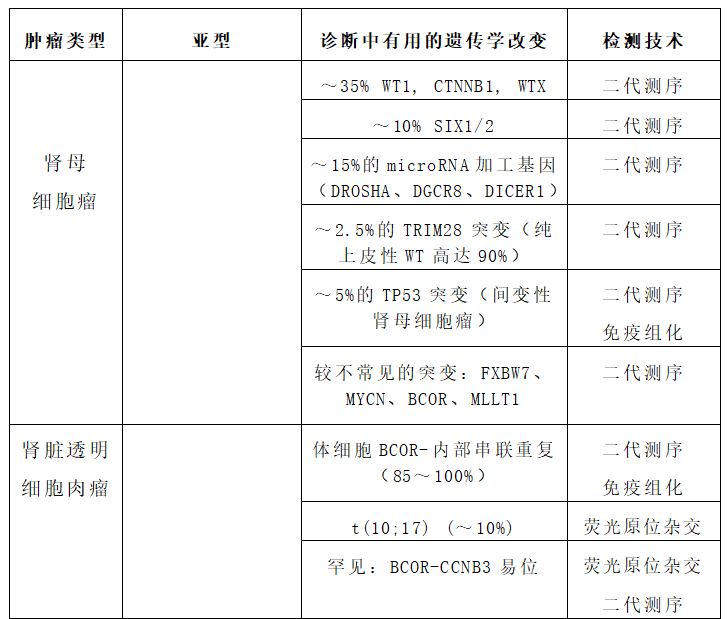
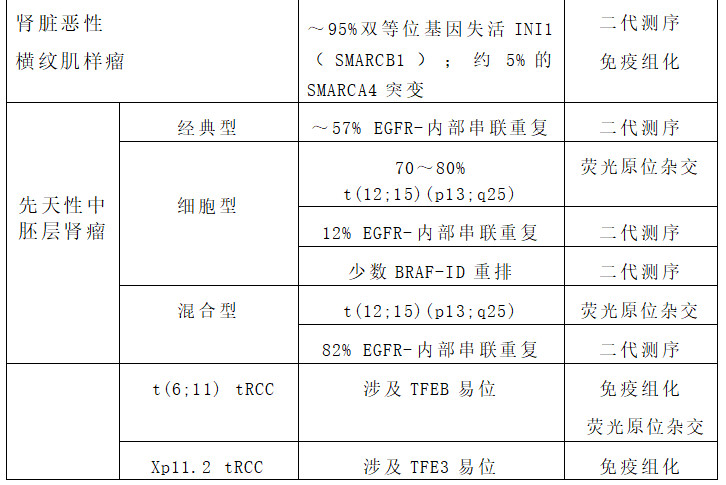
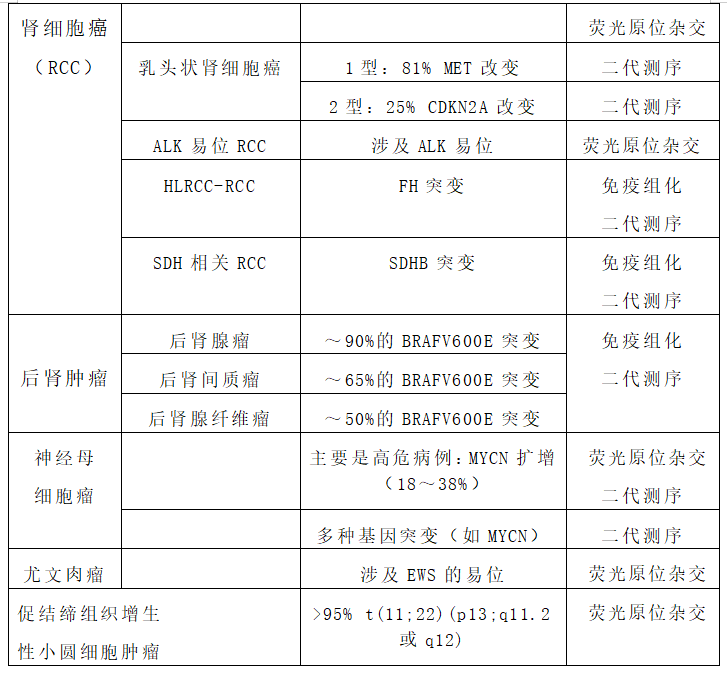
表5:存在易位的最常见的儿童肾脏肿瘤可通过荧光原位杂交证实
Table 5. Translocations present in the most common pediatric renal tumors which can be demonstrated by fluorescent in situ hybridization
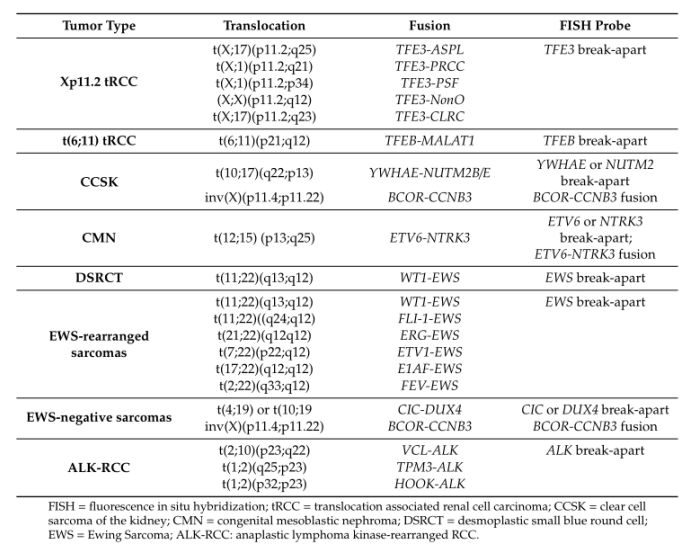
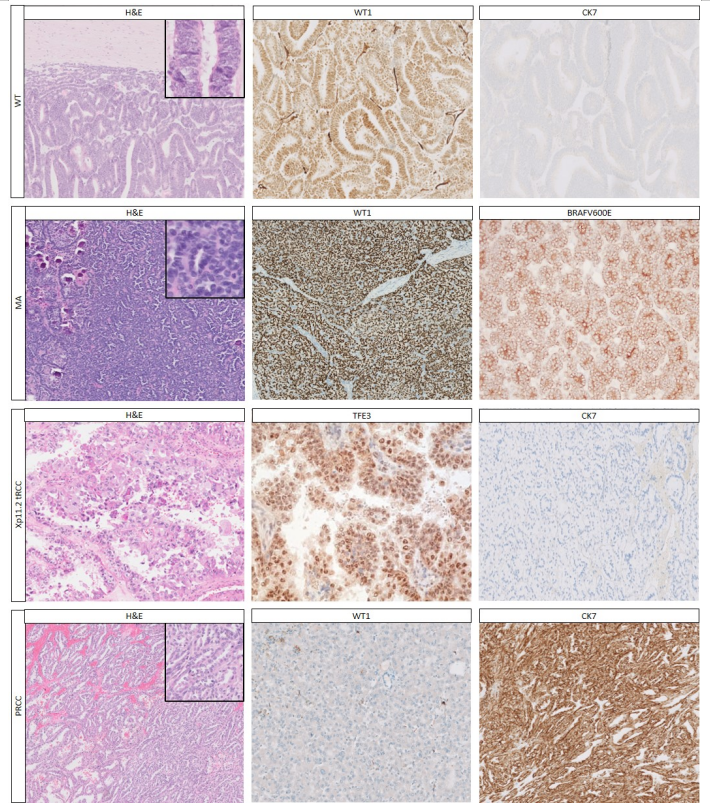
图1.最常见的具有上皮模式的儿童肾脏肿瘤及其最重要的免疫组织化学:上皮性肾母细胞瘤(WT)显示上皮结构,WT1表现出特征性的细胞核强阳性染色,CK7阴性表达。后肾腺瘤(MA)的经典组织学是由紧密排列的成熟小管和乳头状结构以及沙砾体钙化组成,WT1显示细胞核强阳性表达,而且BRAFV600E的强阳性表达与约80~90%的后肾腺瘤中存在的BRAF突变相对应。Xp11.2易位相关肾细胞癌(tRCCs)通常表现为大的上皮样细胞,具有大量嗜酸性细胞质和大的嗜酸性核仁;这些肿瘤显示核TFE3染色,大多数病例显示细胞角蛋白染色缺失或减少,如此处所示的阴性细胞角蛋白7(CK7)。乳头状肾细胞癌(PRCC)具有典型的乳头状结构,通常具有小的形态单一细胞核,免疫组化WT1阴性表达,但CK7呈强阳性染色。
——未完待续——
点此下载原文献





















共0条评论