[导读] 作者:wangxiaoxi
脊索瘤
定义
脊索瘤是一个表现为脊索分化的原发性恶性骨肿瘤家族,包括传统型、软骨样型、低分化型和去分化型。
ICD-O编码
9370/3 脊索瘤
ICD-11编码
2B5Y&XH9GH0 其他特异性恶性间叶组织肿瘤&脊索瘤,NOS
2B5Y&XH17D8 其他特异性恶性间叶组织肿瘤&软骨样脊索瘤
2B5Y&XH7303 其他特异性恶性间叶组织肿瘤&去分化脊索瘤
相关术语
无
亚型
无
部位
脊索瘤几乎总是发生在中轴骨骼内,特别是颅底和骶尾部。解剖分布因年龄{27609115}和组织病理学类型而异(详见表8.02)。轴外位置罕见{29560513;18301055}。
临床特征
脊索瘤患者最常表现为疼痛和部位相关的神经系统症状。
影像
脊索瘤为小叶性、溶解性、破坏性中线病变,T1加权MRI呈低信号,T2加权MRI呈高信号,增强后成像有强化。
流行病学
脊索瘤的发病率为0.088例/10万人-年,占所有原发性CNS肿瘤的0.5%{32342333}。根据组织病理学类型的性别和年龄优势详见表8.02。
病因
大多数脊索瘤是散发性的,但与儿童结节性硬化症{28498973}或TBXT基因胚系重复的家族性病例{24990759}有罕见的关联。
发病机制
TBXT基因编码蛋白brachyury,一种脊索组织特异性转录因子,对脊索发育至关重要。脊索发生退化,出生时消失,成为椎间盘的髓核。在一部分人群中,脊索残留持续存在,特别是在齿状突和尾骨。脊索肿瘤转化的分子机制尚不完全清楚,但最近描述了TBXT基因(27%的病例)和PIK3CA信号突变(16%的病例)的重复{29026114;26733585;24990759}。LYST失活突变(在10%的病例中)可能代表脊索瘤中的一种新的癌症基因{29026114}。与大多数非典型畸胎样/横纹肌样肿瘤不同,脊索瘤中SMARCB1(INI1)表达缺失是由SMARCB1基因纯合性缺失所致{27067307}。
肉眼外观
脊索瘤呈分叶状,实性肿瘤,呈胶冻样外观,破坏骨质并延伸至周围软组织。
组织病理学
传统脊索瘤由纤维间隔分为小叶。肿瘤细胞排列成条索状或带状,由黏液样基质分隔。肿瘤细胞体积较大,细胞质透明至嗜酸性,特征为细胞质空泡化或气泡化(空泡细胞)。可观察到异核体和核包涵体,但明显的核仁、核分裂和凋亡小体稀少或缺失。软骨样脊索瘤是传统脊索瘤的一个亚型,含有酷似透明软骨的细胞外基质。
去分化脊索瘤是双相性肿瘤,由传统脊索瘤与高级别肉瘤并列组成。Brachyury(核)和细胞角蛋白表达在传统成分中保留,但在高级别肉瘤成分中丢失{32427623;31652338}。
低分化脊索瘤呈上皮样和实性,具有局灶性横纹肌样形态,不含空泡细胞,其特征为SMARCB1(INI1)表达缺失,但保留brachyury表达{29483606;27067307}。
细胞学
无临床相关性
诊断分子病理学
传统脊索瘤尚无诊断分子标记的报道,但FISH可用于鉴定低分化脊索瘤中纯合性SMARCB1缺失。
基本和理想的诊断标准
见框8.11。
分期
国际癌症控制联盟(UICC)分期是根据骨肉瘤方案。
预后和预测
根据类型列出的结局数据详见#15940表8.02。去分化和低分化脊索瘤的预后似乎最差{31528536;29361006;26733585}。在传统脊索瘤中,无进展生存期和总生存期较差的主要预后因素是年龄 > 60岁、颅底位置、诊断时区域扩展或转移、肿瘤大小>80 mm和切除不完全{31528536;29361006;26733585;31208441}。

+,免疫阳性;-,免疫阴性;OS,总生存期;PFS,无进展生存期。
a传统或软骨样成分阳性,肉瘤成分阴性。
注:数据基于对245例传统脊索瘤(主要参考文献:{3349.3144})、210例软骨样脊索瘤(主要参考文献{2876 3144})、57例去分化脊索瘤(主要参考文献:{1581,3144};和65例低分化脊索瘤(主要参考文献{1258.2912})。
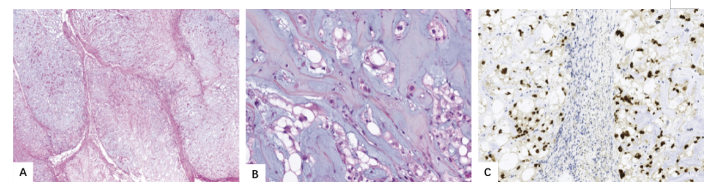
图8.46 传统脊索瘤。
A 这显示了小叶结构和丰富的黏液样基质。
B 细胞巢和细胞索,有时具有空泡状气泡样细胞质(空泡细胞)。
C brachyury的弥漫性核表达。
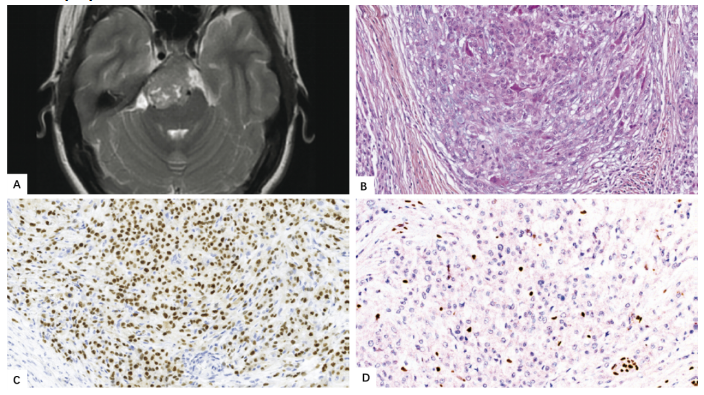
图8.47 低分化脊索瘤。
A T2加权轴位MRI显示颅底出现一个大的增强肿瘤。
B 梭形或上皮样细胞,黏液样基质少。
C 脊索瘤细胞表达核brachyury。
D SMARCB1(INI)表达缺失对于该诊断至关重要。
框8.11脊索瘤的诊断标准
基本标准:
中线中轴骨肿瘤
和
粘液样或软骨样基质中的粘附性和空泡细胞小叶
和
Brachyury免疫阳性
和(上皮样/实体型时)
SMARCB1(INI1)表达缺失以确诊低分化脊索瘤
















共0条评论