[导读] 作者:王学利
炎性肌纤维母细胞性肿瘤(Inflammatory myofibroblastic tumor,IMT)是一种中间型梭形细胞肿瘤,其ICD-O编码为8825/1,具有局部复发倾向,主要发生在儿童及青少年,以肺部为多见,此外主要发生于盆腔及腹膜后,而子宫IMT少见。笔者近期外检工作碰到一例子宫IMT误诊为子宫黏液性平滑肌肉瘤,现将其临床特征,病理形态学特征及免疫表型结果,临床治疗及预后,复习国内外相关文献,望能以后提高对该肿瘤的认识,减少其误诊发生。
1 病例汇报
患者女性,49岁,因体检发现子宫占位,于2022年元旦前后入院,临床诊断为平滑肌瘤,遂于01月6日全麻下切除全子宫及右侧输卵管,术后送检标本至病理科,大体:带一侧输卵管的已剖全切子宫一个,肌壁间见结节三枚,直径2.2-2.5cm,切面灰白实性质中编织状,切面灰白灰黄兼灰红色,见有黏滑液体,瘤体与周围组织分界清楚,易剥离;镜下见弥漫分布炎细胞浸润,见不同结构薄壁扩张小血管,呈鹿角样。肿瘤呈疏松的束状结构,两种细胞相互交错束状排列,肿瘤细胞密度较高,类似于纤维组织细胞瘤;间质呈粘液变性,类似于结节性筋膜炎表现。
因患者家属急于出院,科内讨论倾向于黏液性平滑肌肉瘤,建议上级医院会诊,重庆医科大学临床病理诊断中心会诊意见为:子宫IMT,并做ALK分子检测。我院加做免疫组化:肿瘤细胞ALK/1A4(+),CD10(+),CK-P(局部+),Desmin(+),P16(++),P53(散在+),PHH3(散在少量+),SMA(+);肿瘤细胞caldesmon(-),EMA(-);肿瘤细胞Ki-67约10%+;肿瘤细胞间质特染:AB(+),PAS(-)。
最终诊断:1、子宫炎性肌纤维母细胞肿瘤(潜在恶性或低度恶性肿瘤)伴黏液变;2、多发性子宫平滑肌瘤。
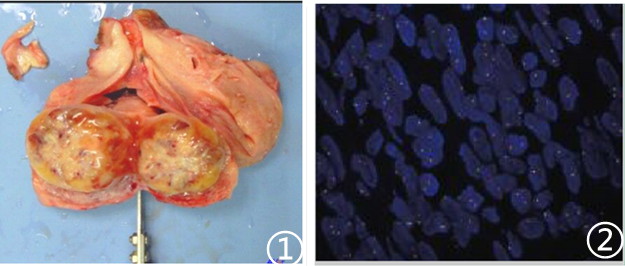
图1 大体可见结节切面呈黏液样;图2 FISH检测显示肿瘤细胞核中出现红色和绿色融合信号断裂;(分子图片来自于参考文献,如有侵权,请联系删除)
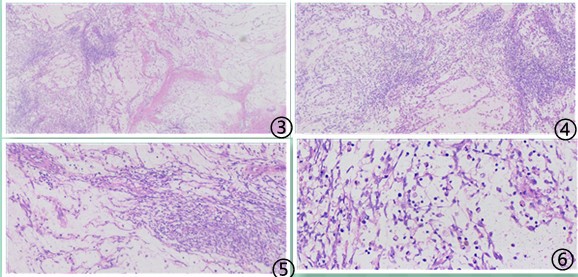
图3,4 肿瘤呈疏松的束状结构,两种细胞相互交错束状排列;弥漫分布炎细胞浸润,不同结构薄壁扩张小血管呈鹿角样;图5,6 肿瘤细胞密度较高,类似于纤维组织细胞瘤;间质呈粘液变性,类似于结节性筋膜炎表现;
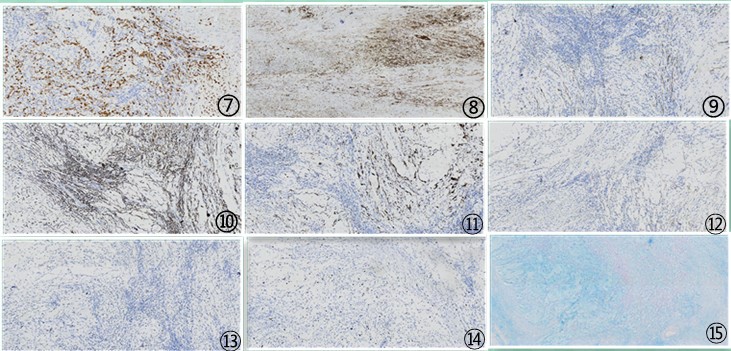
图7 肿瘤细胞ALK/1A4(+);图8 肿瘤细胞CD10(+);图9 肿瘤细胞CK呈灶(+);图10 肿瘤细胞Desmin(+);图11 肿瘤细胞P16(+);图12 肿瘤细胞SMA(+);图13 肿瘤细胞P53散在(+);图14肿瘤细胞增殖指数Ki67约10%;图15 肿瘤间质特殊染色AB-PAS(+);
2 讨论
2.1 流行病学
IMT于1939 年由Brunn首次报道肺部一种以梭形细胞成分为主,伴有不同程度炎细胞浸润的肿瘤,既往对该肿瘤缺乏认识,导致命名繁多,如炎性假瘤、假肉瘤、淋巴样错构瘤、纤维黄色瘤、浆细胞假瘤、浆细胞肉芽肿、炎性肌纤维母细胞性增生、良性肌纤维母细胞瘤、网膜肠系膜性黏液样错构瘤等。随着研究发现IMT有恶变、复发、浸润及转移潜能,故认为该肿瘤具有潜在恶性。值得重视的是,而今病理学定义的“炎性假瘤”是包含4类不能等同于IMT的病变,因此不能将二者混为一谈。
WHO(1994)软组织肿瘤分类中将其命名为IMT。IMT由分化肌纤维母细胞、纤维母细胞伴浆细胞和(或)淋巴细胞组成,可复发或远处转移,将其归为中间型肿瘤。研究发现约50%的IMT在染色体2p23上存在与间变性淋巴瘤激酶(ALK)基因有关重排。2001年Coffin等研究40例行免疫组化染色,17例ALK阳性,22例行荧光原位杂交检测ALK基因重排,研究结果示ALK异常表达和ALK基因重排具有病理组织学诊断和鉴别诊断意义,IMT存在染色体2P23上ALK基因重排和ALK蛋白异常活化,并与临床预后有关,支持IMT是一种真性肿瘤。2002年WHO软组织肿瘤分类明确为肿瘤性病变,新版WHO(2020)软组织肿瘤分类未做明显变化。
随着分子病理学及遗传学发展,越来越多子宫IMT相继被报道发现,表明IMT本质上是一种纤维母细胞/肌纤维母细胞性肿瘤。检索国内外文献发现目前子宫IMT报道不到100例,极大部分病例可能被误诊为平滑肌肿瘤或子宫内膜间质肿瘤。
2.2 临床特征
IMT主要见于儿童和年轻人,女性稍多见。全身各部位均可发生,最常见部位是肺、肠系膜、网膜等。起病隐匿及症状不明显,根据发生部位、肿瘤大小、肿瘤范围不同,IMT临床表现不同。子宫IMT最常见部位是子宫体,其次是子宫颈。据Bennett等统计53例子宫IMT,患者年龄6-78岁,本例年龄均49岁。临床多因体检发现,主要表现为与肿块相关症状,可伴有月经失调(包括月经过多、异常出血、月经周期不规律等)、疲劳、发烧、厌食和体重减轻等症状,肿瘤标志物CA125可正常或升高,此外IMT可能与妊娠相关,Justine等发现19例妊娠期切除子宫肌瘤有2例为IMT,Devereaux等研究分析妊娠相关子宫IMT可能是怀孕期间发生并在分娩时脱落的暂时性肿瘤,因为妊娠相关IMT在分娩时或产后立即被排出,附着在胎盘上或作为分离的组织排除。
2.3 影像学特征
超声是子宫IMT首选影像检查方法,超声表现呈低回声,边界清晰,内血流信号丰富,但并未侵及周围组织及大血管。部分病例彩色多普勒血流成像示肿瘤内无明显血流信号。CT常表现为局限性实性或囊实性肿块。病灶形态可呈圆形、类圆形、花瓣形、葫芦或哑铃形,平扫大多数IMT呈低密度肿块,密度不均匀,IMT可出现钙化或出血。增强扫描可表现为片絮状、环形、分隔/房状、三环征和花瓣状强化。此外病灶周围及邻近组织出现炎性改变,对本病诊断有帮助。在MRI上T1加权相多为等或低信号,常不含脂肪成分;T2加权相上为中或高信号,信号常不均匀。门静脉期及延迟期均呈不同程度强化,其强化程度与病灶内纤维及细胞含量相关,且增强扫描动脉强化比CT多见。发生于子宫IMT甚是少见,应该与子宫肌瘤、子宫肉瘤等鉴别。子宫肌瘤磁共振T2WI上呈低信号或以低信号为主的结节或肿块;子宫肉瘤增强扫描后呈早期明显强化。
总之对子宫IMT瘤影像及临床表现的熟知是诊断及鉴别诊断IMT关键,检查手段主要选超声和核磁共振平扫加增强扫描,尤其强调动态多期增强扫描的使用。但是IMT确诊仍需组织病理学及免疫组化检查。
2.4 病理学特征
IMT巨检表现为单个或多结节实性肿块,肿块呈多结节状、分叶状或息肉样,常无包膜,边界平滑,也可不规则呈推挤状或浸润性生长,直径0.5-20.0cm不等,平均直径约5.7cm,切面实性,灰白或黄褐色,可呈黏液样、出血及坏死,质地较软。
镜下肿瘤组织呈多样性,主要由增生的纤维母细胞和肌纤维母细胞组成,梭形瘤细胞呈束状或编织状等,紧密或疏松排列分布,可伴有或不伴有纤维胶原化或玻璃样变;肿瘤细胞可呈长、短梭形,胞质丰富嗜酸性,可见核仁;肿瘤间质常有水肿、黏液变性、毛细血管增生、软骨和骨样组织分化及伴有数量不等炎细胞浸润。1995 年Coffin等对84例肺外IMT 观察后提出3种组织学类型:①黏液型(结节性筋膜炎样型):在富于血管的水肿状或黏液样背景上,肥胖或梭形细胞散在排列分布,类似于肉芽组织和结节性筋膜炎样外观,其间见炎细胞浸润,主要是浆细胞;②梭形细胞密集型(纤维组织细胞瘤样型):梭形细胞密集呈束状,伴有多少不等的黏液样基质,肿瘤细胞胞质嗜酸性,但其具有粗大的染色质和炎细胞浸润,致密排列的梭形细胞类似于子宫内膜间质细胞或平滑肌肿瘤及纤维组织细胞瘤,该型也是最容易被误诊为平滑肌瘤类型,应特别加以重视;③纤维型(少细胞纤维型):纤维型梭形细胞稀疏,在透明变性的胶原纤维间,伴有炎细胞浸润,炎症细胞减少,类似韧带型纤维瘤。该型较少见。本例呈黏液型特征表现。研究发现发生于子宫的IMT主要有两种形态学成分:黏液型和束状型。
免疫组化染色示几乎所有IMT胞质vimentin弥漫强阳性,肌源性标记物(如SMA、desmin、calponin等)阳性率不一,从局灶至弥漫性阳性,CD10可弥漫强阳性或局灶阳性,ER和PR阳性,约1/3病例偶有CK局灶性表达,与子宫平滑肌瘤及子宫内膜间质肿瘤相似。80%以上IMT中p53高表达,而Ki-67增殖指数普遍偏低,88%-100%子宫IMT具有ALK 阳性,然而研究发现有转移病变似乎ALK多为阴性。克隆号1A4、5A4的ALK抗体在黏液样变区域均呈弥漫阳性,OTI1H7克隆号抗体阳性范围较少但亦为强阳性;且黏液样变区肿瘤细胞阳性强度高于肿瘤细胞密集区,ALK-TRAF1为弥漫胞质表达,ALK-TPM3为弥漫胞质及周边增强表达,ALK-NPM1为核膜及核旁表达。肿瘤细胞Myogenin、肌球蛋白、S-100和CD117 等呈阴性。
尽管子宫IMT非常罕见,近年来随着分子病理学和遗传学研究手段发展及应用,子宫IMT报道逐渐增多。报道采用ALK单克隆抗体进行检测约50%IMT胞质阳性,与荧光原位杂交试验显示有ALK基因重排(主要发生于儿童)明显相关;与其他部位IMT相比,ALK在女性生殖道IMT中阳性率可高达80%以上,且FISH阳性检测率可高达80%,异常ALK 激活引起细胞周期的改变,使细胞增殖和存活、骨架重排和细胞迁移等功能相关的信号通路激活,从而导致肿瘤的发生,且ALK 基因重排和蛋白的激活仅限于肌纤维母细胞。
当组织形态学上提示IMT但免疫组化ALK阴性时,应该借助其他检测方法,包括采用不同克隆ALK抗体行免疫组化染色,行FISH或二代测序及非ALK基因重排检测。IMT遗传学染色体易位和基因重排表现为2号染色体长臂和9号染色体短臂的易位t(12;15)、(p13;q25)、与CARS-ALK、RANBP2-ALK等多种基因融合。值得注意的是当ALK基因与伴侣基因处于同一染色体上时,FISH检测结果可能为假阴性。因此建议诊断时应结合FISH检测、ALK免疫组织化学染色结果及组织形态学三者进行综合判断,以免误诊和漏诊。
根据WHO软组织和骨肿瘤分类,IMT属于中间性肿瘤,具有复发或转移潜能,复发率为25%,转移率<2%。Bennett等报道3例,Parra-Herran等报道4例复发或转移子宫IMT,具有侵袭性肿瘤有以下特点:肿瘤体积偏大,以黏液型成分为主,边缘呈不规则浸润性,肿瘤性坏死,核分裂象明显等。其中肿瘤性坏死具有诊断意义,在良性肿瘤中一般罕见肿瘤性坏死。
2.5 鉴别诊断
子宫IMT因肌纤维母细胞增生、淋巴浆细胞浸润及黏液样基质背景,常与女性生殖道其他间充质肿瘤有重叠,导致IMT误诊与漏诊,故诊断时需要与以下病变相鉴别。
①子宫内膜间质肿瘤:IMT可出现细胞均匀弥漫片状区,类似于子宫内膜间质,当CD10免疫染色强阳性且肿瘤细胞呈舌样浸润性生长时易误诊为子宫内膜间质肉瘤。但黏液样改变在后者中很少见,由类似子宫内膜间质细胞组成,且缺乏淋巴浆细胞浸润特征,且子宫内膜间质肿瘤中常见螺旋小动脉样结构在IMT中不可见;此外子宫内膜间质肿瘤中ALK 阴性,可与IMT 鉴别。
②子宫平滑肌肿瘤:IMT肿瘤细胞致密区伴有细长核的梭形细胞密集成簇排列,SMA和desmin免疫组化染色均与子宫平滑肌肿瘤类似,结节性筋膜炎样IMT需与黏液性平滑肌肉瘤鉴别,故两者鉴别很困难。但IMT可见伴有淋巴浆细胞浸润黏液样区域及结节性筋膜炎样或肉芽组织样外观,虽然良性平滑肌肿瘤可出现黏液样变,肿瘤细胞排列成束状、编织状,核呈杆状,胞质嗜酸性,间质无明显炎症细胞浸润,但缺乏炎细胞浸润和结节性筋膜炎样外现,ALK免疫组化染色有助于鉴别诊断。
③低度恶性肌纤维母细胞肉瘤(LGMS):常为生长缓慢深部软组织肿块,呈明显的浸润性生长,浸润横纹肌和脂肪;由梭形肌纤维母细胞组成,梭形肿瘤细胞呈束状或席纹状交错排列,胞界不清,胞浆淡粉色,胞核有异性,可见核分裂象,间质可见数量不等的胶原纤维,炎症细胞浸润不明显,常表达vimentin,SMA、calponin、Desmin等偶阳性,而CK、CD34、EMA、ALK等均为阴性。有时二者鉴别较困难,对于一些具有局部复发、侵袭性生长,镜检肿瘤细胞丰富、核有异型性的IMT诊断为LGMS更合适。
④具有血管周上皮样细胞分化肿瘤(PECome):典型表现为邻近血管周肿瘤细胞呈上皮细胞样,远离血管肿瘤细胞呈梭形,类似平滑肌细胞,上皮样细胞胞质多为透明嗜酸性,胞核呈多形性,核仁突出,免疫组化染色HMB-45和MelanA阳性。
⑤孤立性纤维性肿瘤(SFT):常为单发边界清楚纤维性肿瘤,大量梭形细胞杂乱排列,多细胞区与少细胞区交替排列,具有透明变性间质背景,致密瘢痕样胶原沉积富,扩张分支“血管外皮细胞瘤”样血管,肿瘤细胞STAT6染色核阳性,CD34及CD99染色细胞质阳性。子宫IMT肿瘤细胞STAT6 染色可呈核局灶弱阳性或胞浆阳性表达。
⑥未分类/未分化肉瘤:梭形肿瘤细胞伴随炎症细胞基础上出现较多的组织细胞和黄色瘤细胞,核分裂象多,异型性明显,免疫组化示组织细胞CD68阳性,而SMA阴性。
⑦结节性筋膜炎:由增生活跃的幼稚纤维母细胞、肌纤维母细胞、胶原纤维、黏液样变间质和水肿构成,并见淋巴细胞、单核细胞浸润,类似IMT,但结节性筋膜炎生长迅速,短时间内瘤体积生长较快,多见于前臂皮下或筋膜,肿瘤细胞幼稚,纤维母细胞大小不一、形态不规则,血管丰富、见红细胞外渗,核分裂常见。免疫组化标记calponin、CD68阳性,MSA、desmin、ALK等均阴性。
⑧胃肠道外间质瘤:梭形瘤细胞可见核端空泡,免疫组化CD117、CD34、Dog-1 阳性,常伴C-KIT基因突变。
⑨纤维瘤病或韧带样纤维瘤:病变以成束的纤维母细胞伴有不同数量的胶原为特征,瘤组织内无混合性炎细胞浸润,肿瘤细胞表达B-catenin,而SMA、MSA及ALK等阴性。
2.6 临床治疗及预后
目前子宫IMT是一种罕见的间叶性肿瘤,有低度恶性或交界性肿瘤的特点,目前尚无统一治疗规范,手术治疗尤其是全子宫切除术是最佳治疗方法,但有复发、恶变、转移甚至致死可能。对部分不适合手术治疗者,可于应用大剂量糖皮质激素和非甾体类抗炎药物治疗,少数患者症状可自行消退。现有资料显示辅助放化疗对IMT效果欠佳。此外基因检测具有ALK重排,可采用ALK抑制剂(克唑替尼等)靶向治疗具有一定的疗效。
大多数患者临床过程表现为良性,少数可复发、转移甚至致死可能,肺外IMT复发率约为25%,与肿瘤大小、肿瘤部位、浸润程度、是否可再次切除、多结节生长、核异型性、细胞结构、病理性核分裂等因素有关,浸润性边界、神经节样细胞与局部复发有密切关系。少数患者(不足5%)可发生转移。有证据提示具有细胞异型性、神经节样细胞、TP53表达和非整倍体核型IMT可能有更强侵袭性。
国内亦有报道宫颈IMT经手术切除后复发,术后1年内死亡病例。由此可见子宫IMT恶性潜能不容忽视。
此外IMT确切病因仍不清楚,最早研究认为相关因素有手术、创伤、炎症、EB病毒、细菌感染等,并在肿瘤中检出HHV-8、白介素-6 和CyclinDl过表达。近年来研究认为细菌、真菌和病毒等感染可能只是发病诱因,外伤、手术、类固醇、放化疗、干细胞移植及肾移植等是协同因子。
3 小结
综上所述IMT是一种炎症背景的肌纤维母细胞增生为主的一种少见间叶性肿瘤,可发生于全身各个部位,临床表现多样,子宫IMT少见,了解其组织学形态、免疫表型及遗传学特征有利于准确诊断。目前主要治疗方法是手术切除,对于具有ALK基因重排患者可能受益于靶向ALK抑制剂治疗。少数生物学行为不稳定,具有复发倾向及恶变潜能,因而有必要长期随访及定期复查,以便早发现、早治疗。并易与多种女性生殖道间叶组织肿瘤相混淆,其诊断频率被低估,应提高警惕性。
误诊原因及防范措施:肿瘤原发于子宫行妇科彩色多普勒超声发现子宫肌瘤。因为IMT少见,加之临床医生对其缺乏足够认识,且IMT与子宫平滑肌瘤极为相似,所以术前术中未将IMT纳入诊断考虑范围,术后根据病理免疫组化结果方得以明确诊断。对于子宫IMT,实际临床工作中因认识不足及检查方法不当,一方面极易误诊而错误治疗或过度治疗,另一方面易漏诊而掩盖部分患者真实病情。IMT临床表现及检查手段缺乏特异性,明确诊断有赖于病理学检查,在疾病诊断过程中应充分将病理学等检查结果与症状体征相结合,才能有效地避免漏误诊的发生。
参考文献:
[1]柳会杰,孙丽,王康敏,连菲,魏亚权.子宫炎性肌纤维母细胞肿瘤1例[J].诊断病理学杂志,2021,28(09):794-795.
[2]张瑜,董伟,李淑霞,赵晶晶,杜彬.子宫炎性肌纤维母细胞肿瘤临床及分子病理学特征[J].中华病理学杂志,2021,50(09):1020-1023.
[3]郑珍,魏建国,赵芳,方三高,梁文清,王诚.子宫炎性肌纤维母细胞性肿瘤2例临床病理观察[J].诊断病理学杂志,2021,28(01):37-41.
[4]代茂良,刘丹,伍兵,刘慧.子宫炎性肌纤维母细胞瘤影像学表现1例[J].四川医学,2019,40(02):203-205.DOI:10.16252/j.cnki.issn1004-0501-2019.02.026.
[5]袁军,尹晓娜,任鹏,傅亚军.子宫炎性肌纤维母细胞肿瘤一例[J].中华病理学杂志,2018,47(09):727-728.
[6] Parra-Herran C , Quick C M , Howitt B E , et al. Inflammatory myofibroblastic tumor of the uterus: clinical and pathologic review of 10 cases including a subset with aggressive clinical course.[J]. American Journal of Surgical Pathology, 2015, 39(2).
[7] Bennett J A , Nardi V , Rouz Ba Hman M , et al. Inflammatory myofibroblastic tumor of the uterus: a clinicopathological, immunohistochemical, and molecular analysis of 13 cases highlighting their broad morphologic spectrum[J]. Modern Pathology.
















共0条评论