[导读] 来源: 医学论坛网
自从1800年首次对胰腺内分泌生理学进行初步描述并认识到胰岛细胞瘤以来,胰腺神经内分泌肿瘤(PanNENs)的病理生物学研究有了显著进展,对高分化神经内分泌肿瘤(PanNET)和低分化神经内分泌癌(PanNEC)做了重要区分。对术语的描述、分类和分级系统也不断发展和更新。胰腺神经内分泌肿瘤与遗传有关,具有独特的分子和基因特征,根据积累的经验和知识,为这类肿瘤确定了治疗策略。
近些年,不断年发展的经验和知识,使得肿瘤学家能够根据基因型和表型建立胰腺神经内分泌肿瘤的亚型。回顾PanNENs的进化和病理基因组的进化,能够促进对相应临床管理的准确病理解释,而准确的病例解释对疾病的治疗和预后具有重要意义。
胰腺的消化功能被法国生理学家克劳德·伯纳德(Claude Bernard,1813–1878)称作“腹部唾液腺”。Rudolf Virchow(1821-1902)认为胰腺复杂的生理作用是“胰腺既能向外分泌,也能向内分泌到血液中”。鲁道夫·维尔奇(Rudolf Virchow)的学生保罗·朗格汉斯(Paul Langerhans Jr)(1847-1888)描绘了胰腺中的九种细胞,并在他1869年的博士论文中,首次将胰岛描述为“一小堆有光泽的细胞”。
爱德华·拉格斯(Edouard Laguesse)的研究确定了胰腺“内分泌物”的位置,并推测胰腺中的小细胞簇产生的分泌物在消化中起调节作用。1893年,为纪念Langerhans的最初工作,将胰腺中较小的细胞簇命名为“朗格汉斯岛”。

(图:为胰腺内分泌生理学和组织病理学做出贡献的历史人物:克劳德·伯纳德(CapéBernard)(中间系围裙),鲁道夫·维尔奇(Rudolf Virchow)(左上),保罗·朗格汉斯(PaulLangerhans Jr)(右上)和Edouard Laguesse(左下)。)
1902年,Nicholls在尸检中首次发现胰岛细胞瘤。1921年Banting和Best等人发现胰岛素的葡萄糖调节功能后,1924年报道了胰岛b细胞衍生的胰岛素瘤。纽约哥伦比亚大学的著名病理学家弗吉尼亚·弗兰茨(Virginia K. Franzt)在第一阶段详细描述了一例胰高血糖素瘤病例,艾伦·惠普尔(Allan Whipple)在1940年进行了胰十二指肠切除术。
然而,直到1966年放射免疫分析可用之前,无法确定肿瘤产生的胰高血糖素。随后,胰腺的其他功能性胰岛肿瘤也被记录下来,包括与多发性内分泌肿瘤1型(MEN-1)综合征相关的胃泌素瘤和与Verner-Morrison综合征相关的VIPoma。
此外,非功能性胰腺神经内分泌肿瘤(PanNETs)最初被称为“内分泌失活的胰岛细胞肿瘤”。认识到胃肠道和胰腺中神经内分泌细胞的胺前体摄取和脱羧(APUD)性质,由这些细胞衍生的肿瘤在1969年由Anthony Pearse统称为APUDomas,但在当今神经内分泌肿瘤分类系统中不再使用该术语。
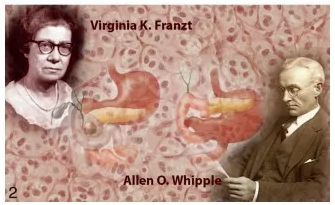
(图,病理学家Virginia K.Franzt在1940年详细描述了由Allan O.Whipple进行的胰高血糖素瘤病例的十二指肠切除术。)
在2010年之前,具有神经内分泌谱系的胰腺肿瘤被世界卫生组织(WHO)分类为“局部分化良好的内分泌肿瘤”或发生转移时的“分化良好的内分泌癌”。自2010年以来,首选术语是胰腺神经内分泌肿瘤(PanNEN),包括分化良好的神经内分泌肿瘤(PanNET)和分化较差的神经内分泌癌(PanNEC),无论其临床阶段如何。尽管概念不断发展,并且正在进行更新分类的努力,但在术语,PanNEN的肿瘤等级和分化方面仍存在误解。
当前的WHO(2019)对PanNEN进行了如下分类:
(1)胰腺神经内分泌微腺瘤(0.5mm);
(2)高分化神经内分泌肿瘤,包括非功能性NET和功能性NET(具有激素释放的临床证据,如胰岛素瘤,胰高血糖素瘤,胃泌素瘤,VIPoma);
(3)低分化的PanNEC,包括小细胞癌或大细胞癌。
胰腺神经内分泌微腺瘤,被认为是高分化PanNET的前体肿瘤,特别是在遗传和功能性PanNET的情况下,可看到许多大小不一的微腺瘤。
一个常见的问题是如何从微腺瘤中分辨出扩大的胰岛或胰岛集合。
正常的胰岛包括两个主要的内分泌细胞群:位于胰岛边缘的生产胰高血糖素的a细胞和位于胰岛中心的生产胰岛素的b细胞。胰高血糖素和胰岛素的免疫组织化学可以描述a细胞和b细胞的分布。无论胰岛大小,如果胰高血糖素和胰岛素的分布显示出正常模式,则它不是肿瘤。
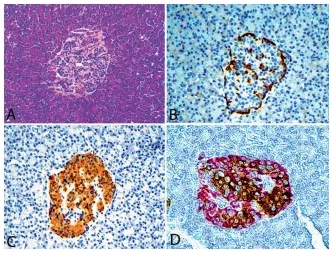
(图正常胰岛(A)中产生胰岛素的b细胞和产生胰高血糖素的a细胞分布。胰高血糖素(B),胰岛素(C)的免疫组织化学,以及胰岛素和胰高血糖素(D)的双重染色(苏木精-曙红,原始放大倍数3100 [A];原始放大倍数3100 [B至D])。)
由于微腺瘤代表肿瘤形成过程,激素的产生要么是克隆的,并且分布异常,要么是多种胰或非胰肽激素的随机表达所致。
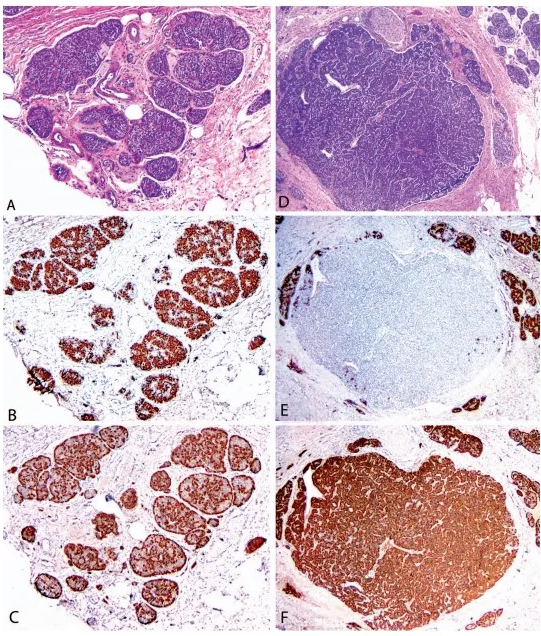
(图:非肿瘤胰岛聚集体(A)在免疫染色时具有正常的中枢胰岛素(B)和外周胰高血糖素(C)分布。胰腺神经内分泌微腺瘤(D)缺乏胰岛素表达(E),在免疫染色时具有胰高血糖素(F)的克隆生成)
胰岛聚集常见于胰腺萎缩、继发于肿瘤引起的导管阻塞或弥漫性慢性胰腺炎。实际上,1921年Banting和Best等发现胰岛素是通过注入导管结扎诱导的萎缩性胰腺提取物(具有胰岛聚集体)逆转狗的糖尿病而发生的。
胰岛聚集体有时被认为是胰岛细胞增生症(nesidioblastosis)的代名词,但这是一个误解。
从历史的角度来看,乔治·莱德劳(George F. Laidlaw)于1938年创造了“胰岛细胞增生症”一词,将希腊语中的胰岛(nesidion)和胚芽(blastos)结合在一起,强调细胞从胰腺导管上皮分化并萌芽,形成新的胰岛组织。这被认为是先天性高胰岛素血症的致病机制。
因此,在1970年代和1980年代,nesidioblastosis是先天性高胰岛素血症的代名词。1995年,先天性高胰岛素血症的遗传基础被确认为形成b细胞质膜ATP依赖性钾通道的亚基中的失活突变。因此,这是故障,而不是增殖,不是高胰岛素血症的b细胞增殖。
现在的术语是婴儿或成人的特发性高胰岛素血症。为避免混淆,对于营养不良或萎缩性胰腺中的胰岛聚集体,不建议使用“nesidioblastosis”一词。
胰腺神经内分泌肿瘤在历史上被归类为功能性NET,具有激素释放和相关症状的临床证据,以及非功能性NET。在临床上,生长激素抑制素受体阳性的NETs可以用含有放射性同位素的靶向疗法进行治疗。
参考文献
[1]Laura H. Tang (2020) PancreaticNeuroendocrine Neoplasms: Landscape and Horizon. Archives of Pathology &Laboratory Medicine In-Press. https://doi.org/10.5858/arpa.2019-0654-RA
[2] WHO Classification of Tumours EditorialBoard, eds. WHO Classification of Tumors: Digestive System Tumours. 5th ed. Lyon,France: International Agency for Research on Cancer (IARC); 2019. World HealthOrganization Classification of Tumours; vol 1.
[3] Pipinikas CP, Berner AM, Sposito T,Thirlwell C. The evolving (epi)genetic landscape of pancreatic neuroendocrinetumours. Endocr Relat Cancer. 2019;
[4] Peptide Receptor Radionuclide Therapy:An Emerging Treatment for Gastrointestinal Neuroendocrine Tumors. Myers A,et alClin J Oncol Nurs 2020 Apr 01

















共0条评论