[导读] 来源:中国医学论坛报今日肿瘤
《2020版中国临床肿瘤学会(CSCO)结直肠癌诊疗指南》(以下简称“本指南”)于本月线上发布。本指南结合过去一年来结直肠癌诊疗领域的新进展进行了更新,为中国结直肠癌的诊疗提供了最新的权威证据支持。本文针对本指南在病理方面的更新进行整理,并有幸邀请到CSCO专家组病理专家——复旦大学附属肿瘤医院盛伟琪教授对指南更新进行解读。

从病理角度,此次更新涉及比较多的是关于分子病理biomarker检测的内容。对根治术后标本,本指南将“MSI/MMR”检测从II级推荐提到I级推荐,并建议对所有新诊断的结直肠癌患者进行RAS、BRAF的检测,以适应结直肠癌整体的诊治需求(II级推荐;基于RAS 和 BRAF 基因状态对结直肠癌患者也具有预后指导意义,同时在使用NGS等定量检测方法检测RAS和BRAF突变时,建议以5%作为突变丰度的截断值);对转移性结直肠癌手术/活检标本增加“HER2状态和NTRK融合检测”(III级推荐)。另外,基于形态学的一个非常重要的参数——肿瘤出芽,也在此次更新中提及(I级推荐)。除了以上病理诊断方面的更新之外,本指南还主要根据2019年发布的新版《消化系统肿瘤WHO分类》,将组织学分型进行了相应更新。总体来看,此次病理部分的更新在顺应结直肠癌诊疗,特别是对于治疗相关或用药相关靶点的检测方面更新的考量更多(详见下表标红部分,点击图片放大)。
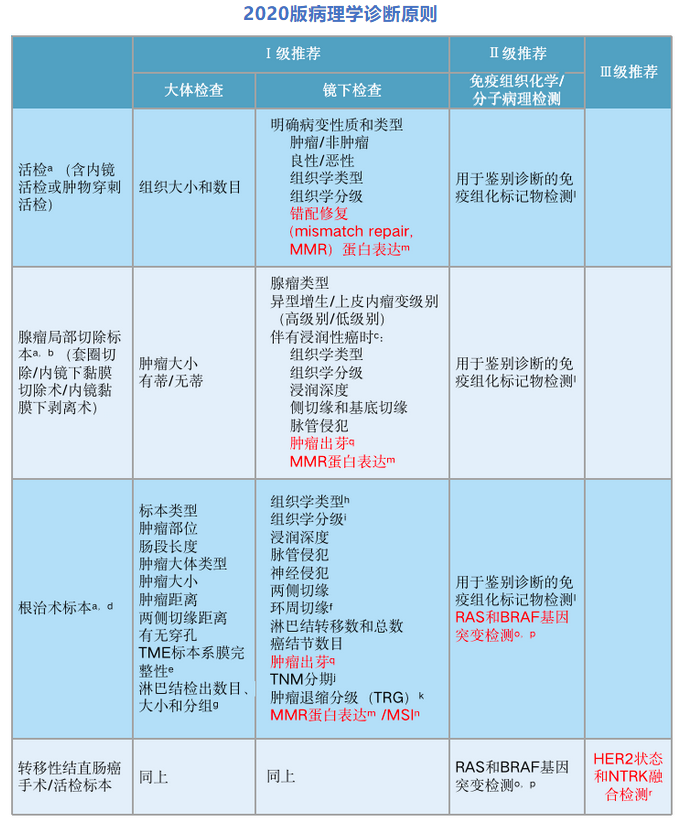
2020版病理学诊断原则
病理学诊断原则
要点及参考文献更新[6,13-24]
1、对腺瘤局部切除标本和根治术后标本的镜下检查增加“肿瘤出芽”(I级推荐)
盛教授表示,肿瘤出芽作为一个临床意义比较明确的标志物,是II期结直肠癌预后相关指标[16-18]。在pT1结直肠癌(包括恶性息肉)中,高级别肿瘤出芽与淋巴结转移风险增高有关[19],也是TMN分期之外预后相关临床因素之一。2017年在Modern Pathology发表的基于肿瘤出芽国际共识(ITBCC)2016对结直肠癌肿瘤出芽分级的推荐报告,得到较为广泛的认同。肿瘤出芽是指在浸润性癌的浸润侧前沿,间质内散在的单个肿瘤细胞或 ≤ 4个肿瘤细胞的细胞簇。肿瘤出芽目前分为三级,具体方法为:在20倍物镜(0.785 mm)下选定一个热点区域进行瘤芽计数,0-4个为低级别,5-9个为中级别,≥ 10个为高级别[20]。然而,评估肿瘤出芽和分级的方法尚需进一步优化和统一。
2、对根治术后标本增加“MSI/MMR”检测(I级推荐)
本指南建议所有新诊断的结直肠癌常规进行MSI或MMR检测。MSI和MMR是同一事件在不同生物效应上的反映,其检测在林奇综合征筛查、预后分层和疗效预测等方面都有明确指导意义。MSI和MMR的检测与判读方法也较成熟,与2019版指南一致。MSI多由MMR基因突变及功能缺失导致,可以通过检测MMR蛋白缺失来反映MSI状态。一般而言,dMMR相当于MSI-H, pMMR相当于MSI-L或MSS。MSI一般采用PCR方法检测美国国家癌症研究院(NCI)推荐的5个微卫星(MS)检测位点(BAT25,BAT26,D5S346,D2S123和D17S250),有条件的情况下可以检测更多位点。MMR蛋白的免疫组织化学检测,需同时检测4个常见MMR蛋白(MLH1、MSH2、MSH6和PMS2)的表达。免疫组织化学检测的质量控制对其结果的准确性非常重要。
3、对根治术后标本增加“RAS+BRAF”基因突变检测(II级推荐)
盛伟琪教授表示,结直肠癌RAS和BRAF的检测已成为很多实验室常规开展的项目,除在IV期肠癌中有疗效预测价值外[8-9],多项研究显示,RAS和BRAF检测对所有结直肠癌患者具有预后指导意义[6,10-12]。KRAS基因突变作为II-IV期的预后因子的证据等级、NRAS基因突变作为预后因子的证据等级、BRAF 基因突变生存率影响的证据等级均为II级。
在检测范围方面,RAS和BRAF的检测应包括KRAS和NRAS基因的第2、3、4号外显子及BRAF基因的V600E。结直肠癌原发灶与转移灶的RAS和BRAF基因状态一致性较好,基于样本的可获取性,原发灶及转移灶均可进行检测[7]。当原发灶和转移灶对治疗反应不一致时,建议对原发灶和转移灶都进行检测。
在检测方法方面,基因突变检测可采用DNA直接测序法或ARMS法。通量更高、速度更快的高通量测序技术(high-throughput sequencing)或称二代测序技术(“next-generation” sequencing technology,NGS)也逐步运用于临床基因检测。使用获得认证的NGS技术平台和检测产品,经过严格的质量控制,执行规范的操作流程,才能确保检测结果的准确性[13-14]。建议在检测报告中明确基因状态(如野生、突变、或可疑)。使用NGS等定量检测方法检测RAS和BRAF突变时,建议以5%作为突变丰度的截断值[6,15]。
4、转移性结直肠癌手术/活检标本增加“HER2状态和NTRK融合检测”(III级推荐)
抗HER2治疗和NTRK抑制剂的使用在结直肠癌治疗中得到越来越多的重视。本指南中指出,在有条件的情况下,对标准治疗后失败的结直肠癌患者可以进行HER2状态和NTRK基因融合的检测。
对于HER2扩增检测,盛教授指出必须明确的一点是:目前结直肠癌HER2的检测和判断标准来自临床研究方案,尚未建立经过权威机构认证的、作为伴随诊断的检测流程和判读标准。HER2状态的检测可以采用免疫组织化学、荧光原位杂交和NGS等方法。在一项已发表的、结果为阳性的临床研究中,免疫组织化学检测HER-2阳性定义为:大于50%的肿瘤细胞呈现3+阳性(即细胞膜的基底、侧边或侧边或整个胞膜呈强阳性着色);HER2评分为2+的患者应通过FISH检测进一步明确HER2状态,HER2基因扩增的阳性定义为大于50%的肿瘤细胞HER2/CEP17比值 ≥ 2.0 [21]。NGS是HER2扩增的另一种可选方法。
对于NTRK检测,盛教授也提出,NTRK抑制剂仅对携带NTRK融合的患者有效而对突变患者无效。NTRK基因融合在结直肠癌中非常罕见,发生率约为0.35%,仅限于RAS和BRAF野生型的结直肠癌,且绝大多数为dMMR/MSI-H的结直肠癌[22]。检测NTRK基因融合的方法有多种:IHC、FISH、DNA-NGS和RNA-NGS。总体敏感性和特异性方面,DNA-NGS分别为81.1%和99.9%,IHC分别为87.9%和81.1%。免疫组织化学染色是一种快速、经济的初筛方法,但有临床研究提示因其存在假阳性的病例,IHC阳性的肿瘤需使用FISH或NGS方法进一步验证[23-24]。由于RNA层面判断到的融合可以更好的诠释功能性的融合作用,因此RNA-NGS似乎是检测NTRK融合的最佳方法。如何选择合适的检测方法,取决于肿瘤的类型、涉及的基因和其它因素的考虑。使用获得认证的技术平台和检测产品,经过严格的质量控制,执行规范的操作流程,才能确保检测结果的准确性。
参考文献
1. Cooper HS.Pathology of endoscopically removed malignant colorectal polyp.Curr Diagn Pathol,2007,13(6):423-437.
2. Benson AB,Venook AP,Bekaii-Saab T,et al. NCCN Clinical Practice Guidelines in Onclology:Rectal Cancer,Version 3.2015.
3. Parfitt JR,Driman DK.The total mesorectal excision specimen for rectal cancer:a review of its pathological assessment.J Clin Pathol,2007,60:849-855.
4. Nagtegaal ID,Marijnen CA,Kranenbarg EK,et al. Pathology Review Committee;Cooperative Clinical Investigators.Circumferential margin involvement is still an important predictor of local recurrence in rectal carcinoma:not one millimeter but two millimeters is the limit.Am J Surg Pathol,2002,26(3):350-357.
5. WHO Classification of Tumours Editorial Board. Digestive system tumours. Lyon (France): Intenational Agency for Reaserach on Cancer; 2019. (WHO classification of tumours series, 5th ed.; vol. 1)
6. Amin MB,Edge SB,Greene FL,et al. AJCC Cancer Staging Manual(8th Edition).Chicago:Springer,2017.
7. Sepulveda AR, Hamilton SR, Allegra CJ, et al. Molecular Biomarkers for the Evaluation of Colorectal Cancer: Guideline From the American Society for Clinical Pathology, College of American Pathologists, Association for Molecular Pathology, and the American Society of Clinical Oncology. J Clin Oncol. 2017;35(13):1453–1486.
8. Qin S, Li J, Wang L, et al. Efficacy and Tolerability of First-Line Cetuximab Plus Leucovorin, Fluorouracil, and Oxaliplatin (FOLFOX-4) Versus FOLFOX-4 in Patients With RAS Wild-Type Metastatic Colorectal Cancer: The Open-Label, Randomized, Phase III TAILOR Trial. J Clin Oncol. 2018;36(30):3031–3039.
9. Kopetz S, Grothey A, Yaeger R, et al. Encorafenib, Binimetinib, and Cetuximab in BRAF V600E-Mutated Colorectal Cancer. N Engl J Med. 2019;381(17):1632–1643.
10. Frank AS, Qian S, Thomas CS, et al. Molecular Markers Identify Subtypes of Stage III Colon Cancer Associated with Patient Outcomes. Gastroenterology, 2015, 148(1): 88–99.
11. Patrick GG, Linda HC, Debora F, et al. Mutation Profiling and Microsatellite Instability in Stage II and III Colon Cancer: An Assessment of Their Prognostic and Oxaliplatin Predictive Value. Clin Cancer Res, 2012, 18(23): 6531–6541.
12. Guo TA, Wu YC, Tan C, et al. Clinicopathologic features and prognostic value of KRAS, NRAS and BRAF mutations and DNA mismatch repair status: A single-center retrospective study of 1,834 Chinese patients with Stage I-IV colorectal cancer. Int J Cancer. 2019;145(6):1625–1634.
13. Colon Cancer, Version 4, 2019. Clinical Practice Guidelines in Oncology(NCCN Guidelines ), www. nccn.org
14. Marilyn ML, Michael D, Eric JD, et al. Standards and Guidelines for the Interpretation and Reporting of Sequence Variants in Cancer A Joint Consensus Recommendation of the Association for Molecular Pathology, American Society of Clinical Oncology, and College of American Pathologists. The Journal of Molecular Diagnostics, 2017, 19(1): 4-23.
15. 《结直肠癌分子生物标志物检测专家共识》编写组. 结直肠癌分子生物标志物检测专家共识。中华病理学杂志, 2018年4月第47卷第4期。
16. Lee VWK, Chan KF. Tumor budding and poorly-differentiated cluster in prognostication in Stage II colon cancer. Pathol Res Pract 2018;214:402-407.
17. Romiti A, Roberto M, Marchetti P, et al. Study of histopathologic parameters to define the prognosis of stage II colon cancer. Int J Colorectal Dis 2019;34:905-913.
18. Costas-Chavarri A, Nandakumar G, Temin S, et al. Treatment of patients with early-stage colorectal cancer: ASCO Resource-Stratified Guideline. J Glob Oncol 2019;5:1-19
19. Pai RK, Chen YW, Jakubowski MA, et al. Colorectal carcinomas with submucosal invasion (pT1): analysis of histopathological and molecular factors predicting lymph node metastasis. Mod Pathol 2017;30:113-122.
20. Lugli A, Kirsch R, Ajioka Y, et al. Recommendations for reporting tumor budding in colorectal cancer based on the International Tumor Budding Consensus Conference (ITBCC) 2016. Mod Pathol 2017;30:1299-1311.
21. Sartore-Bianchi A, Trusolino L, Martino C, et al. Dual-targeted therapy with trastuzumab and lapatinib in treatment-refractory, KRAS codon 12/13 wild-type, HER2- positive metastatic colorectal cancer (HERACLES): a proof-of-concept, multicentre, open-label, phase 2 trial. Lancet Oncol 2016;17:738-746.
22. Cocco E, Benhamida J, Middha S, et al. Colorectal carcinomas containing hypermethylated MLH1 promotor and wild-type BRAF/KRAS are enriched for targetable kinase fusions. Cancer Res 2019;79:1047-1053.
23. Hechtman JF, Benayed R, Hyman DM, et al. Pan-Trk immunohistochemistry is an efficient and reliable screen for the detection of NTRK fusions. Am J Surg Pathol 2017;41:1547-1551.
24. 17. Solomon JP, Linkov I, Rosado A, et al. NTRK fusion detection across multiple assays and 33,997 cases: diagnostic implications and pitfalls. Mod Pathol 2019 [Epub ahead of print].















共0条评论