[导读] 来源: 呼吸界;作者:王一民
SARS-COV-2肺炎在全国范围肆虐,截至今日发稿前,累计确诊感染患者72530例,其中累计治愈12630例,重症病例11741例,死亡病例1870例。数以万计的医务工作者不顾危险奋战在疫情前线,竭尽全力同病毒搏斗。然而新冠肺炎的发病机制、病情转归等大量医学问题尚未解释,2月16日凌晨3时许,全国第1例新冠肺炎逝世患者遗体解剖工作在武汉金银潭医院完成,并成功拿到新冠肺炎病理。同日全国第2例新冠肺炎逝世患者的遗体解剖工作也在金银潭医院顺利完成,上述工作都由华中科技大学同济医学院法医病理学专家刘良教授完成。后续显微镜下以及病理、病毒学研究工作可能还需要一段时间才能完成。
近两日阅读到2篇关于新冠肺炎的病理活检文章,分别来自解放军总医院第五医学中心感染性疾病诊疗与研究中心的王福生院士团队在线发表在Lancet RM杂志文章(www.thelancet.com/respiratory Published online February 17, 2020 https://doi.org/10.1016/S2213-2600(20)30076-X)和武汉大学中南医院病理科肖书渊教授团队预印本文献(www.preprints.org,未经同行评价,doi:10.20944/preprints202002.0220.v1)。
希望对上述两篇文章的介绍,可以让呼吸相关专业医生对目前新冠肺炎有更深的认识。本文同时收录部分专家点评意见供大家参考。
武汉大学中南医院病理科肖书渊教授文章:Pulmonary pathology of early phase SARS-COV-2 pneumonia
当前缺少来自尸体解剖或活检的SARS-CoV-2肺炎的病理数据。回顾性发现2名最近因肺腺癌接受肺叶切除的患者在手术时合并COVID-19。病理检查显示除肿瘤外,2名患者的肺部均表现出水肿,蛋白质渗出,仅有少量炎性细胞浸润,局灶性多核巨细胞形成。透明膜不突出。因2名患者在手术时未表现肺炎的临床特征,因此这些改变可能代表了COVID-19肺炎的早期病理改变。
病例1
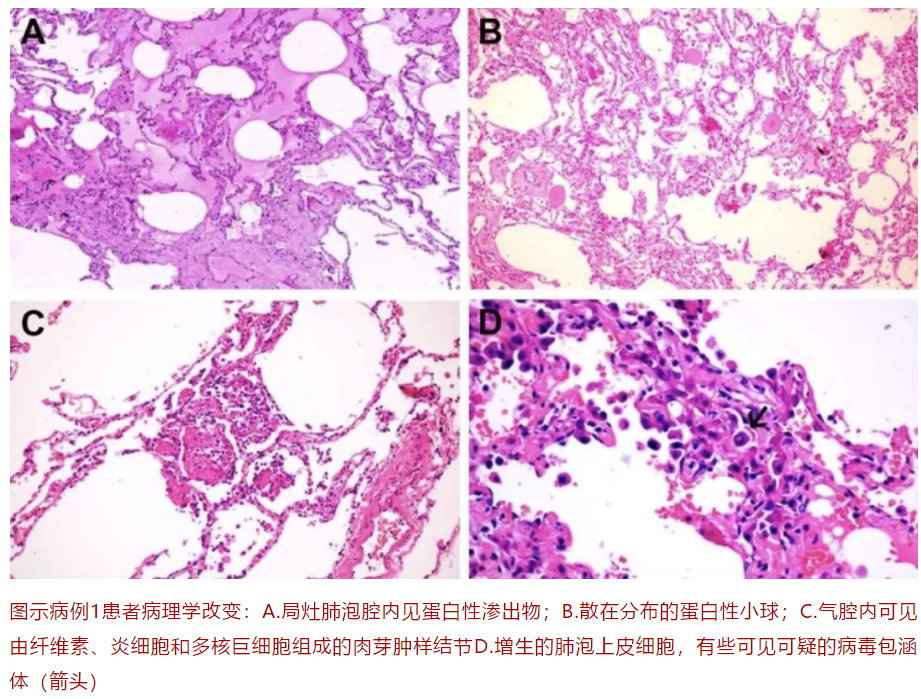
84岁女性患者,既往高血压、糖尿病病史,术前胸部CT(未见)显示右肺中叶1.5cm结节,双侧磨玻璃改变。患者发病期间无发热等呼吸道症状。术后复查胸部CT(未见)见右肺切除后改变,双肺磨玻璃改变。查外周血WBC 12.49*10^9/L,淋巴细胞降低至0.4*10^9/L。术后第4天患者呼吸困难加重,伴有喘息干咳等,监测SpO2 72%-88%。临床诊断「疑似新冠病毒肺炎」,术后第12天鼻咽拭子新冠病毒核酸阳性,后转至隔离病房。患者接受充分治疗,包括充分氧疗和支持治疗,但仍病情恶化,于术后第17天去世。患者发病期间都没有发热。随后证实,该患者同房间的另一位患者也被感染新冠肺炎。
病例2
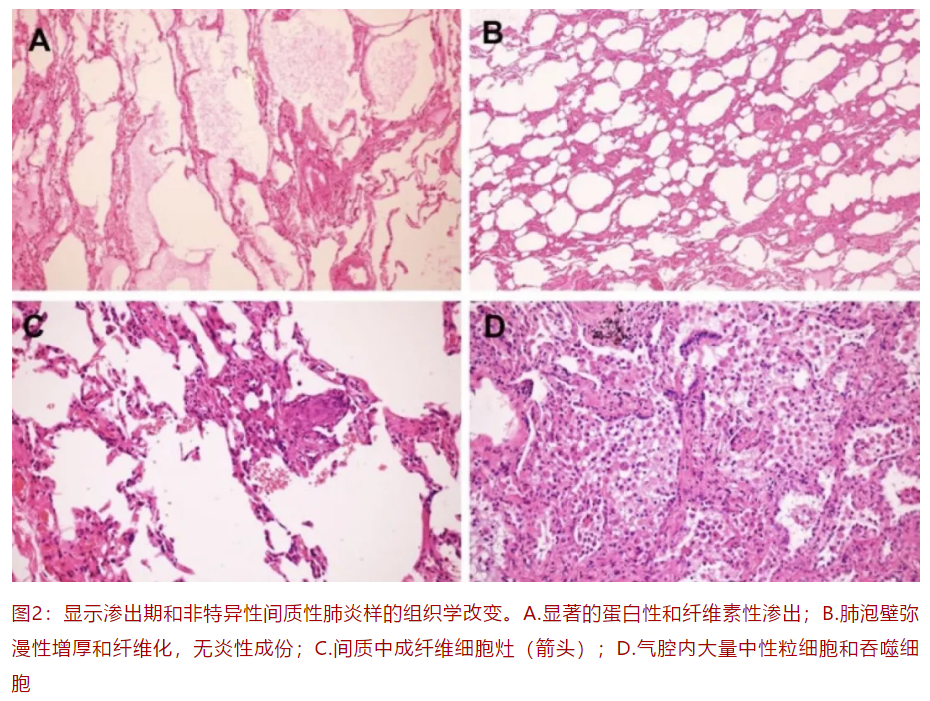
73岁男性患者,既往高血压病史。发现右肺下叶结节9个月,经穿刺确诊肺腺癌。患者术后情况稳定,术后第2天完善胸部CT(未见)显示术后改变,右肺上叶磨玻璃阴影。术后第6天出院。患者出院后(术后第9天)发热,Tm 38.2℃,伴有干咳肌肉酸痛,回顾患者胸部CT考虑「新冠肺炎疑似病例」,新冠病毒核酸检测阳性。患者再次复查胸部CT(术后第9天)显示双肺上叶磨玻璃阴影较前增多,符合病毒性肺炎改变。患者接受治疗后好转。
该患者手术切除标本病理显示腺癌pT1bN0(28个淋巴结均阴性),切缘阴性。周围肺组织显示斑片状纤维蛋白渗出改变。
解放军总医院第五医学中心感染性疾病诊疗与研究中心的王福生院士团队在线发表文章

病例
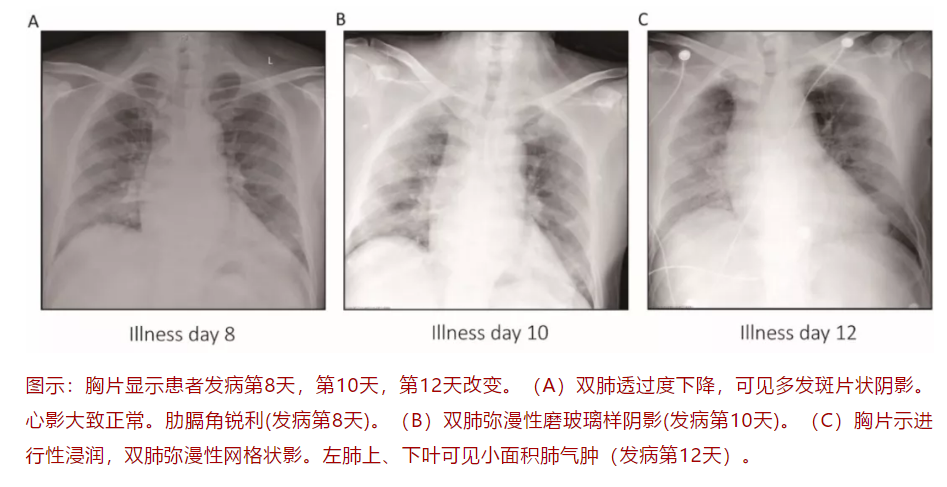
50岁男性患者,1.8-1.12在武汉旅游,返京后2020.1.14发病,表现为畏寒和干咳,未予重视,后来加重为发热、咳嗽、乏力、呼吸困难等。1.21就医(发病7天)患者最初的胸部X线显示双肺渗出改变,1.22(发病8天)后经过咽拭子新冠病毒核酸确诊COVID-19。
患者收入隔离病房,因呼吸衰竭接受面罩吸氧。治疗方面应用干扰素α-2b(500万u bid,雾化)、克立芝(500mg bid 口服),莫西沙星(0.4g qd,IV),甲强龙(80mg bid,IV)
患者呼吸困难进行性加重,因幽闭恐惧无法耐受无创呼吸机,接受HFNC氧疗,后期因血氧饱和度下降,心跳骤停去世。从发病到去世仅2周。
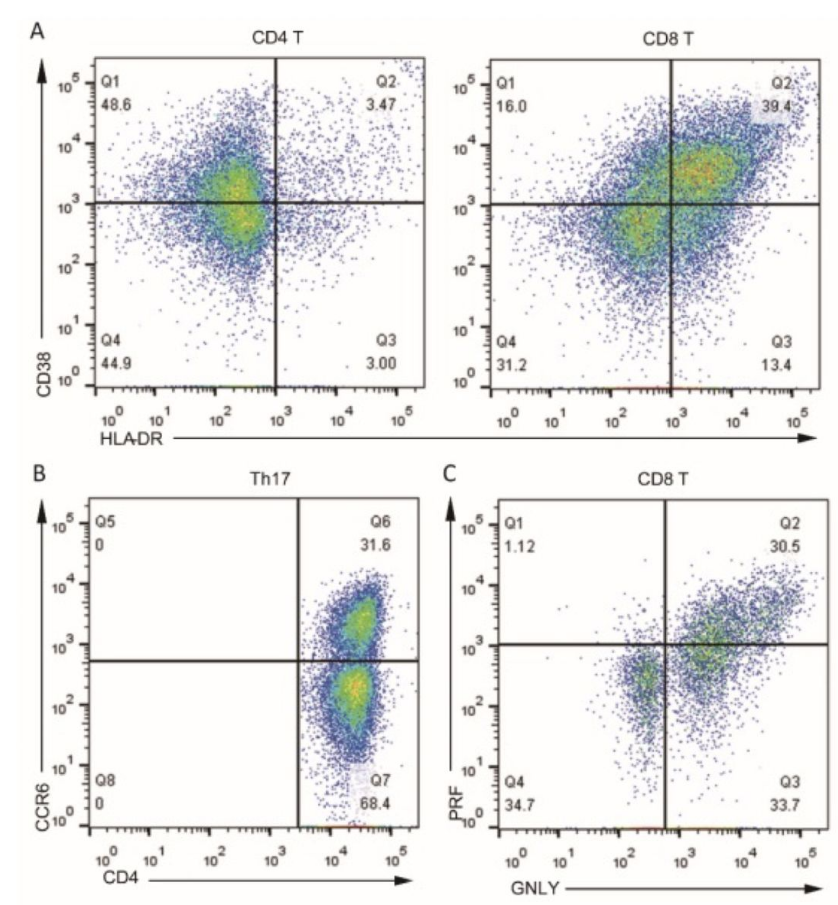
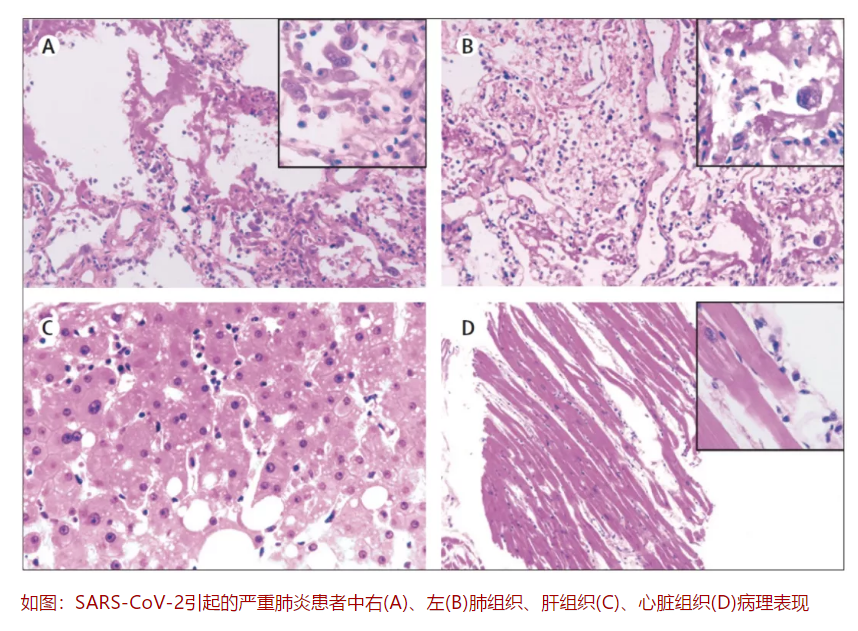
 文章作者认为COVID-19的病理特征与SARS和MERS冠状病毒感染极为相似。COVID-19患者肝脏活检显示轻度脂肪变性和轻微小叶及门脉异常,提示可能损伤与病毒损害或药物性损害引起。心脏组织可见少量单核细胞炎性浸润,而且无其他实质性损害,因此提示心脏组织也被病毒受累。该患者免疫检测方面进行了流式细胞检测,结果显示患者外周血CD4+和CD8+T淋巴细胞明显减少,CD4+T细胞中Th17亚群是高度促炎的,在流式检测中浓度增高(CCR4+CCR6+)。除此之外,CD8+ T细胞包含更高浓度的细胞杀伤颗粒,31.6%细胞穿孔素阳性,64.2%的细胞颗粒溶素阳性,30.5%呈现双阳性。Th17和CD8 T细胞过度表达均提示该患者处于严重免疫损害状态。
文章作者认为COVID-19的病理特征与SARS和MERS冠状病毒感染极为相似。COVID-19患者肝脏活检显示轻度脂肪变性和轻微小叶及门脉异常,提示可能损伤与病毒损害或药物性损害引起。心脏组织可见少量单核细胞炎性浸润,而且无其他实质性损害,因此提示心脏组织也被病毒受累。该患者免疫检测方面进行了流式细胞检测,结果显示患者外周血CD4+和CD8+T淋巴细胞明显减少,CD4+T细胞中Th17亚群是高度促炎的,在流式检测中浓度增高(CCR4+CCR6+)。除此之外,CD8+ T细胞包含更高浓度的细胞杀伤颗粒,31.6%细胞穿孔素阳性,64.2%的细胞颗粒溶素阳性,30.5%呈现双阳性。Th17和CD8 T细胞过度表达均提示该患者处于严重免疫损害状态。

笔者思考,随着病理证据和资料的完善,提示医学工作者对新冠肺炎的认识进一步完整,疾病从发生(致病原为新型冠状病毒,目前暂命名SARS-CoV-2,尚未公认),发展(多篇高质量文章揭示疾病的临床特征及影像学改变),变化(轻症,重症,危重症的特点),终末期改变(王福生院士团队文章揭示终末期病理改变)均有所清晰。但是仍要清醒,疫情尚未结束,还有很多科学问题亟待解决,正如WHO Janet教授所说,关于COVID-19在临床药物研发,高流量吸氧对危重症患者救治,激素对患者使用的利弊,孕妇等特殊人群的处理等等,还有太多事情需要解决。希望我们同心协力,打赢这场战役。
相信,无论是一线冲锋陷阵的医护同道,还是幕后付出坚守阵地的家里人,还是夜以继日付出心血研发突破的科研工作,或者只是在家「宅着」的你,都是这场战役的功臣!
专家点评两篇关于新冠肺炎病理的文章
> 北京协和医院病理科 冯瑞娥教授
1、关于王福生教授报道一例:男性、50岁,有武汉旅游史,回京2天出现症状,影像双肺斑片影,咽拭子RT-PCR COVID-19核酸阳性,确诊SARS-COV2肺炎。治疗过程中病情突然加重,心脏骤停死亡。死后做肺、肝、心活检(穿刺?)。
正如作者文章提到,肺部图片显示为弥漫性肺泡损伤,肺组织有透明膜形成、肺泡上皮脱落、肺泡腔见渗出及散在单核细胞,小血管扩张,符合弥漫性肺泡损伤,渗出期。没有看到明确机化。提示或证实:SARS-COV2肺炎肺病变明显加重为合并弥漫性肺泡损伤DAD。
心肌纤维间散在淋巴细胞浸润,不除外合并病毒性心肌炎,需要注意。
2、武汉大学中南医院肖书渊教授总结及报道2例SARS-COV2肺炎病理。2例均为肺癌患者行手术治疗(COVID-19核酸阳性),非常难得是让我们看到了SARS-COV2肺炎的早期病理。这是尸检所不能做到的,尸检只能看到病变后期或死亡原因,无法看到早期病变。
病例1:女性、84岁,因CT发现结节(1.5cm)就诊。入院CT显示除中叶结节外,尚有双肺GGO。行胸腔镜中叶结节切除。术后病理显示:肿瘤周边肺水肿,肺泡腔浆液性渗出,纤维素渗出,肺泡上皮II型上皮增生,其内见病毒包涵体,间质增宽,少许淋巴细胞浸润。图B内肺泡腔内椭圆形球状物,不除外淀粉样小体(淀粉样小体没有明确的病理意义)。未见明显肉芽肿及机化病变。提示:SARS-COV2肺炎的早期病变为间质少许淋巴细胞浸润,肺泡II型上皮损伤,肺水肿。
病例2:男性、73岁体检时发现右下肺结节,行右下肺切除及淋巴结清扫。术后2天发现肺GGO。病理图片显示:轻度肺水肿。图B肺泡间隔略增宽,但没有看到明显肺泡上皮损伤。对于一个70岁的老年人,不除外老年性退行性变化,诊断非特异性间质性肺炎(NSIP)证据不足。成纤维细胞灶病变不典型,局灶,与病毒性感染关系不一定相关。个人认为此例病理是否存在SARS-COV2肺炎尚待进一步证实。
综上所述:SARS-COV2肺炎肺病变加重为合并弥漫性肺泡损伤;早期病变为病毒性间质性肺炎,肺水肿相对比较突出,需要关注。
> 中日医院呼吸与危重症医学科 曹彬教授
知识才是真实力!知识才能救病人!
302医院王福生院士团队发表了第一篇关于新冠患者肺脏、肝脏和心脏的病理文章。肺部的主要改变是上皮细胞损伤和透明膜形成,肺部的炎症细胞浸润较我预想的要少。肝脏主要是脂肪变性(但是无法区分病毒直接作用还是药物性肝损伤),心脏部分可见少量炎症细胞浸润。需要关注课题组证明了TH17和CD8的过度活化,提示过度炎症反应在疾病发生发展中的可能作用。
另外希望大家了解,王福生院士团队报道的病例发病第14天,入院第6天患者去世,这提示目前的病理改变仅代表患者疾病发展的某个阶段,不能涵盖所有。而且,本病例不是标准的尸体解剖,期待金银潭医院的尸体解剖能为大家带来更多的病理研究证据。
> 广州医科大学附属第一医院呼吸与危重症医学科 李时悦教授
中南大学的两例患者是肺癌手术无意中发现的,与302医院的病重患者病理表现不同,未见透明膜形成,猜测手术病例只是病程中的早期阶段,期待有越来越多的病理信息为临床治疗提供参考。
> 浙江大学附属第二医院呼吸与危重症医学科 沈华浩教授
两份病理报告分析提示疾病发展的不同阶段,都存在局限性,完整解释疾病还为时过早。我们期待全面的尸体解剖结果,期待对临床治疗有直接指导意义。
王福生院士团队发现的Th17/CD8过度活化应引起重视。
> 清华大学董晨院士
一般病毒较少引起Th17反应,而该死亡病例显示Th17/CD8过度活化,可能是病毒导致的免疫紊乱,Th17对激素没有Th2敏感,CD8表达对激素是否敏感尚不清楚,这提示临床观察激素可能只对部分患者有效,而很多病人治疗困难的原因。









 文章作者认为COVID-19的病理特征与SARS和MERS冠状病毒感染极为相似。COVID-19患者肝脏活检显示轻度脂肪变性和轻微小叶及门脉异常,提示可能损伤与病毒损害或药物性损害引起。心脏组织可见少量单核细胞炎性浸润,而且无其他实质性损害,因此提示心脏组织也被病毒受累。该患者免疫检测方面进行了流式细胞检测,结果显示患者外周血CD4+和CD8+T淋巴细胞明显减少,CD4+T细胞中Th17亚群是高度促炎的,在流式检测中浓度增高(CCR4+CCR6+)。除此之外,CD8+ T细胞包含更高浓度的细胞杀伤颗粒,31.6%细胞穿孔素阳性,64.2%的细胞颗粒溶素阳性,30.5%呈现双阳性。Th17和CD8 T细胞过度表达均提示该患者处于严重免疫损害状态。
文章作者认为COVID-19的病理特征与SARS和MERS冠状病毒感染极为相似。COVID-19患者肝脏活检显示轻度脂肪变性和轻微小叶及门脉异常,提示可能损伤与病毒损害或药物性损害引起。心脏组织可见少量单核细胞炎性浸润,而且无其他实质性损害,因此提示心脏组织也被病毒受累。该患者免疫检测方面进行了流式细胞检测,结果显示患者外周血CD4+和CD8+T淋巴细胞明显减少,CD4+T细胞中Th17亚群是高度促炎的,在流式检测中浓度增高(CCR4+CCR6+)。除此之外,CD8+ T细胞包含更高浓度的细胞杀伤颗粒,31.6%细胞穿孔素阳性,64.2%的细胞颗粒溶素阳性,30.5%呈现双阳性。Th17和CD8 T细胞过度表达均提示该患者处于严重免疫损害状态。











共0条评论