[导读] 来源:上海市松江区病理诊断中心;作者:黎叔
一、活检的病理诊断的分类
我们知道欧美日本基本上都分五级。
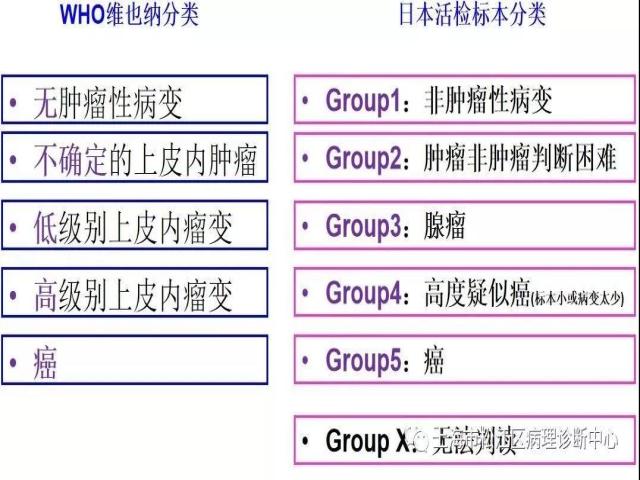
看似有较大的区别,但对肿瘤还是非肿瘤的诊断,两者完全相同的。
一个活检标本的基本诊断思路
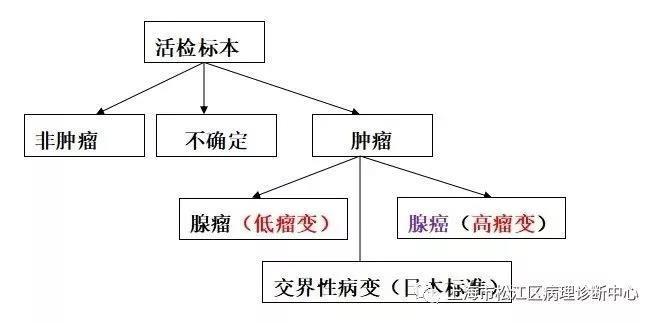
在具体的诊断标准方面欧美和日本的标准是有一定的差异的。
欧美的重度异型增生(高级别上皮内瘤变)-在日本体系中肯定是癌。
欧美的轻-中度异型增生(低级别上皮内瘤变)-在日本体系中是癌或腺瘤。
因此对国内真正的低级别上皮内瘤变,临床上一定要结合内镜,如果内镜下符合癌的诊断标准,建议ESD切除。
二、上皮内瘤变、异型增生、不典型增生等相关概念
1、异型增生:一定是判断为组织学上有肿瘤性改变,(包含了细胞和结构的异型),但没有看到浸润的病变。
WHO中文翻译版:
异型增生
传统上将异型增生定义为在组织学上具有明确的肿瘤性上皮,但无组织浸润的证据。它同上皮内瘤变的概念有区别,因为异型增生指的是存在肿瘤的形态学特征。
2、上皮内瘤变:有教科书认为上皮内瘤变=异型增生,二者都是指肿瘤性病变,大多数情况下二者是一致的,但有一些区别。
WHO中文翻译版:
上皮内瘤变(异型增生)
这个类型由具有不同程度的细胞和结构的不典型性的、具有明确上皮肿瘤性増生特征的病变组成,但没有肯定的侵袭性生长的证据。
WHO的上皮内瘤变是指除了细胞学或组织结构的肿瘤性改变,还包括不表现异型增生的特点,但存在特定的组织学形态,分子遗传学上是肿瘤性改变,如肠道的SSA/P等,几乎看不到细胞的异型性,只有结构的异型性。
WHO中文翻译版:
上皮内瘤变
上皮内瘤变作为一个诊断名词过去被用来描述这样一种病变:通常表现为细胞学或组织结构存在改变,这些改变被发现可以反映出那些能够引发浸润性癌的潜在分子学异常。然而分子学异常并不能固定反映出存在细胞学/结构的不典型性。因此,上皮内瘤变包括形态学上可识别的具有不典型性的病変(如与IBD相关的异型增生)和无不典型性的病变(如SSA/P)。上皮内瘤变的类型以及形态学特征与这些浸润性肿瘤的前驱病变相关,每个器官各不相同。对定义可以这样理解,即某些上皮内溜变可能并不表现为异型増生的形态特点,但它存在特定的组织学形态(如SSA/P),仍可被称为上皮内瘤变(表1.01,1.02)。上皮内瘤变定义的关键在于,所有病变均具有可辦识的形态,具有恶变倾向且无浸润。
3、非典型性上皮,不能确定是否为肿瘤性病变(atypical epithelium,indefinite for neoplasia):是指活检中不明确非肿瘤(再生性、反应性不典型)还是肿瘤(腺瘤或腺癌)时诊断用词。
相当于以前用的不典型增生,在国内,“不典型增生”被轻易和广泛的使用,有的单位/医生等同于“异型增生”在使用,而有单位/医生则做为“反应性改变”在使用,造成了临床医生很大的困惑,不知所措,理解混乱!
WHO中文翻译版:
上皮不典型增生
诊断病理学上“不典型増生”被人轻易使用,既被作为描述性词汇描述潜在肿瘤性上皮的细胞学和(或)结构特征,也被作为诊断性词汇来定义那些与正常不同但在组织学上又不能达到真正肿瘤标准临界的上皮性病变。作为诊断性词汇,它未能在全球病理界达成共识,临床医师则感觉很含混,正因为如此,应避免将其用在消化道、肝、胆管和胰的病理诊断上。在消化道,对那些可疑但尚不构成肿瘤诊断的病变应使用名词“具有不确定的异型增生(上皮内瘤变)”,而非“不典型增生”。
目前指南建议用“不典型改变”或不典型性,把“增生”两字去掉,避免临床误认为肿瘤性病变。或者直接告诉临床为“不能确定有否为异型增生(上皮内瘤变)”,病理医生要习惯说“我不知道、不确定” 。
欧美WHO标准相关于indefinite for dysplasia,日本标准相当于Group2。一定要记住这句话:确定是肿瘤性病变时才能异型增生或上皮内瘤变。当你没有十足的把握时用“不典型”,把绣球再扔给临床!
4、需要临床医生特别注意的是:
活检诊断为异型增生或低别级上皮内瘤变(也就是肿瘤性病变时),即使切除标本诊断为高低级别皮内瘤变、甚至是腺癌也不矛盾,不要去责怪、抱怨病理医生(但前提是真正的异型增生,非常确认是肿瘤性病变时再用异型增生/上皮内瘤变这个词);
活检诊断腺瘤很少,诊断异型增生或低级别上皮内瘤变即可,临床医生要结合内镜下特点来综合考虑;
活检切片只要确认是肿瘤性病变,即可用异型增生或低级别上皮内瘤变,国内根据组织学特点分为低级别和高级别。(日本的标准中基本上不用低级别和高级别上皮内瘤变这两个概念)
再次强调:消化病理非肿瘤和肿瘤性病变犹豫不决时,不要轻易用异型增生或上皮内瘤变。当然上述可能只是理想状况,实际工作中很难完全做到,但至少是我们共同努力的方向!!!
三、日本胃腺瘤(低级别病变)的诊断标准和概念
1、日本胃腺瘤包括肠型和胃型,一般我们所说的腺瘤多指肠型腺瘤。
2、日本的胃腺瘤仅限于低级别,和肠不同。而欧美的胃腺瘤:不拘泥于组织学形态和细胞异型性、将显示管状或乳头状分化的隆起性肿瘤、且在粘膜内是非浸润性的肿瘤称之为低级别和高级别。并且注意欧美的腺瘤限定于隆起性病变,平坦、凹陷性病变则诊断为异型增生或上皮内瘤变。
3、日本的腺瘤被认为是一个良性病变,基本不会恶变,认为胃癌的发生几乎不存腺瘤-腺癌转变这样的通路,或者说不是胃癌发生的主要通路,而欧美胃腺瘤的标准被认为不少肠型胃癌是存在腺瘤-腺癌转变这样的通路。
4、日本胃腺瘤的临床及组织学标准:日本的腺瘤标准与内镜特点密切结合,将其限定在一个非常严格的范围之内:
1.临床特点
2.组织学特点
四、小结
1、当病理诊断低级别或腺瘤时,内镜如果能观察到明显的病变,内镜诊断也非常符合肿瘤时,是可以行 ESD,也就是说病理诊断 LGD/adenoma 时,要结合内镜所见判断是否要治疗,而不是等待诊断高级别时才行 ESD 治疗。但前提是真正的肿瘤性病变。这段话不适于一个低瘤泛滥的医院,切记!!!
2、内镜活检标本中,欧美和日本的标准在判断是肿瘤性病变还是非肿瘤性病变方面其实是完全一致,并没有想像中存在重大差别,国内的主要问题可能还在对标准的掌握方面存在一定的差距,尤其是低级别上皮内瘤变在应用方面存在过度泛滥和随意使用的问题,当务之急不是抛弃 WHO 标准,改学日本标准,而是对 WHO 的标准要进行更好的把握和学习(毕竟有一定的基础和相关书箱),在此基础上可以再进一步了解学习日本的标准。
3、只要分清了肿瘤性病变和非肿瘤性病变,一切将会变得非常简单,因为日本的早癌体系中肿瘤性病变,只有腺瘤和腺癌,而腺瘤的比例非常低,所以判断出了肿瘤性病变,其实大部分都将是日本的早癌。
4、WHO 的低级别上皮内瘤变(指真正的肿瘤性病变),并不等同于日本的腺瘤,一部分就是日本标准的早癌,因此要对此类病变予足够的重视!
5、在日常工作,为规避医疗风险和防止过度医疗,正确的使用 WHO 标准还是比较适合当前的国情(实际上国内 WHO 标准掌握的并不好,异型增生随意使用,不够严谨),因此可以将两个标准一起用上,日本的标准用 tub1 等表示,让病人看不到“癌”字,有效保护病理医生,也能减轻病人心理负担。















共0条评论