编译整理:强子
泌尿生殖道良性病变新进展-膀胱(一)
泌尿生殖道良性病变新进展-膀胱(二)
1.前列腺基底细胞增生
A.概述
基底细胞增生是前列腺结节状增生的表现之一。一般基底细胞增生多为经尿道切除标本中局灶出现,多无诊断困难;但伴有旺炽性增生及不常见表现时,则可类似恶性病变。
B.大体表现
伴结节状增生的前列腺大体常表现为尿道周围移行带的结节,可呈囊实性。基底细胞增生并无特殊大体表现。
C.镜下特点
镜下查见散在、界清的结节,是前列腺结节状增生及基底细胞增生最重要的诊断线索。结节内包括有间质成分和腺体成分,二者比例不一,可自纯粹间质增生、至腺体增生为主而不等。基底细胞增生也是这样的表现,其特点为基底细胞多层化,使得小腺体呈细胞丰富的表现。基底细胞堆砌显著时,分泌细胞则变得不那么明显,甚至腺腔完全消失。
D.鉴别诊断
基底细胞增生可局灶存在于结节状增生内,为多层的基底细胞呈管状或腺状构成;如伴有旺炽性增生,则可能与前列腺癌混淆,尤其是基底细胞增生局灶累及增生性结节、貌似浸润性表现时,或核仁显著时。
下述特征有助于基底细胞增生和癌的鉴别:基底细胞的胞核呈多层排列,且胞质稀少,形成实性细胞巢而几无腔内容物,形成假筛状腺体,胞质内具有嗜酸性小球,显著板层状钙化物。鉴别困难者,免疫组化可证实这些细胞为基底细胞,如表达高分子量细胞角蛋白及p63。
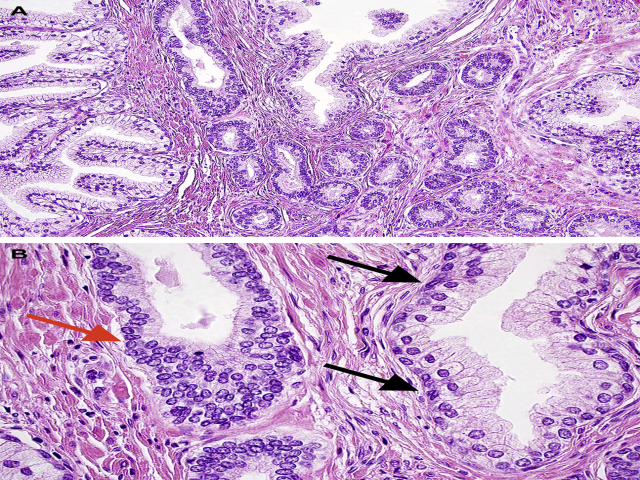
图1. 前列腺基底细胞增生可类似浸润性癌,尤其仅部分基底细胞增生形成增生性结节时。但高倍观可见细胞多层(红色箭头所示),且细胞学特征与周围良性腺体的基底细胞(黑色箭头所示)一致。基底细胞可出现核仁,但并无显著大核仁、以及前列腺癌的其他细胞学特点。
基底细胞完全占据腺体的情况并不少见,但免疫组化中基底细胞标记可仅部分表达,外层一般更显著。某些基底细胞增生病灶可类似涎腺的腺样囊性癌,表现为筛状腺体并伴结节状胶原样物质。以往这种情况曾有多个名称,如旺炽性基底细胞增生、基底细胞腺瘤、腺样基底细胞肿瘤、腺样囊性肿瘤。对于界清、且位于增生结节内的病变,临床预后似与普通型基底细胞增生相似,这说明这类病变一并诊断为基底细胞增生即可。与此相反,某些特点则有助于诊断真正的前列腺基底细胞癌、或腺样囊性癌,如病变位于外周带或侵及外周带,浸润性生长,腺体相互沟通,可见促纤维结缔组织增生或黏液样间质反应,神经侵犯,无结节状增生。

图2. 该例前列腺基底细胞增生部分累及了增生性结节,免疫组化p63示假浸润性腺体周围可见基底细胞。其实从形态学来说,这些小腺体内的细胞表现为多层,且细胞学特征均类似,但免疫组化仅周围一层表达了p63。

图3. 前列腺基底细胞增生,罕见情况下可出现多层、筛状腺腔样,腔内可有嗜酸性分泌物,类似涎腺腺样囊性癌。如这样的病变位于增生性结节内,且无浸润性生长,其预后和其他结节状增生类似。
E.诊断注意事项
大部分情况下,基底细胞增生境界清楚,且同时有结节状增生,因此诊断相对容易;但类似腺泡状腺癌者,加做基底细胞免疫组化有助于确定大量基底细胞的存在。可疑基底细胞癌时,注意浸润性生长及前述其他恶性特征,则有助于明确诊断。
F.预后
即使存在旺炽性基底细胞增生,只要不存在前述基底细胞癌的特征,也仍是类似普通型结节状增生的良性病变。
2.前列腺非典型腺瘤样增生(腺病)及硬化性腺病
A.概述
非典型腺瘤样增生、又称为腺病,是移行带的良性增生,与腺泡型腺癌存在形态学和免疫组化特征的重叠,如均由小圆形腺体构成、基底细胞层不完整,免疫组化表达AMACR,因此二者容易混淆。也正是由于上述特点,非典型腺瘤样增生是否为腺癌的前驱病变,目前还在争论中。与此类似,硬化性腺病也是一种移行带的增生,主要由小腺体构成、但间质密度增加。
B.大体表现
非典型腺瘤样增生及硬化性腺病大体均不可见,一般仅为结节状增生内的镜下所见病灶。
C. 镜下特点
非典型腺瘤样增生及硬化性腺病镜下均为腺体小叶状增生,由伴分支的大腺体构成,这些腺体类似增生性结节中常见的良性腺体。不过这两种病变内均有较小腺体的增生,腺体细胞学形态与大腺体一样,多位于结节外周。越接近结节外周,小腺体周边的基底细胞一般越不明显;且硬化性腺病中小腺体和间质细胞混杂在一起,可类似Gleason评分4或5分的癌性腺体(即腺体形成不良、或单个腺体)。硬化性腺病中,腺体周围可见一层显著的基底膜。一般这两种病变均境界清楚,但有时结节周边可出现局灶提示浸润性的表现。非典型腺瘤样增生的腺腔有时可见内分泌物或蓝色黏液,且因此可造成与低级别腺泡腺癌的鉴别困难。罕见情况下,硬化性腺病也可出现一定的细胞学异型性。
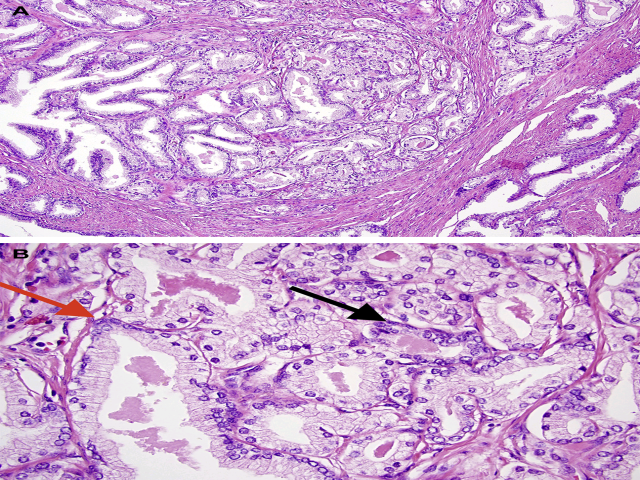
图4. 非典型腺瘤样增生(或称腺病)为增生性结节周边伴小腺体,类似前列腺癌;但高倍观,良性表现的腺体(红色箭头)及较小的非典型腺体(黑色箭头)均可见基底细胞,免疫组化也可证实这一点。部分小腺体可能缺乏明确的基底细胞,但其形态与良性腺体一致,这也不支持腺癌。
D. 鉴别诊断
非典型腺瘤样增生及硬化性腺病和腺癌鉴别时,关键应对病变整体进行评估。某些小圆形腺体可能类似腺癌,但免疫组化(p63、高分子量细胞角蛋白)可见有基底细胞,形态与此类似的其他腺体一般至少有部分基底细胞,这就更支持将这类病变整体解读为良性病变。对于硬化性腺病来说,免疫组化HHF-35、S-100等可见肌上皮细胞,而正常前列腺为基底细胞、并无肌上皮细胞。

图5. 前列腺硬化性腺病由于为大量小腺体构成,有时并不形成显著腺腔,因此可类似前列腺癌、甚至高级别癌。不过与癌相比,此时间质细胞密度增加,且并无显著恶性细胞学特征。免疫组化高分子量细胞角蛋白可见基底细胞(C);与正常前列腺不同的是,硬化性腺病中有肌上皮分化,本例即S-100阳性(D)。
E.诊断注意事项
非典型腺瘤样增生及硬化性腺病的诊断需对病变整体进行评估。如有基底细胞的腺体、与无基底细胞的腺体形态学无明显差异,则不支持腺癌的诊断。
F.预后
尽管非典型腺瘤样增生是否为恶性病变的前驱病变还有争议,但目前并无扎实证据表明出现这类病变意味着发生癌的风险增加。与此类似,硬化性腺病也是一种良性病变。
3. 睾丸腺瘤样瘤
A.概述
腺瘤样瘤是一种良性间皮增生,最常见于睾丸周围区域,一般近附睾头部,但偶见累及其他部位,如睾丸网,罕见情况下可发生于睾丸。由于形态学表现多样,因此可导致与其他睾丸肿瘤、睾丸旁肿瘤鉴别困难。
B.大体表现
腺瘤样瘤大体一般为3-5cm界清肿物,位于睾丸旁,少见情况下可累及睾丸,切面灰白、质实。部分肿瘤可见坏死,从而使人怀疑并非良性肿瘤。
C.镜下特点
腺瘤样瘤镜下为比例不等的管状、巢状、条索状结构,胞质内可见特征性空泡,一般至少局灶有此特点;细胞条索形成腺样腔隙,或细胞之间可以相互连接。部分病例中,混杂有显著的肌束并呈增生表现。

图6. 腺瘤样瘤为睾丸旁最常见肿瘤,镜下为间皮增生形成小腺样结构;高倍可见大小不等腺样结构及单个细胞;胞质内横跨细胞的线状结构(箭头所示)是一个有助于诊断的线索。
D.鉴别诊断
腺瘤样瘤形态学具有异质性,且存在印戒样细胞、空泡样细胞、腺样结构、细胞呈条索状排列、显著实性细胞巢等,有时会因此而考虑到转移癌、原发的脉管性肿瘤、卵黄囊瘤、性索间质肿瘤等。鉴别诊断线索有:病变主要位于睾丸旁,界限清楚,间皮标记如CK、calretinin、D2-40、CK5/6、WT1等阳性,脉管标记如CD31、CD34、FLI-1阴性,腺癌标记如CEA、MOC-31、BER-EP4阴性。
尽管有些腺瘤样瘤会有坏死区(梗死)并伴肉芽组织、纤维化和/或纤维母细胞增生,但仔细评估大体及组织学特点均可明确诊断。有时梗死相关改变可考虑到恶性间皮瘤,但睾丸旁单发、界清病变,而非鞘膜的多灶性病变,且一般无乳头状结构,均不支持恶性间皮瘤。免疫组化calretinin、WT1阳性可见于性索间质肿瘤,但腺瘤样瘤的部位一般在睾丸实质之外。

图7. 少数腺瘤样瘤中会有坏死及梗死,从而使得诊断更加困难。本例左侧为腺瘤样瘤,右侧为坏死;高倍观察仍可见腺瘤样瘤的典型表现,同时坏死区可见中性粒细胞浸润及细胞碎屑。
E.诊断注意事项
腺瘤样瘤是睾丸旁肿瘤中最常见者,但其形态学的异质性可能会造成诊断困难。了解其发病部位、形态学谱系、免疫组化间皮标记阳性,可做出相应诊断,并将其和其他形态学类似的诸多肿瘤鉴别开来。
F.预后
腺瘤样瘤为良性病变。尽管有时可与睾丸旁组织混杂在一起,但病变一般境界清楚,且临床无恶性间皮瘤时的复发行为。
点击下载英文文献
参考文献
Arias-StellaJA,WilliamsonSR.UpdatesinBenignLesionsoftheGenitourinaryTract[J].Surgicalpathologyclinics,2015,8(4):755-787.
DOI:10.1016/j.path.2015.09.001




















共0条评论