整理作者:强子
结肠炎活检诊断要点(上)
结肠炎活检诊断要点(下)
三.肠道炎性病变
按照前述诊断流程,参考图1,本文将肠道炎症性病变分为四组进行分别阐述。
1.淋巴细胞/浆细胞为主的炎症(伴或不伴中性粒细胞)
根据隐窝结构有无异常,可将该组病变分为两类。
A.淋巴浆细胞为主的炎症、不伴隐窝结构异常
这种情况主要见于早期或缓解期的炎症性肠病、多种药物所致结肠炎、憩室病变、某些感染性肠炎及显微镜下肠炎(如淋巴细胞性肠炎或胶原性肠炎)。药物所致结肠炎、尤其非甾体类抗炎药所致者,需结合临床病史。憩室病变活检标本可与炎症性肠病非常类似,病变部位及分布有助于二者鉴别。憩室性病变所致结肠炎正常情况下局限于憩室累及的肠段,而直肠一般并不受累;而炎症性肠病在病变中的某个时段总会累及直肠;此外Crohn病一般可累及胃肠道其他部位,并常伴肛门及肛周病变。
临床及内镜下表现结合显微镜下表现,可鉴别显微镜下肠炎与炎症性肠病。显微镜下肠炎患者一般为水样便(非血性),内镜下黏膜表现正常或仅轻度异常(如红斑状);而炎症性肠病患者一般为反复发作的血便,内镜下异常程度更加明显,如质脆、溃疡等。显微镜下肠炎患者有少部分会局灶出现轻度慢性炎症的特点,如基底部浆细胞增多、隐窝结构改变、基底部出现淋巴细胞簇、Paneth细胞化生,某些病例中还会出现隐窝炎及隐窝脓肿,但一般为轻微、局灶性改变。不过,与炎症性肠病相比,此时的淋巴浆细胞浸润主要局限于黏膜上半部分。
某些感染(如志贺菌、梅毒螺旋体、衣原体感染等)也可出现慢性炎症的特征,如基底部淋巴浆细胞增多、基底部出现淋巴细胞簇、隐窝结构轻度紊乱甚至肉芽肿。
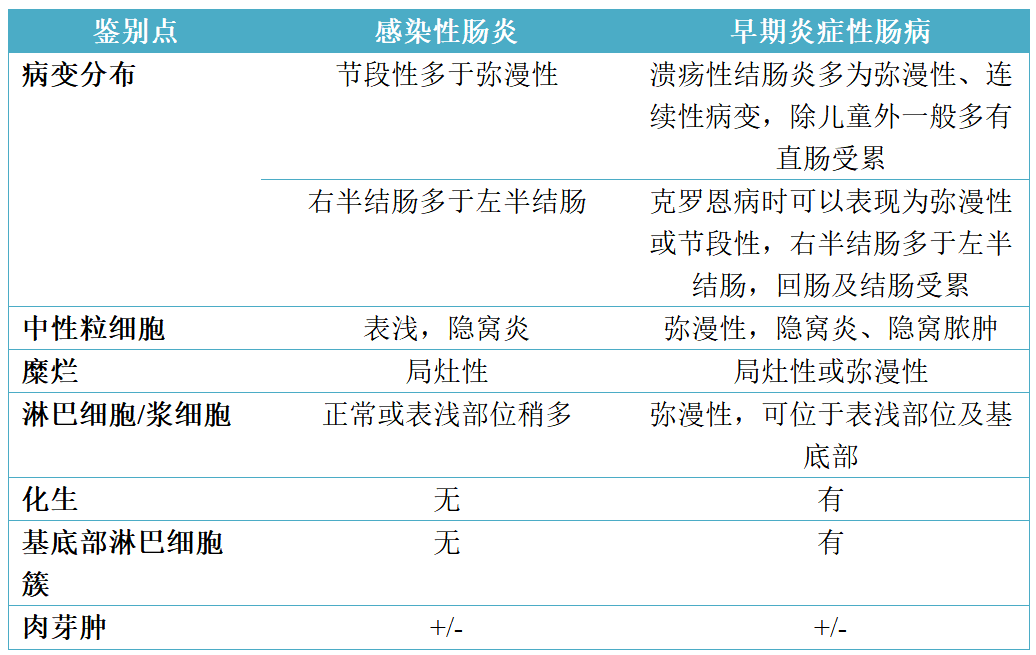
表2. 感染性肠炎与早期炎症性肠病鉴别诊断要点
B. 淋巴浆细胞为主的炎症、伴隐窝结构异常
这类炎症性病变最常见为炎症性肠病、憩室性病变相关肠炎(有时称之为节段性肠炎)、慢性缺血、慢性放射性肠炎、黏膜脱垂、药物反应、改道性结肠炎(diversion colitis)以及某些感染。
活检中遇到慢性炎症且隐窝结构异常的标本时,需注意鉴别黏膜固有层有无纤维化或玻璃样变物质。如果存在这一改变,则多见于缺血、放射性损伤、黏膜脱垂。慢性缺血几乎不会影响直肠,且其特点为隐窝呈凋萎状(withering),相比放射性损伤和黏膜脱垂来说黏膜慢性炎症更重。血管内存在血栓提示缺血性病变。放疗相关损伤患者一般有盆腔放疗史,如前列腺癌、宫颈癌;最常受累部位为直肠。除慢性炎症及黏膜固有层玻璃样变外,活检标本中还常见血管扩张、增生,间质及上皮的“非典型”。黏膜脱垂则一般表现为直肠的息肉或肿物,隐窝呈凋萎状,上皮呈增生性改变,黏膜固有层呈纤维肌性增生。
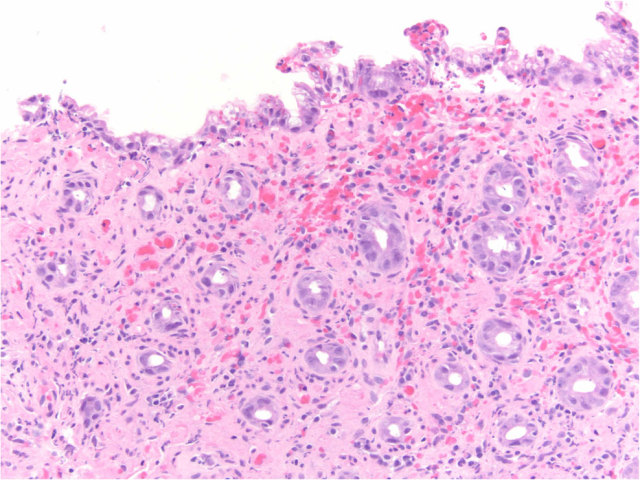
图5. 缺血性肠炎。活检标本中黏膜固有层可见显著玻璃样变伴出血,且隐窝呈凋萎状;表面上皮可见再生性改变。
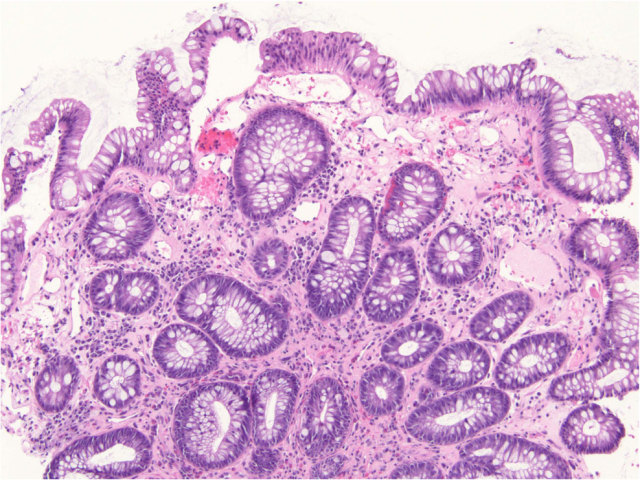
图6. 放射性肠炎。患者有前列腺癌病史,直肠活检见隐窝结构紊乱,黏膜固有层玻璃样变。此外还可见血管扩张、黏膜固有层内淋巴细胞、浆细胞及嗜酸性粒细胞浸润。

图7. 黏膜脱垂。直肠活检见表面糜烂、隐窝结构紊乱,黏膜固有层被纤维肌性成分取代,上皮伴再生性改变。
黏膜慢性炎症且隐窝结构异常而固有层无纤维化或玻璃样变的病变主要有溃疡性结肠炎、Crohn病、憩室性病变相关肠炎、改道性结肠炎。憩室性病变相关肠炎受累处活检标本组织学表现可与溃疡性结肠炎相似。如前所述,直肠不会受累则倾向于憩室性病变相关肠炎。药物所致损伤方面则需结合患者用药史、症状出现的时间及用药之间的时间关系等,必要时应对可疑药物停药,观察症状及体征是否缓解。部分感染如志贺菌、沙门氏菌、耶尔森菌等也可导致慢性炎症性组织学改变从而类似炎症性肠病,此时诊断主要依赖于病原学检查。

表3. 部分慢性感染性病变鉴别要点
由于Crohn病的典型特征一般出现在较深部位,且活检标本中溃疡性结肠炎与Crohn病很难鉴别。未经治疗的患者中,倾向于诊断为Crohn病的特征有:与隐窝破裂无关的肉芽肿,小肠受累,上消化道受累,直肠未受累,出现瘘管,出现肛周病变。
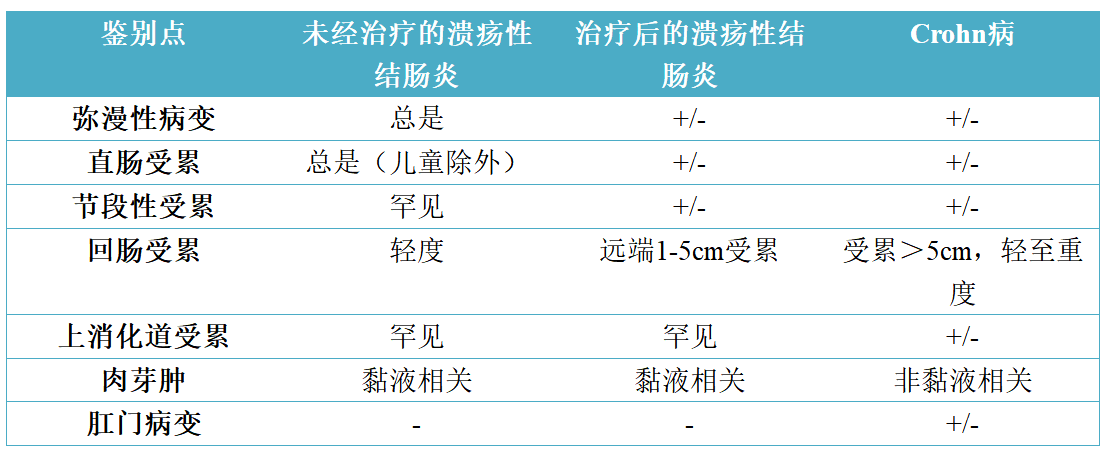
表4. 溃疡性结肠炎与Crohn病部分鉴别要点
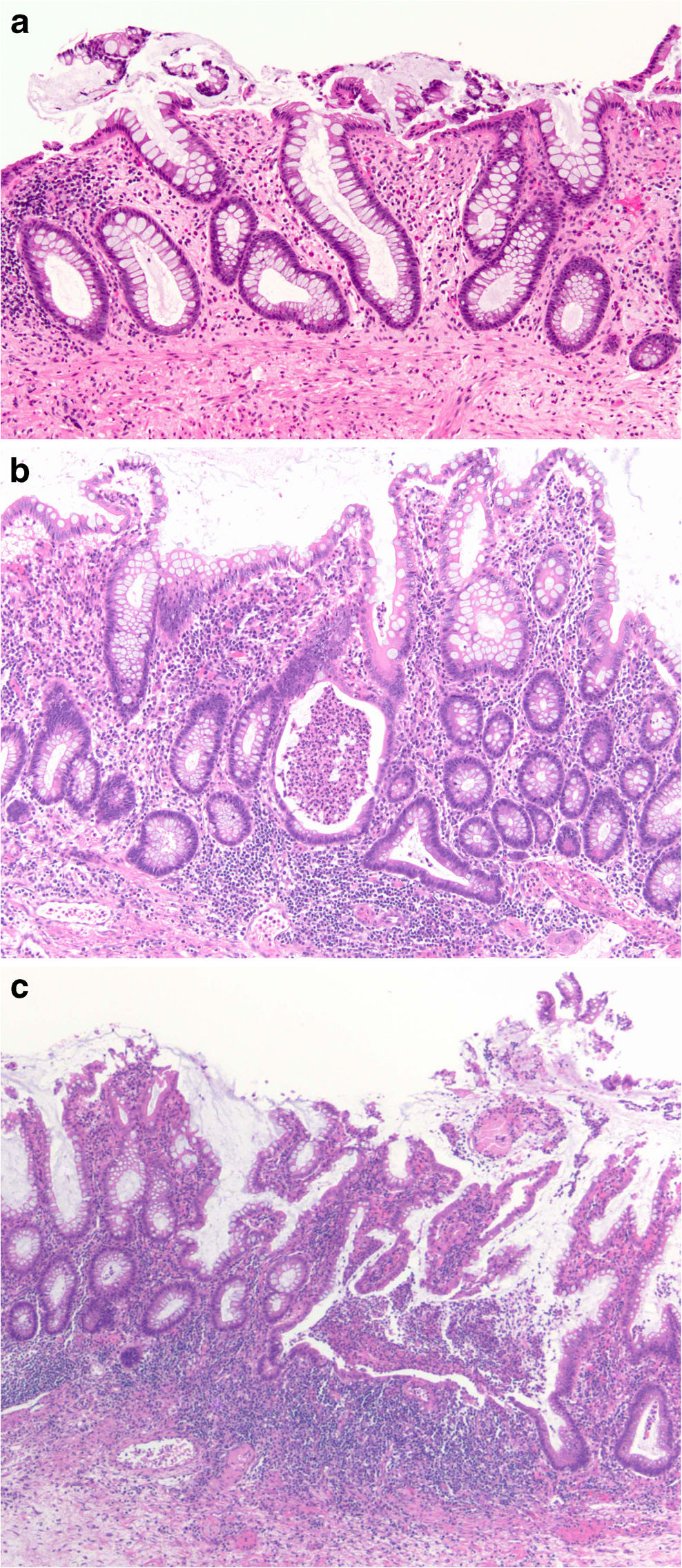
图8. a:慢性非活动性溃疡性结肠炎。活检标本见隐窝结构紊乱,提示既往有损伤及再生;未见活动性病变证据;b:轻至中度慢性活动性溃疡性结肠炎。黏膜固有层内可见淋巴细胞浆细胞浸润,基底部可见淋巴细胞簇,隐窝结构紊乱并有隐窝脓肿。c:重度慢性活动性结肠炎,可见溃疡灶,上皮呈再生性改变。
2.中性粒细胞为主的炎症
A.中性粒细胞为主的肠炎伴缺血性/出血性表现
这种损伤最常见原因有缺血、某些感染、急性放射性损伤、某些药物反应、炎症性肠病(尤其重度溃疡性结肠炎)的某个时段。缺血性病变急性期活检表现为水肿、黏膜固有层出血、充血、玻璃样变、黏膜表浅部位的坏死,较深处隐窝稀疏,即呈凋萎表现(参考图5)。某些病原体也与急性出血性肠炎有关,如大肠杆菌、艰难梭菌,但相比前述情况而言,感染性病变所致者多累及右半结肠,水肿及出血明显,中性粒细胞更多见,且隐窝凋萎并不明显。
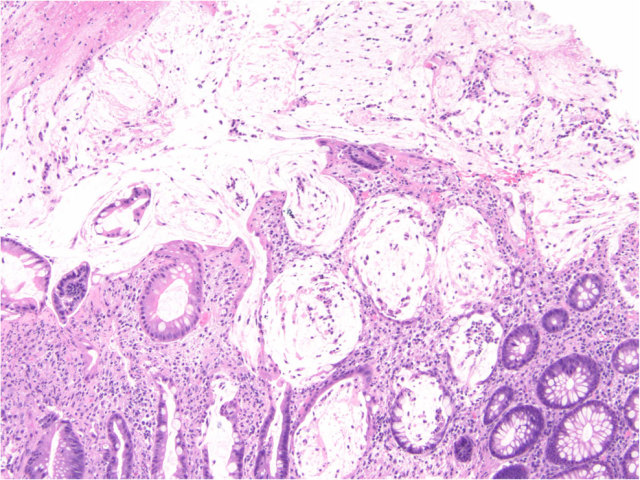
图9. 艰难梭菌所致肠炎。活检见大量中性粒细胞所致隐窝脓肿,上皮呈再生性改变,纤维素及炎细胞形成假膜。
放射性损伤的表现与放疗时间有关,内镜下特征性表现为血管扩张或充血,组织学特征为黏膜固有层及黏膜下血管扩张,因炎症细胞浸润而导致黏膜固有层变厚,上皮或间质细胞呈“非典型”改变(参考图6)。部分病例中黏膜固有层纤维化/玻璃样变,可类似胶原性肠炎。
B.中性粒细胞为主的肠炎,无出血性表现
这种损伤最常见原因为感染,其次为某些药物或炎症性肠病早期。感染性所致者一般具有自限性,因此大多不必进行内镜检查并活检。组织学特点为黏膜固有层和隐窝处以中性粒细胞为主的炎症,黏膜上半部分更加显著。某些病原体如沙门氏菌、志贺菌、耶尔森菌的感染持续时,也可出现慢性炎症的特点,如基底部浆细胞浸润、隐窝结构改变。
3.嗜酸性粒细胞为主的炎症
嗜酸性粒细胞是结肠炎症细胞的“正常成分”,其数量会因不同解剖部位、人群地域的不同而有所差异,比如南美赤道处人群黏膜固有层内嗜酸性粒细胞数量相对较多。目前尚无广泛接受的循证学标准来定义结肠嗜酸性粒细胞数量增多。一般认为黏膜固有层内嗜酸性粒细胞呈片状或较大簇状,且/或伴有上皮的退行性改变时,则提示可能是真正的嗜酸性炎性病变。需要鉴别的病变主要有变态反应性肠炎、嗜酸细胞性胃肠炎、血管炎、寄生虫感染、药物所致、肥大细胞病变等。
变态反应性肠炎主要发生于婴幼儿,一般累及直肠;嗜酸细胞性胃肠炎则主要发生于儿童及年轻成人,且在肠道主要以小肠病变为主,大肠罕见。组织学上肠壁增厚、水肿,肠壁及浆膜下嗜酸性粒细胞浸润。寄生虫感染时嗜酸性细胞瘤一般呈片状或在黏膜层形成脓肿,也可见肉芽肿,且有肉芽肿时多伴有退变的虫体或虫卵。
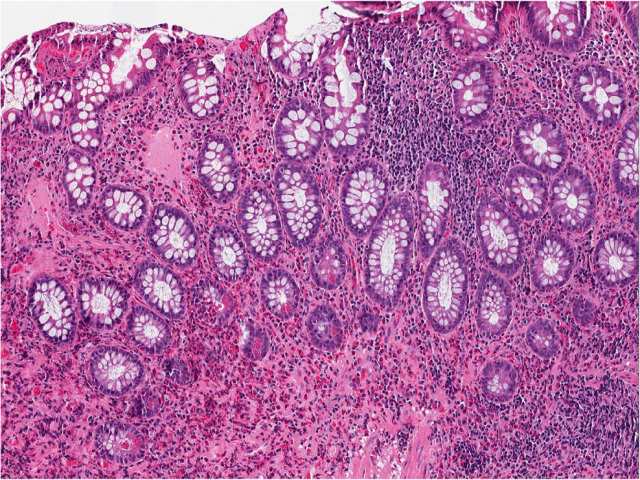
图10. 嗜酸细胞性结肠炎的损伤模式。乙状结肠活检,可见黏膜固有层内嗜酸性粒细胞呈片状浸润,同时上皮伴有嗜酸细胞性隐窝炎及隐窝脓肿。
肥大细胞病变如系统性肥大细胞增多症可表现为黏膜固有层内大量嗜酸性粒细胞浸润,隐窝结构一般完好。除嗜酸性粒细胞外,浸润的炎症细胞中还有一种卵圆形或梭形的细胞,免疫组化CD117或类胰蛋白酶阳性。系统性肥大细胞增多症的诊断参照世界卫生组织标准。
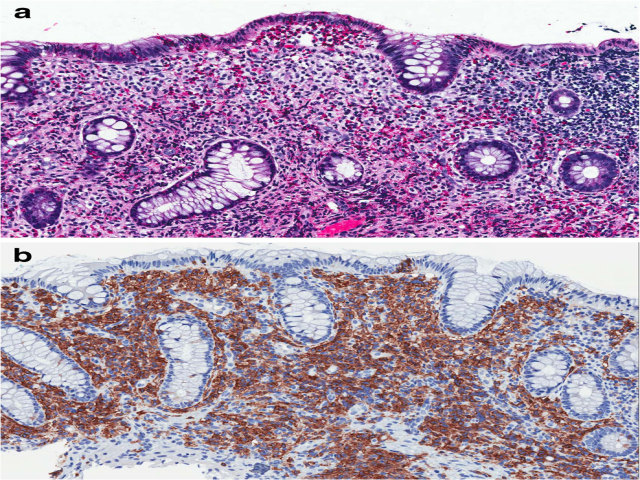
图11. 系统性肥大细胞增生症累及结肠。a:结肠活检,可见隐窝结构正常,黏膜固有层内有大量嗜酸性细胞、及卵圆形至梭形的细胞成分。b:免疫组化CD117弥漫阳性,符合肥大细胞。
4.炎细胞较少的炎症
很多炎症性病变的缓解期黏膜固有层内炎症细胞数量仅轻度增加,甚至正常。这种情况下的上皮可表现为退行性变或再生性改变。某些炎症性病变即使在病情最严重时,炎症细胞数量也不多,比如所谓“凋亡性肠炎(apoptotic colopathy)”、某些药物反应、感染及某些系统性疾病(如淀粉样变性)。某些化疗药及免疫抑制剂、移植物抗宿主反应、移植排斥、某些感染(如巨细胞病毒感染、HIV感染)、放疗损伤等均可导致显著凋亡。
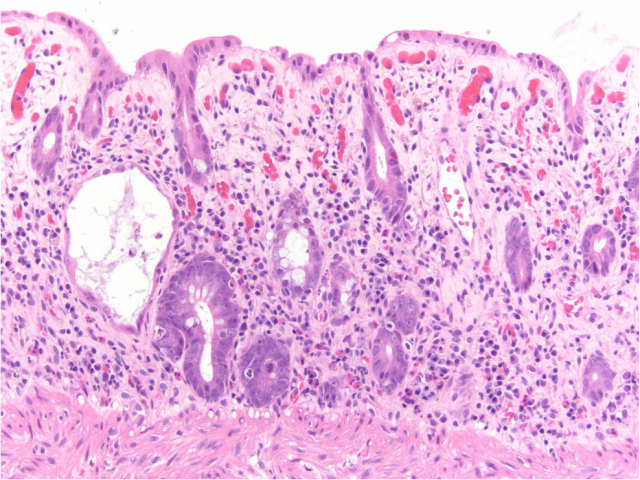
图12. 免疫抑制剂麦考酚酸酯所致结肠炎。结肠黏膜隐窝结构轻度紊乱,黏膜固有层显著水肿,隐窝上皮凋亡增加,黏膜固有层内嗜酸性粒细胞轻度增加。隐窝上皮呈萎缩表现。
结肠炎活检诊断要点(上)
结肠炎活检诊断要点(下)
点击下载英文文献
参考文献
Patil DT, Odze RD.Biopsy diagnosis of colitis: an algorithmic approach[J].Virchows Archiv,2017.
DOI:10.1007/s00428-017-2274-0
























共0条评论