作者:易红梅(上海瑞金医院病理科)
来源:衡道病理
弥漫性大B细胞淋巴瘤(Diffuse large B-cell lymphoma ,DLBCL)是一类由中等大至大B淋巴样细胞构成的肿瘤,肿瘤细胞的核相当于或超过正常巨噬细胞的胞核,或大于正常淋巴细胞胞核的2倍,呈弥漫性生长模式。DLBCL是非霍奇金淋巴瘤(Non-Hodgkin Lymphoma, NHL)中最常见的类型,在细胞起源、形态学、免疫组织化学表型、分子遗传学、累及部位、化疗反应及生存率等方面都表现出明显的异质性。
1、DLBCL分类:
造血与淋巴组织肿瘤2017年版(第4版修订版)WHO新分类按组织形态及部位将大B细胞淋巴瘤分为四类:
①DLBCL,非特殊类型(DLBCL, NOS): 形态学上包括中心母细胞变型、免疫母细胞变型、间变变型以及其它少见的变型(如梭形细胞变型、印戒细胞样变型);
②其他大B细胞淋巴瘤: 包括富于T细胞/组织细胞的DLBCL、原发中枢神经系统DLBCL、原发皮肤DLBCL(腿型)、EBV阳性的DLBCL, NOS、慢性炎症相关的大B细胞淋巴瘤、淋巴瘤样肉芽肿、伴有IRF4重排的大B细胞淋巴瘤、原发纵隔(胸腺)大B细胞淋巴瘤、血管内大B细胞淋巴瘤、ALK阳性大B细胞淋巴瘤、浆母细胞性淋巴瘤、HHV8阳性DLBCL、原发性渗出性淋巴瘤;
③高级别B细胞淋巴瘤:根据有无MYC、BCL2和/或BCL6的重排分为高级别B细胞淋巴瘤伴MYC、BCL2和/或BCL6重排、高级别B细胞淋巴瘤,非特殊类型;
④介于DLBCL和经典霍奇金淋巴瘤之间不能分类的B细胞淋巴瘤。
与2008版WHO造血淋巴组织肿瘤相比较,修订版中新增了伴有IRF4重排的大B细胞淋巴瘤,将“老年性EBV阳性的DLBCL”更名为“EBV阳性的DLBCL,非特殊类型”,废除了“特征介于弥漫性大B细胞淋巴瘤和Burkitt淋巴瘤之间不能分类的B细胞淋巴瘤”,将该类淋巴瘤命名为“高级别B细胞瘤伴MYC、BCL2 和/或BCL6 重排”或“高级别B细胞瘤,非特殊类型”。
2、流行病学:
DLBCL是NHL中发病率最高的类型,在西方国家占成人 NHL 的 25%~35%,发展中国家更高。DLBCL主要发生于年龄偏大的成人,中位年龄 60~70 岁,但也可见于儿童和青少年,男性略高于女性。大约40%的 DLBCL 原发结外,可见于结外任何部位,其中以胃肠道最常见,其他结外部位包括骨、睾丸、脾、咽淋巴环、唾液腺、甲状腺、肝、肾和肾上腺。
3、临床特点:
大多数 DLBCL 患者表现为一个或多个淋巴结迅速肿大,结外部位通常为出现迅速增大的肿块。大约50%的患者处于临床分期Ⅰ-Ⅱ期。大部分患者没有明显的临床症状,约 1/3的患者有B症状(发热、盗汗、体重减轻),且症状的出现多与肿瘤累及的部位有关。
4、组织形态学特点:
由于DLBCL根据分类不同而呈现出不同的形态学表现,本文仅就疑难病例讨论中涉及的DLBCL, NOS中的间变变型做一个概述。
间变变型属于DLBCL普通形态学变异之一,这种变异型的特点是肿瘤呈窦性和/或黏附性生长模式,形似未分化癌,肿瘤细胞由具有奇异核的大细胞构成,可见多核的奇异肿瘤细胞,在部分病例中,还可见到霍奇金和/或R-S细胞,及类似于间变性大细胞淋巴瘤的肿瘤细胞,如图1-图4所示。
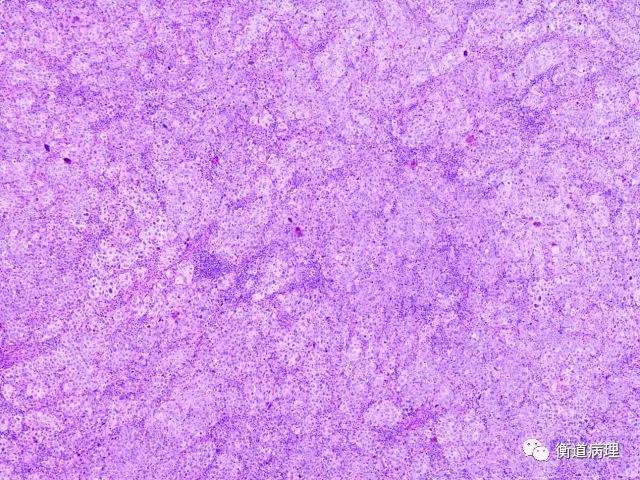
图1 淋巴结结构破坏,可见肿瘤细胞黏附呈大小不等的巢状结构(5×10)
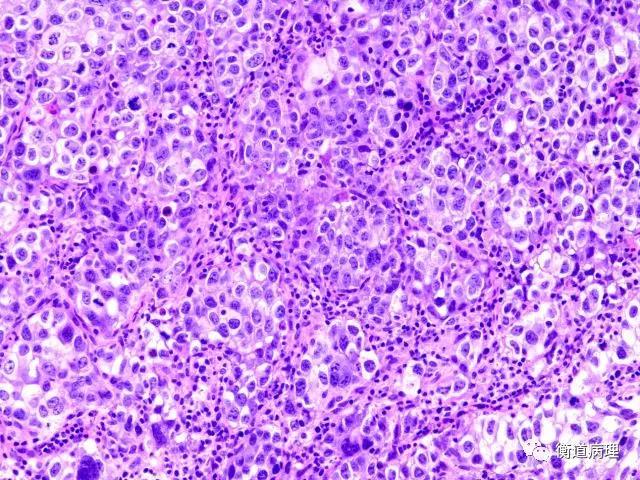
图2肿瘤细胞黏附呈巢状,巢周围见纤细的纤维包绕(20×10)
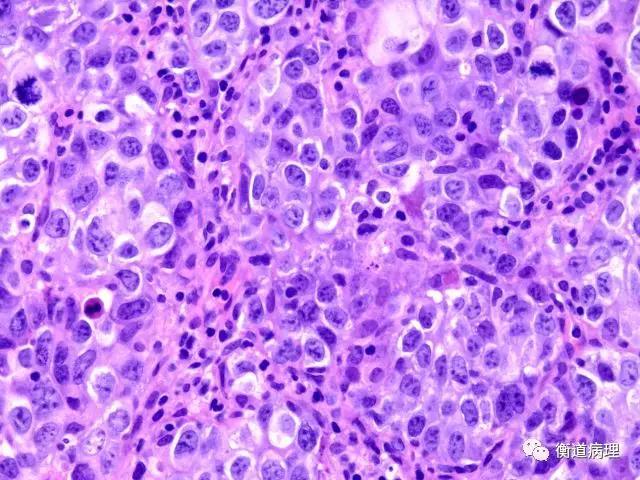
图3瘤细胞体积大,胞浆丰富,透亮或嗜碱性,核膜清楚,染色质粗,核分裂象易见(40×10)
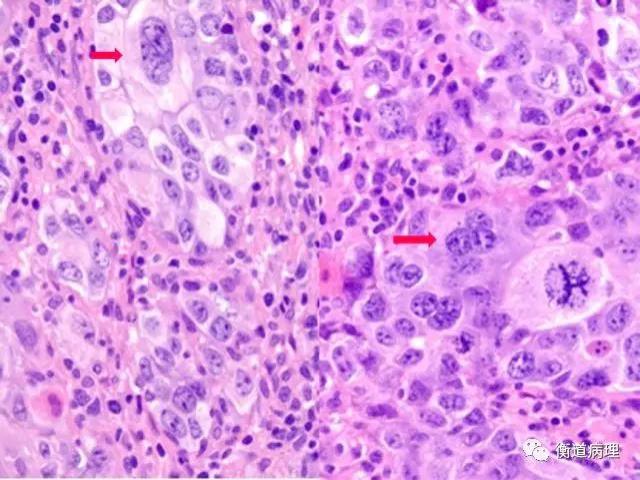
图4 单核及多核奇异肿瘤细胞(40×10)
4、免疫表型特点:
DLBCL表达全B细胞标记物,如CD19、CD20、CD22、CD79a和PAX5,间变变型的DLBCL也不例外,但也可以丢失其中一种或多种抗原。10~20%的DLBCL表达CD30 ,尤其见于间变变型的病例。5-10%的DLBCL表达CD5,这些CD5阳性的DLBCL病例通常是原发型的DLBCL,很少来源于CLL/SLL转化;CD5阳性的DLBCL不表达CyclinD1和/或SOX11,可用来与套细胞淋巴瘤母细胞变型鉴别,罕见个别DLBCL病例表达CyclinD1和/或SOX11,但缺乏CCND1的易位,且表达模式不同于套细胞淋巴瘤的弥漫和强表达。Ki-67的增殖指数高,通常大于40%,部分病例甚至高于90%。20-60%的病例表达野生型的p53,不存在p53基因的突变。值得注意的是少数DLBCL,尤其间变变型DLBCL,可表达上皮细胞标记物,如AE1/AE3、EMA,在日常诊断工作中需拓宽思路,做充分的免疫组化标记来帮助诊断和鉴别诊断,谨防陷阱。
DLBCL, NOS细胞起源的判断:通过联合使用CD10、BCL6、IRF4/MUM1抗体,从免疫表型上将DLBCL, NOS分为生发中心B细胞型(GCB)和非生发中心B细胞型(non-GCB)两个亚型。CD10阳性细胞数大于30%的病例以及CD10阴性、BCL6阳性、IRF4/MUM1阴性的病例都属于生发中心B细胞型,剩下的其它情况都判断为非生发中心B细胞型。然而,这种免疫表型分类与根据基因表达分类的DLBCL, NOS并不完全吻合,随着分子病理的推进,根据基因表达谱来进行DLBCL, NOS的细胞来源判断有望在临床病理诊断工作中实现。
造血与淋巴组织肿瘤2017版WHO中提出双表达 BCL2和MYC蛋白的DLBCL,其预后比没有双表达的DLBCL差。新分类中推荐BCL2和MYC判读阳性的阈值为:BCL2≥50%的肿瘤细胞阳性,MYC ≥ 40%的肿瘤细胞阳性。新版分类中同时还指出诊断DLBCL, NOS时,需除外伴有MYC和BCL2重排的双打击高级别B细胞淋巴瘤和伴有MYC、BCL2和BCL6重排的三打击高级别B细胞淋巴瘤。双表达 BCL2和MYC蛋白的DLBCL不一定有BCL2和MYC基因的重排,而非双表达的DLBCL也有个别的病例可以出现BCL2和MYC基因的重排,因此不能根据BCL2和MYC蛋白情况来准确推测是否有BCL2和MYC基因重排,理论上形态学及免疫组化支持DLBCL诊断时应常规进行MYC、BCL2和 BCL6 的FISH检测以除外双重或三重打击高级别B细胞淋巴瘤。文献报道在新分类出台之前曾经诊断的DLBCL中,有4-8%是双打击高级别B细胞淋巴瘤。双表达 BCL2和MYC蛋白的DLBCL在非生发中心B细胞亚型中多见,而伴有MYC和BCL2重排的高级别B细胞淋巴瘤多见于生发中心B细胞亚型。伴有MYC、BCL2和/或BCL6重排的高级别B细胞淋巴瘤治疗和预后不同于DLBCL, NOS,临床需采用更强的化疗方案,且预后差,因此,从DLBCL, NOS中区分出伴有MYC、BCL2和/或BCL6重排的高级别B细胞淋巴瘤具有临床意义。
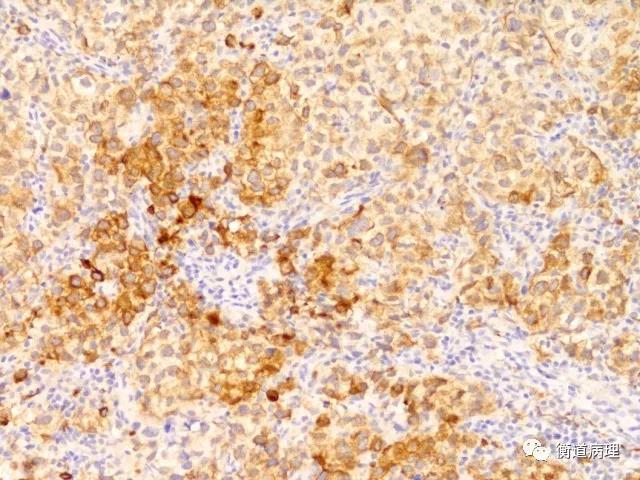
图5 间变亚型肿瘤细胞弥漫表达AE1/AE3(20×10)
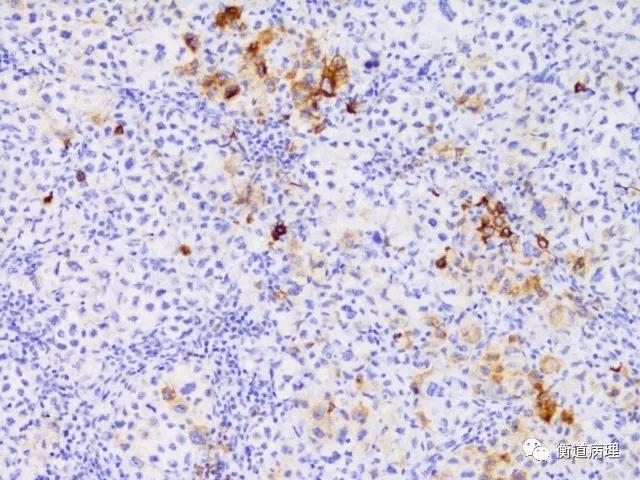
图6 肿瘤细胞局灶表达上皮膜抗原EMA(20×10)
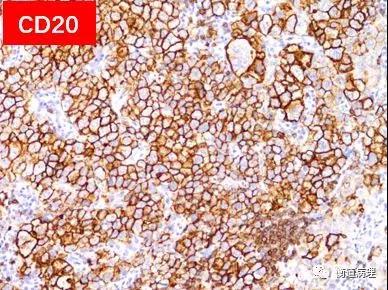
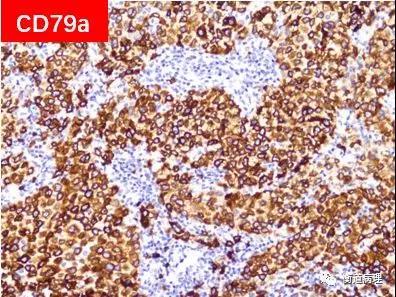
图7 肿瘤细胞弥漫强表达CD20及CD79a(20×10)
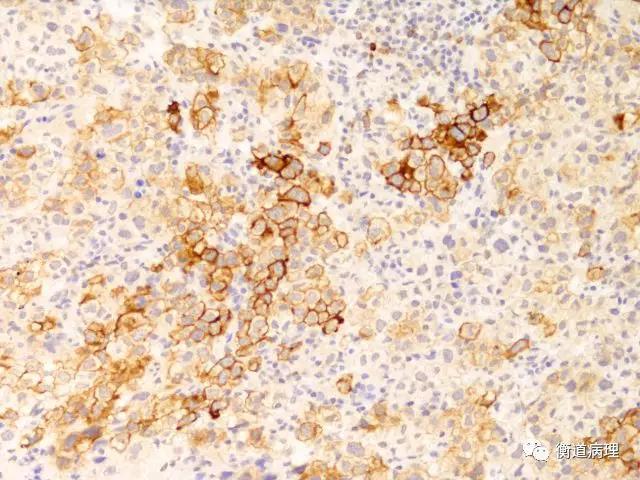
图8 肿瘤细胞表达CD30(20×10)
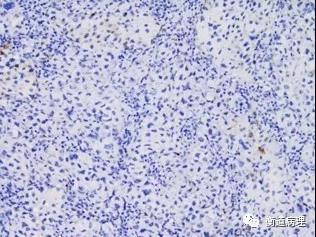
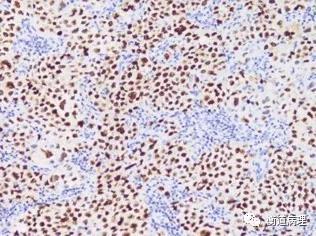
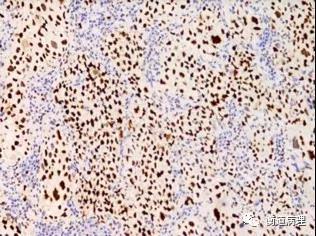
图9从左至右依次为肿瘤细胞CD10,BCL6和IRF4/MUM1表达情况,提示该例为非生发中心B细胞亚型(20×10)
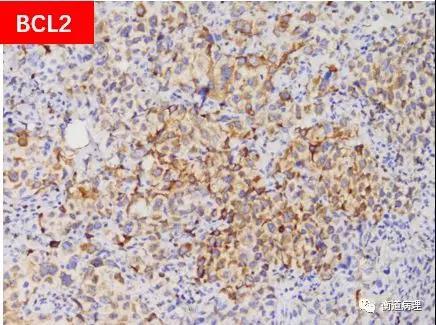
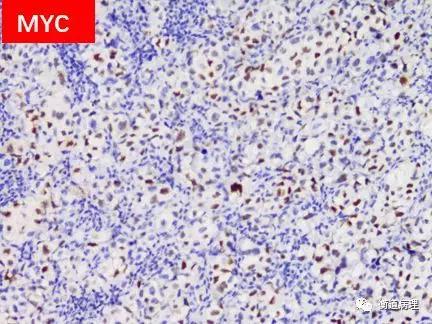
图10肿瘤细胞表达BCL2(>70%的瘤细胞阳性)和MYC(>70%的瘤细胞阳性),符合双表达BCL2 和MYC 蛋白DLBCL (20×10)
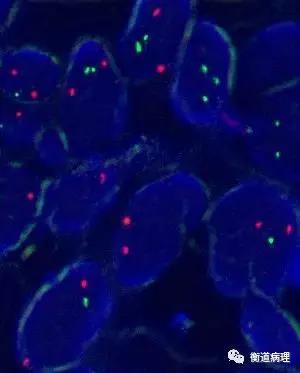
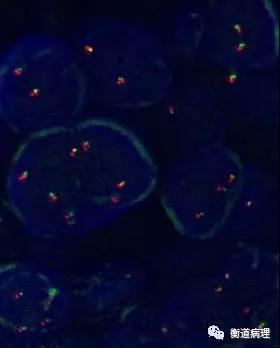
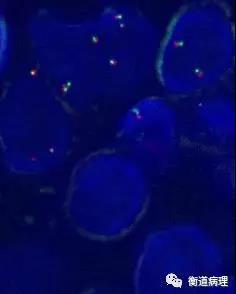
图11 FISH检测:从左至右依次为MYC、BCL2和BCL6基因重排结果,该病例未见重排
5、鉴别诊断:
间变变型的DLBCL由于肿瘤细胞呈窦性或黏附呈巢状生长,瘤细胞体积大,胞浆丰富且可透亮或粉染,需要与间变性大细胞淋巴瘤、低分化癌、恶性黑色素瘤等进行鉴别。
① 间变性大细胞淋巴瘤以儿童、年轻人及老年人多见,常伴有B症状,尤其是高热。主要累及淋巴结,也可累及结外,如皮肤、软组织、肝脏、肺及脾脏,临床分期高(Ⅲ-Ⅳ期)。组织学特点肿瘤细胞可呈窦性或弥漫实性生长,瘤细胞可具有黏附性;具有诊断性的“特征性”细胞(hallmark cells):瘤细胞胞膜清楚,胞质丰富、淡染、嗜酸或嗜碱,核旁可见一嗜酸性粉染区(相当于高尔基复合体),核卵圆形、分叶状、肾形或胚胎样,一个或多个明显的核仁,分裂象易见;免疫表型瘤细胞恒定表达CD30,大部分病例表达T淋巴细胞标记物,部分病例可失表达全T抗原成裸细胞型,但TCR基因重排阳性。大部分病例表达细胞毒相关抗原(TIA-1、GranzymeB、Perforin);部分病例表达EMA,约1/3的病例可表达CK。
② 低分化癌肿瘤细胞异型明显,细胞之间具有黏附性,一般呈巢分布,少数亦弥漫分布,表达一个或多个上皮的标记物,不表达CD20、CD79a等B淋巴细胞标记,可以与之鉴别。
③ 恶性黑色素瘤发生于皮肤、食管及肛管等处,淋巴结内恶性黑色素瘤为转移性,患者一般存在黑色素瘤病史。恶性黑色素瘤肿瘤细胞形态多样,可呈圆形、椭圆形、梭形、上皮样、泡沫细胞样、印戒细胞样,细胞可大、可小,胞质内色素可多可少,表达S100、MelanA、HMB45、CD117。
6、治疗及预后:
DLBCL是一种高侵袭性肿瘤,一般用多因素化疗可缓解,以 CHOP 化疗方案为主,而R-CHOP 化疗方案的使用(在CHOP方案中加入抗 CD20 的单克隆抗体-美罗华),使生存率有了显著性提高。
参考文献:
[1] Armitage JO, Weisenburger DD. New approach to classifying non-Hodgkin's lymphomas: clinical features of the major histologic subtypes. Non-Hodgkin's Lymphoma Classification Project. J Clin Oncol. 1998;16(8):2780-95.
[2] Rosenwald A, Wright G, Chan WC, et al, The use of molecular profiling to predict survival after chemotherapy for diffuse large-B-cell lymphoma. N Engl J Med. 2002 ;346(25):1937-47.
[3] Ott G, Ziepert M, Klapper W, et al, Immunoblastic morphology but not the immunohistochemical GCB/nonGCB classifier predicts outcome in diffuse large B-cell lymphoma in the RICOVER-60 trial of the DSHNHL. Blood. 2010 Dec 2;116(23):4916-25.
[4] Haralambieva E, Pulford KA, Lamant L, et al, Anaplastic large-cell lymphomas of B-cell phenotype are anaplastic lymphoma kinase (ALK) negative and belong to the spectrum of diffuse large B-cell lymphomas, Br J Haematol. 2000;109(3):584-91.
[5] Slack GW, Steidl C, Sehn LH,et al, CD30 expression in de novo diffuse large B-cell lymphoma: a population-based study from British Columbia. Br J Haematol. 2014 ;167(5):608-17.
[6] Yamaguchi M, Seto M, Okamoto M, et al, De novo CD5+ diffuse large B-cell lymphoma: a clinicopathologic study of 109 patients. Blood. 2002;99(3):815-21.
[7] Vela-Chávez T, Adam P, Kremer M,et al, Cyclin D1 positive diffuse large B-cell lymphoma is a post-germinal center-type lymphoma without alterations in the CCND1 gene locus. Leuk Lymphoma. 2011;52(3):458-66.
[8] Li S, Desai P, Lin P, et al, MYC/BCL6 double-hit lymphoma (DHL): a tumour associated with an aggressive clinical course and poor prognosis. Histopathology. 2016;68(7):1090-8.






























共0条评论