现代医学观点认为淋巴瘤的正确诊断应该建立在综合性原则基础之上才能做出更为符合实际的正确诊断,即综合分析,它包括形态学特点、免疫表型、临床表现和遗传学特征等在内的信息。其中形态学是淋巴瘤诊断的基础,其他任何技术信息用于淋巴瘤的诊断都不应离开形态学,否则会存在较大的误诊风险。病理医师每天都可能面临淋巴瘤的诊断,然而,书籍和文献中却查找不到明确的淋巴瘤诊断标准,那么病理医师依据什么做出诊断呢,诊断淋巴瘤的形态学标准是什么呢,这些年来笔者一直在思考这些问题,于2009年6月基本成形并制做PPT进行讲课。笔者现将对淋巴瘤形态学诊断标准的思考、认识和体会进行了文字总结,介绍如下供读者思考。
标准一:正常组织结构破坏
正常组织失去了固有的结构或原有的结构称为结构破坏。淋巴瘤与其他肿瘤一样具有侵袭性和破坏性,因此,淋巴瘤会造成所在器官或组织原有结构的破坏。通过正常组织结构的破坏可以间接了解病变的性质。一般来讲,只要是恶性肿瘤,迟早或多或少都会对正常组织结构造成破坏。因此,正常组织结构破坏这一条标准是淋巴瘤诊断的基础,是前提条件,几乎是诊断淋巴瘤所具备的。如果淋巴瘤发生在淋巴结,其破坏表现为淋巴结原有的皮质、副皮质、髓质、滤泡和淋巴窭等结构或多或少的消失,严重的可以全部消失,轻者可以是部分消失。如果淋巴瘤发生在结外的其他器官,破坏表现为该器官固有的结构消失。比如发生胃肠黏膜,可以表现为黏膜腺体减少甚至消失(图1);如果发生在皮肤,可以表现为真皮胶原、皮肤附属器、表皮消失;如果发生在扁桃体,可以表现为滤泡和陷窝上皮消失。
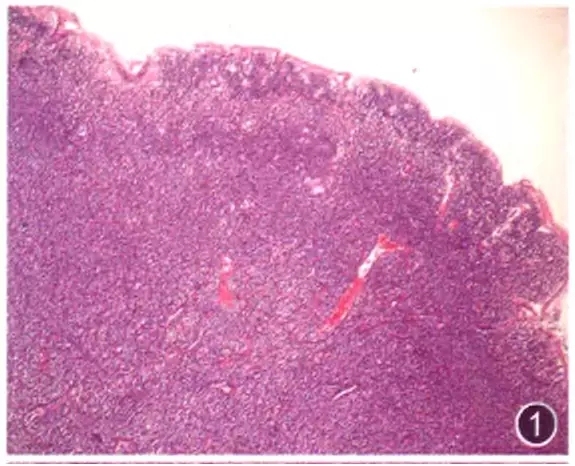
图1 Burkitt淋巴瘤,正常小肠结构破坏,小肠绒毛和固有腺体消失,仅腔面部分上皮残留;黏膜层内大量淋巴样细胞浸润 HE 中倍放大
当然,从理论上讲肿瘤是从一个细胞发展而来的,最初的时候,只有一个或几个恶性细胞,还没有形成瘤块的时候,那时可能还未对正常组织结构造成明显破坏。如果肿瘤处在这种最初阶段,在显微镜下是难以辨认出来的,因此,真正意义上的早期淋巴瘤病变是很难诊断的。只有当淋巴结肿大了,或某个部位发现了肿块才会引起注意,继而通过切除活检进行病理诊断。
必须注意的是,没有哪一条标准是包罗万象、千真万确的。标准是通过有限数量的病例归纳总结出来的,它适合大多数或绝大多数病例,但总会有少数病例除外,特别是在生物学领域。因此,有几例除外的、无明显结构破坏的淋巴瘤应该记住:(1)淋巴窦内和脉管内生长的淋巴瘤,如血管内大B细胞淋巴瘤、血管内生长的NK/T细胞淋巴瘤;(2)原位淋巴瘤,如原位滤泡性淋巴瘤和原位套细胞淋巴瘤;(3)病变很小的滤泡间区经典霍奇金淋巴瘤。
另外.正常组织结构破坏并不只是见于淋巴瘤,非肿瘤性病变也可造成结构的破坏,如炎性病变(化脓性炎、结核等)。因此,结构破坏这条标准是淋巴瘤诊断的基础与前提,但不能单独用于诊断淋巴瘤,还必须与下面的其他标准配合才能诊断淋巴瘤。
标准二:单一呈片的异型淋巴细胞
肿瘤是克隆性增殖的一群异常细胞,因此。这群细胞的长相或形态具有一致性或相似性,我们将这种现象称为单一。理论上讲,肿瘤细胞不同于正常细胞主要是在于它的基因发生了改变,因此,无论细胞多少,只要有肿瘤的基因特征,这个细胞就称为肿瘤细胞。但是,从形态上来观察.很难对某一个细胞的性质做出判断、即它是正常细胞抑或肿瘤细胞。因为大多数淋巴瘤细胞与正常淋巴细胞都具有相似特征,即使是霍奇金淋巴瘤中R-S细胞也可以在传染性单核细胞增多症中找到类似特征的细胞。这样,我们必须要依据一定的细胞数量才可能判断细胞的性质。因此,要有“呈片”的细胞才能满足淋巴瘤的诊断要求,多少细胞数算是“呈片”其实没有一个清晰的度量,可以是大片,也可以是小片,甚至可以是“呈簇”。笔者的体会是至少也要8~10个细胞才能“呈簇”,“呈片”应该比这个数量更多些。异型淋巴细胞是指不同于正常分化阶段中的各种淋巴细胞。“异型”主要表现在细胞核,因此,看细胞是否有异型主要是看细胞核,如核的大小、形态、核膜厚度、染色质粗细、核仁多少和大小、核分裂象等。异型细胞往往比相同分化阶段的正常淋巴细胞核大、核更不规则、核膜厚、染色质粗、核仁多或大、核分裂象多极等。因此,异型淋巴细胞可以是较小的细胞、中等大小的细胞、大细胞、甚至巨细胞;核可以是圆形、椭圆形、不规则形、肾形、马蹄铁形、芽瓣形、分叶形等(图2)。
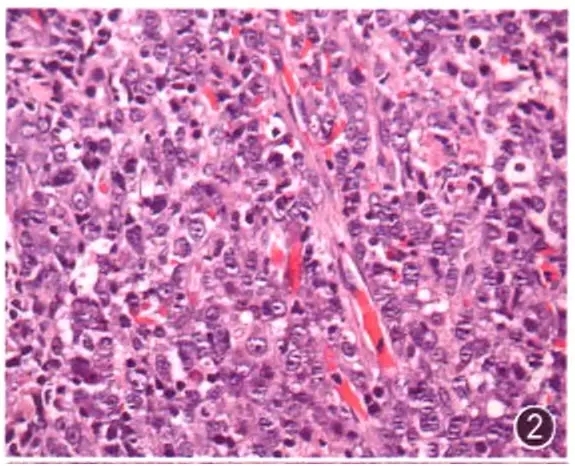
图2 间变性大细胞淋巴瘤,单一呈片的异型淋巴样细胞浸润,细胞大,胞质丰富,核圆形或椭圆形,核仁明显,散在小淋巴细胞,可见个别小血管HE 高倍放大
因此,在形态上,只有细胞单一、数量呈片并且细胞异型的淋巴细胞才能称为淋巴瘤。这是大多数非霍奇金淋巴瘤所具有的特征,也是大多数非霍奇金淋巴瘤最主要的诊断标准。将这一条诊断标准与第一条诊断标准结合起来使用,大多数非霍奇金淋巴瘤可以做出诊断。
但是,也存在少数例外的情况,如:(1)发生在淋巴结的急性T区增生。常常因病毒感染引起淋巴结副皮质区增生扩大,滤泡变小或消失,增生区以小T细胞为主,散在一些大细胞,如活化淋巴样母细胞、免疫母细胞。当大细胞特别多,形成弥漫或呈片分布的时候,达到了单一呈片的异型细胞的程度,很容易误诊为弥漫性大B细胞淋巴瘤。(2)发生在宫颈的淋巴组织瘤样增生。生育期的妇女可能会因为某种感染出现宫颈糜烂或息肉,病理活检中发现黏膜内大量淋巴样大细胞或异型细胞浸润,可达到单一呈片异型细胞的程度,也很容易误诊为弥漫性大B细胞淋巴瘤。(3)扁桃体淋巴组织瘤样增生或传染性单核细胞增多症之扁桃体炎。主要是因为EB病毒或其他病毒引起扁桃体淋巴组织剧烈增生,组织学表现为单一呈片的异型大细胞,形态上与弥漫性大B细胞淋巴瘤相似。
标准三:异型淋巴细胞浸润
肿瘤细胞与正常细胞或增生细胞之间另一不同特点表现在它们的生物学行为上。肿瘤具有无限生长的特性,出现浸润和转移。因此,当观察到异型淋巴样细胞浸润到正常组织器官时,提示它们是肿瘤细胞。病理医师在阅读切片时就应有意识的去寻找是否存在异型细胞浸润的现象(图3)。在淋巴结标本中容易观察的是稍大的血管,观察管壁有无浸润、胞膜有无浸润、淋巴结周围的脂肪组织有无浸润等。在结外应注意观察脂肪、神经、肌肉、上皮、腺体等组织有无浸润。
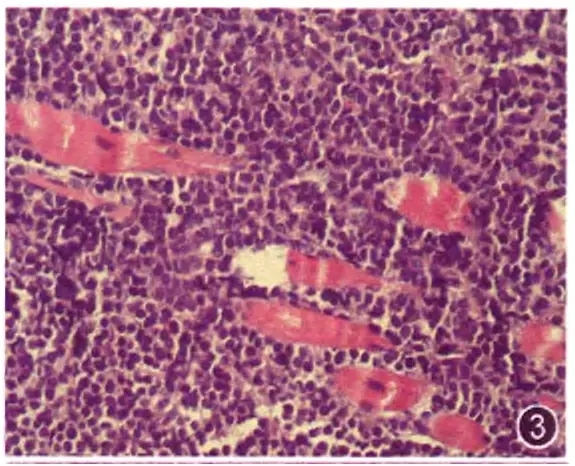
图3 B淋巴母细胞淋巴瘤,单一异型淋巴样细胞在横纹肌之间浸润 HE 高倍放大
黏膜相关组织边缘带B细胞淋巴瘤的浸润特点为:(1)存在呈片或呈簇的单核样B细胞.这些细胞常常在残留腺体周围,形成淡染区域。(2)这些细胞侵人腺体或上皮组织内(至少3个以上的中等大小核轻度不规则的淋巴样细胞),形成淋巴上皮病变(图4)。(3)单核祥B细胞侵入淋巴滤泡,取代生发中心原有的细胞,形成滤泡殖入现象。
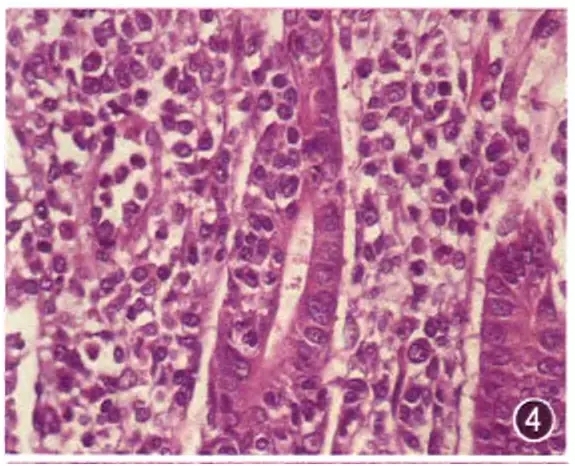
图4 胃黏膜相关淋巴组织边缘带B细胞淋巴瘤,淋巴上皮病变,胃腺体上皮内有多个中小异型细胞浸润 HE 高倍放大
脾脏淋巴瘤/白血病细胞的浸润特点:(1)白血病的脾脏浸润:瘤细胞弥漫浸润,整个脾脏切片单一一片,浅蓝色至蓝色,难以分辨脾脏的红髓和白髓。(2)淋巴瘤的脾脏浸润:容易辨认的区域在红髓而不在白髓,在红髓区观察到多灶呈小片的淋巴细胞聚集,无中央动脉。而正常脾脏红髓的淋巴细胞是散在分布的。(3)脾脏弥漫浸润,同时也有少数白髓残留,这是脾脏未分类的小B细胞淋巴瘤/白血病的特征。
需要鉴别的是炎性的淋巴细胞浸润。炎性病变时也可出现淋巴细胞浸润现象,如慢性扁桃体炎的鳞状上皮细胞内浸润,慢性胃炎、干燥综合征、米枯力兹综合征的腺体或上皮内淋巴细胞浸润。这些炎性病变的淋巴细胞浸润都是成熟的小淋巴细胞和浆细胞,细胞无明显异型性,周围病变无单核样B细胞存在。
结构破坏、单一呈片的异型淋巴细胞、异型淋巴细胞浸润这3条标准适合于大多数非霍奇金淋巴瘤的诊断。应记住,特别是在做出淋巴瘤诊断时,看看是否满足这3条标准。
标准四:炎性背景中散在异型大细胞
前面3条标准虽然具有广泛性,但并不能包括所有的淋巴瘤。对于霍奇金淋巴瘤和富于T细胞的大B细胞淋巴瘤就不适用。因此,应该提出第四条标准,即炎性背景中散在异型大细胞(图5)。这一条标准也是结构破坏的前提下才能满足于淋巴瘤的诊断。炎性背景是指病变中存在大量的反应性细胞,种类多样,包括小淋巴细胞、浆细胞、组织细胞、嗜酸性粒细胞、嗜中性粒细胞、纤维细胞等。这些细胞类型不一定都同时存在,可以是以某一种细胞为主,这些细胞分化都比较成熟,不存在“单一呈片的异型细胞”。在这种背景下,可以见到少数散在的异型大细胞。这些大细胞往往比免疫母细胞或中心母细胞都要大些,甚至是巨细胞。可以是单个核,也可以是多个核,具有中到大的核仁。这条标准适用于霍奇金淋巴瘤和富于T细胞的大B细胞淋巴瘤。
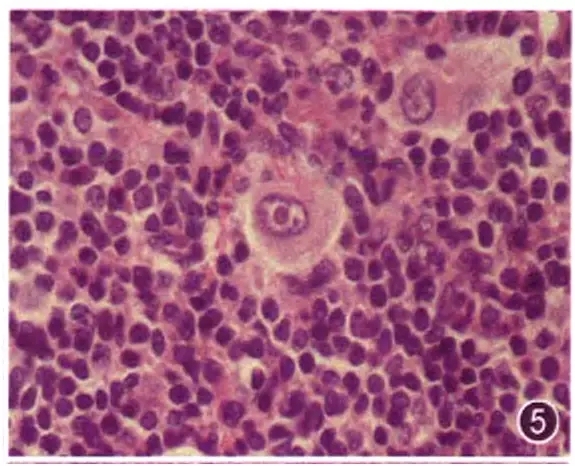
图5 经典霍奇金淋巴瘤,炎性细胞背景中有一个异型大细胞,胞质丰富,核椭圆形,核仁大而圆,呈红色 HE 高倍放大
需要鉴别的是传染性单核细胞增多症(IM)的淋巴结改变。这种病变的背景细胞也是多种多样的炎性细胞,同时也有活化的大细胞,如免疫母细胞,甚至有时还可能出现R-S样的细胞。当出现R-S样细胞的时候,单从形态学上鉴别是比较困难的,需要综合分析。(1)形态学上霍奇金淋巴瘤的背景比较“老”,有不少间质、基质或纤维化;IM病变比较“嫩”,细胞成分多、核分裂象多、细胞有分化谱。(2)临床表现:霍奇金淋巴瘤起病缓慢,病程较长,表现为无痛性包块,一般无全身症状。IM起病急,病程短,常有全身症状。(3)免疫表型:霍奇金淋巴瘤大细胞CD30强阳性,CD15阳性/阴性,CD20阴性,PAX-5弱阳性。IM CD30阳性强弱不等.部分大细胞阴性,CD15阴性,CD20阳性强弱不等,部分大细胞阴性,PAX-5阳性。(4)EBER感染情况:霍奇金淋巴瘤大细胞阳性。IM大中小细胞阳性。
标准五:淋巴滤泡样结节增多密集拥挤
淋巴滤泡增生是常见的非肿瘤性病变,而以滤泡样结节为特征的淋巴瘤也不少见,比如滤泡性淋巴瘤、套细胞淋巴瘤、边缘带B细胞淋巴瘤、结节性淋巴细胞为主霍奇金淋巴瘤。形态学上准确区分这些病变并不容易,但是,如果出现“淋巴滤泡样结节增多密集拥挤”常常提示为淋巴瘤。“增多”主要体现在淋巴结的皮质髓质都有较多淋巴滤泡;“密集”是指滤泡靠近,滤泡间区变窄;“拥挤”是指滤泡挤压变形,形成“铺路石样”改变(图6)。特别是“拥挤”提示滤泡增生超出了反应性增生范围。
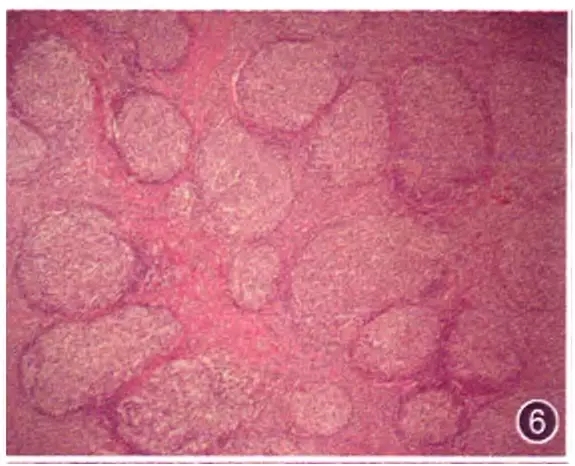
图6 滤泡性淋巴瘤I-Ⅱ级,大量滤泡状结节,密集排列,相互拥挤 HE低倍放大
拥挤深染大结节常常提示是结节性淋巴细胞为主霍奇金淋巴瘤(NLPHL)。滤泡性淋巴瘤多数是中小结节,结节内浅染。而NLPHL多数则呈拥挤而深染的大结节。这种特征只有在低倍镜下才易辨认。用高倍镜进一步去寻找小淋巴细胞背景中“爆米花”大细胞,如果找到了,形态学的诊断就可以成立了。
标准六:窦内、血管内单一异型淋巴细胞聚集
淋巴窦或脉管内可以有少数白细胞,但当出现大量淋巴样异型细胞聚集,则应视为淋巴瘤。这里细胞一般中至大,不同类型淋巴瘤其细胞形态不同:如脉管内大B细胞淋巴瘤、脉管内NK/T细胞淋巴瘤(图7)、间变性大细胞淋巴瘤。脉管内淋巴瘤常常仅局限在脉管内,脉管外见不到肿瘤:脉管内淋巴瘤常累及脑、肾、皮肤、肾上腺的脉管。
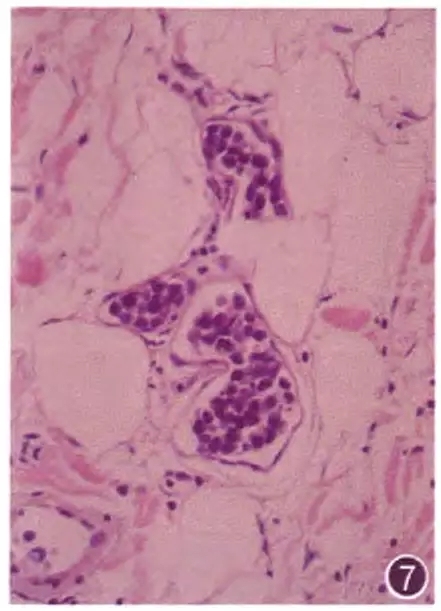
图7 皮肤脉管内NK/T细胞淋巴瘤,脉管内异型淋巴细胞聚集 HE 高倍放大
需要鉴别的是脉管内淋巴细胞潴留。这种病变主要见于慢性炎症的组织和器官,常见的有扁桃体、阑尾、淋巴结等。潴留的细胞都是小淋巴细胞,较单一,因此可能误诊为淋巴母细胞淋巴瘤。但是这些细胞无异型性、核仁和核分裂象;脉管周围常有纤维化和较多的淋巴细胞,病变可呈息肉状突起。如果做免疫组织化学染色,它们大多数为T细胞,表达CD3但不表达CD45RO,末端脱氧核苷酸转移酶(TdT)阴性,Ki-67阳性指数低。
标准七:单核样B细胞窦内膨胀性生长
黏膜相关边缘带B细胞淋巴瘤可以通过淋巴管累及到淋巴结,在淋巴结内的淋巴窦内聚集,形成一个界限清楚的有一层纤维样膜包绕的结节,根据切面方向不同可以是圆形、椭圆形或长形,其内的细胞单一、中等大小,胞质丰富淡染,核圆形或轻度不规则,偶有核分裂象(图8)。当窦壁破裂后.病灶周围有一圈反应性组织细胞包绕。见到这种“单核样B细胞窦内膨胀性生长”可视为淋巴瘤。
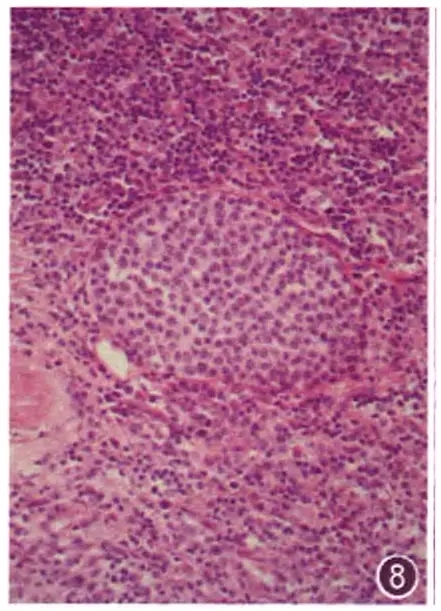
图8 黏膜相关淋巴组织边缘带B细胞淋巴瘤累及淋巴结内淋巴窦,单核样B细胞淋巴赛内聚集,淋巴窭膨胀,界限清楚,窦内聚集大量单一中等大小淋巴样细胞,胞质丰富,淡染 HE 中倍放大
需要与之鉴别的是反应性单核样B细胞团。这种现象常见于病毒感染和弓形体感染的淋巴结。此时的淋巴结内常有活跃的次级滤泡,单核样细胞团常常位于滤泡旁、小梁旁的淋巴窦内,形成一个界限不十分清楚的弧形改变,其内的细胞中至大,胞质丰富,散在嗜中性粒细胞,周围无组织细胞包绕。如果形态学难以鉴别,可做bcl-2免疫组织化学染色,结果为反应性单核样B细胞团为阴性,肿瘤性单核样B细胞为阳性。
标准八:异型透明T细胞用片和散在透明T细胞
在淋巴结结构破坏基础上,在蓝色细胞背景中出现团片状和(或)散在透明细胞,常常提示为T细胞淋巴瘤。其实从形态学上难以确定这些透明细胞是T细胞还是B细胞,但免疫表型总是证明这些细胞为T细胞。因此,人们常常直接将其说成“透明T细胞”。透明T细胞的特征是细胞中等大小,界限清楚,胞质丰富,空而透亮,细胞核多为圆形,染色质舒展,可有核仁(图9)。透明T细胞单个散在或聚集呈团片状,周围细胞的胞质不空亮,或是深染的小淋巴B细胞。由于T细胞在正常的分化过程中无透明T细胞这种细胞,因此,如果见到透明T细胞,一般将其视为肿瘤细胞。透明T细胞主要见于血管免疫母细胞T细胞淋巴瘤和非特殊型外周T细胞淋巴瘤。
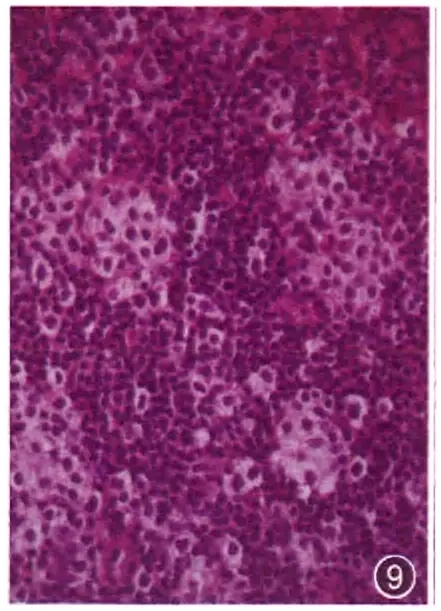
图9 血管免疫母细胞T细胞淋巴瘤,透明T细胞团和散在透明T细胞,深蓝色背景中见多灶透明细胞团和散在透明细胞,细胞中到大,胞质丰富,透明,胞膜清晰,核圆形 HE 高倍放大
与之需要鉴别的是人为所致的胞质空亮细胞。由于组织处理不理想造成组织细胞收缩,此时可以出现胞质空亮的细胞。这些细胞常常位于淋巴结的被膜下和皮质区,或组织的周边。空亮细胞常常呈片。在同一区域的所有类型细胞(如淋巴细胞、组织细胞、纤维细胞、血管内皮细胞等)的胞质全都是空亮的,细胞核浓缩深染,看不清核内的结构。
标准九:浆细胞核内小体及淀粉样物质沉积
在结构破坏的基础上,出现弥漫分布的混杂的淋巴细胞和浆细胞.并在这些细胞核内见到粉染小体(Dutcherbody,杜氏小体)或病变中见到呈片的淀粉样物质(图10),可视为淋巴瘤。这种形态特征主要见于淋巴浆细胞淋巴瘤和华氏巨球蛋白血症。
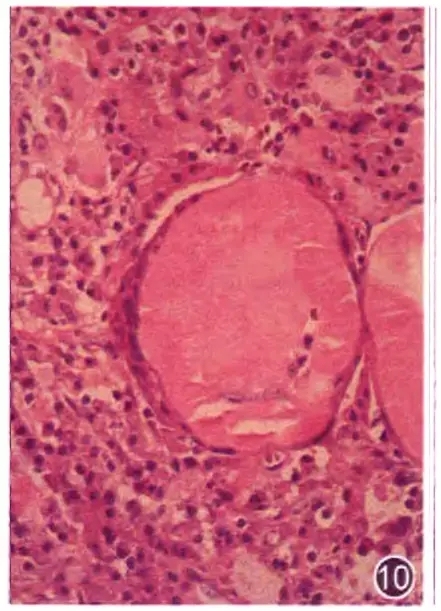
图l0 淋巴浆细胞性淋巴瘤,大量浆细胞中见粉染的淀粉样沉积,呈球形 HE 高倍放大
杜氏小体偶尔也见于慢性炎性病灶的浆细胞核内,但周围组织结构无破坏,因此,可与淋巴瘤鉴别。
淀粉样物质沉积还可见于原发和继发性淀粉样变性疾病,但这些疾病一般无固有组织结构的破坏,也难以见到杜氏小体。
小结
以上是笔者对淋巴瘤形态学诊断标准的粗浅认识,尚不能涵盖所有淋巴瘤类型,但相信在大家的共同努力下,对淋巴瘤形态学诊断标准的认识会越来越清楚,越来越深刻。淋巴瘤形态学诊断标准只是诊断淋巴瘤的基础,而不是淋巴瘤诊断的“金标准”。要正确诊断淋巴瘤,还应紧密结合免疫表型特征、遗传学特征和临床表现。
专家介绍
周小鸽教授,男,博士学位,现任北京友谊医院病理科行政科主任,主任医师;首都医科大学临床病理学专业硕士研究生导师。在淋巴瘤、EB病毒相关性淋巴增殖性疾病、免疫组织化学、组织芯片等方面有特别的兴趣和深入的研究。曾两次获得国家自然科学基金,一次首都医学发展基金,一次丹麦医学科学基金。共发表95篇论文,国内83篇,国际12篇。9篇收入SCI。撰写和翻译专著两本。
任职情况:
首都医科大学附属北京友谊医院病理科主任,主任医师,硕士生导师
中国病理学工作者委员会副主任委员
中国病理学工作者委员会免疫组化质控研究中心主任
中华病理学杂志编委,中华医学会病理专业委员会委员
中华医学会北京分会病理专业委员会委员
最高人民法院司法鉴定淋巴瘤专家,享受政府特殊津贴专家。























共0条评论