[导读] MC与IBD究竟是两种疾病,还是一种疾病的不同阶段?仍未有定论。
作者丨上海嘉会国际医院 夏璐;美国芝加哥大学病理科 肖书渊
一、显微镜下认识显微镜下结肠炎
显微镜下结肠炎(microscopic colitis, MC)是一种以慢性水泻、结肠镜下黏膜正常而病理学可见特异性改变的一组临床病理综合征,包括胶原性结肠炎(collagenous colitis,CC)及淋巴细胞性结肠炎(lymphocytic colitis,LC),是没有隐窝构型改变的慢性肠炎。
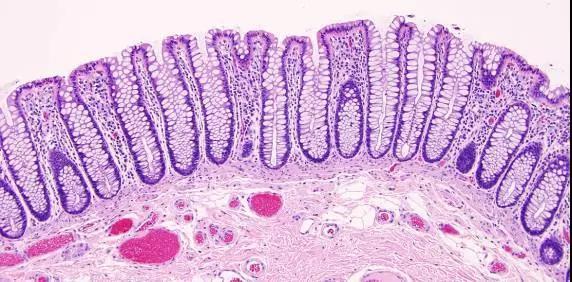
正常结肠粘膜
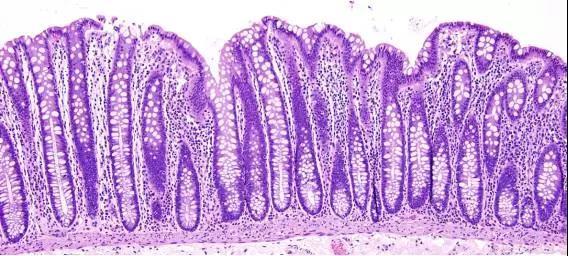
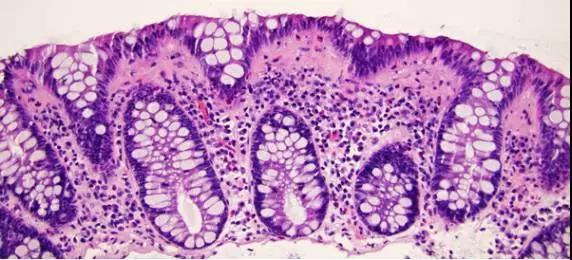
正常直肠粘膜
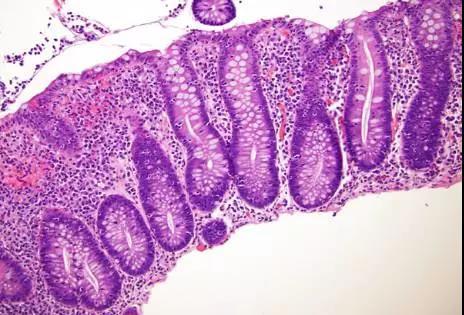
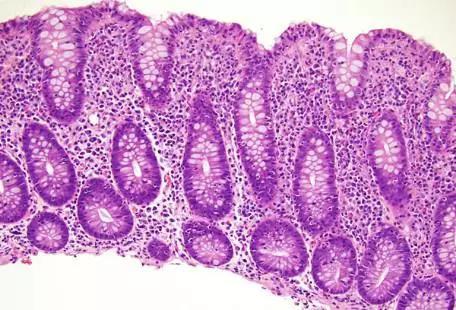
淋巴细胞性结肠炎LC
(1)黏膜表层上皮内淋巴细胞增多(IELs > 20 /100表层上皮细胞)
(2)表层上皮损伤
- 黏液消失、扁平或合体样细胞代替高柱状上皮细胞
(3)固有层内混合性单核细胞浸润
- 固有层的上半部
- 基底部不出现淋巴浆细胞浸润
胶原性结肠炎CC
(1)上皮下胶原层增厚(>10 mm),其它的组织学与LC相似 (淋巴细胞核通常 5 mm)
(2)上皮下胶原层有交错不平整的下界且通常含有毛细血管、纤维母细胞和炎症细胞
(3)有些CC病例,表面上皮可能脱离,导致胶原层裸露
(4)隐窝结构基本正常
LC和CC的病理表现相似,两者区分主要在于结肠黏膜活组织病理检查中有无胶原带的增生。LC以淋巴细胞增多为主(每100个上皮细胞中上皮内淋巴细胞(IEL)≥20个),仅轻度或没有黏膜破坏;而CC以胶原层的不规则增厚为主(上皮下胶原层明显增厚可达10-20mm),并伴有炎性细胞浸润和毛细血管增生,局部轻度隐窝炎症。建议对慢性不明原因水样泻患者行降乙状结肠多处、多块活检。
二、MC临床要点
1.MC的流行病学和临床表现
MC多发于老年女性,欧美的发病率在1-25/10万人口,有统计认为CC的总发病率为1.1-14.9/ 10万人口,淋巴细胞性结肠炎总发病率为1.3-12/ 10万人口。
✔ 严重程度不一的慢性或间歇性水样腹泻,可有脱水、电解质异常、腹痛、体重减轻、关节痛等;
✔ 肠镜表现正常;
✔ 显微镜下改变。
2.MC的病理机制
肠腔内可能的致病因子与肠粘膜接触后在易感个体肠道产生的免疫反应。
可能致病因素:
✔ 宿主因素:女性,种族,乳糜泻,IBD,儿童患者乳糖酶缺乏,Takayasu大动脉炎
✔ 环境因素:感染史,饮食和生活方式(酗酒,抽烟),药物(PPI,NSAIDS, 结直肠癌化疗,舍曲林) ,肠道微生态改变。
3.MC的鉴别诊断
■ 鉴别肠易激综合征(IBS)和MC
MC和IBS-D很难鉴别,两者都可能出现慢性反复发作的腹泻,内镜下无特殊表现,因对MC的认识不足,临床中可能有部分MC被诊断为IBS。
■ 鉴别不同原因所致MC
(1)真性MC – 无明确病因,特发性;
(2)药物相关性MC;
(3)与其他疾病相关联:如乳糜泻、自身免疫性甲状腺炎、I型糖尿病、IBD早期等。

一例卵巢癌患者抗PD-1治疗后的肠道显微镜下结肠炎改变
4.与乳糜泻及炎症性肠病(IBD):不同疾病的鉴别亦或疾病的转归?
(1)与乳糜泻的关联:
MC患者合并乳糜泻较少见,但有部分乳糜泻患者结肠组织学改变符合MC。对于严格遵循无麸质饮食但仍持续或反复腹泻的患者应考虑MC。对MC常规疗法不应答的MC患者也应考虑乳糜泻。乳糜泻血清学检查可能对MC患者不敏感,MC排除乳糜泻时需行小肠活检。
(2)MC可转化为IBD?
小样本研究提示存在IBD与MC互相转化的可能性。MC可以进展为IBD,甚至被认为是一种轻度的IBD。但临床对MC“进展为IBD者”初始漏诊IBD或对“IBD逆转者”做出MC的错误诊断的可能性不能完全排除。不能否认部分MC患者存在细微的内镜改变,比如红斑、水肿或异常的血管形态,这和轻度IBD相似;而IBD的组织学特征,比如潘氏细胞化生等在MC患者中也并非罕见。基于临床、内镜及组织病理学的鉴别诊断有时会比较复杂并可能产生误导。MC与IBD究竟是两种疾病,还是一种疾病的不同阶段?仍未有定论。
5.MC的治疗
■ 查找诱发或加重腹泻的原因:饮食(乳糖不耐受?过量甜味剂?)、药物
■ 缓解症状:止泻药物、美沙拉嗪(结论有争议)
■ 严重者使用皮质激素,布地奈德是治疗MC的有效药物
■ 激素依赖者可考虑硫唑嘌呤或甲氨蝶呤等免疫调节剂
参考文献
1. Anna Carrasco, Fernando Fernandez-Banares.Th1 Pathway: The Missing Link Between Inflammatory BowelDisease and Microscopic Colitis? Dig Dis Sci 2017 DOI 10.1007/s10620-017-4692-x
2. Munch A, Aust D, Bohr J, et al. Microscopic colitis: Current status, present and future challenges: statements of the European Microscopic Colitis Group. J Crohns Colitis. 2012;6:932–945.
3. Ronnblom A, Holmstrom T, Tanghoj H, Wanders A, Sjoberg D. Celiac disease, collagenous sprue and microscopic colitis in IBD. Observations from a population-based cohort of IBD (ICURE).Scand J Gastroenterol. 2015;50:1234–1240
(文中图片由肖书渊教授提供,本文仅供学术交流用途)



















共0条评论