[导读] 怎样是正常的胰腺导管结构?胰腺导管腺癌的组织学特点有哪些?涉及到哪些相关的疾病?这一期,小衡邀请到瑞金医院的王婷医生,来聊一聊胰腺导管腺癌的诊断那些事儿~
文 | 上海瑞金医院病理科 王婷
随着医疗水平的提高,特别是影像诊断技术的发展,以及人们对体检的重视,越来越多的胰腺肿瘤可以在临床症状还不显著的时刻发现,患者可以更早的接受手术、放疗、化疗等治疗措施,从而获得较好的预后。
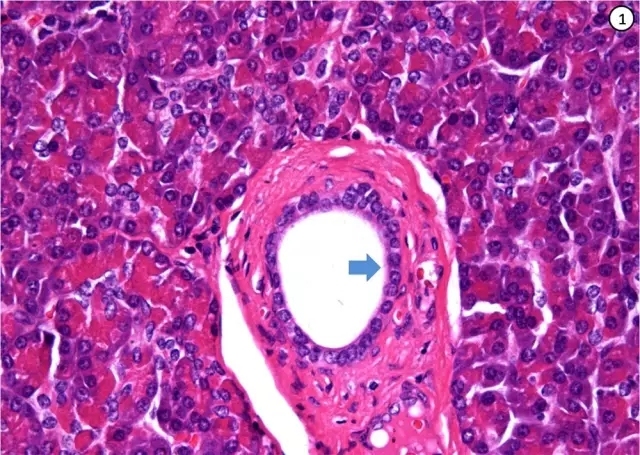
胰腺肿瘤中胰腺导管腺癌(Pancreatic Ductal Adenocarcinoma,PDAC)发病率较高,在病理科医生日常工作中较为常见。认识胰腺导管腺癌,必须先认识正常的胰腺导管结构。如图①所示:正常的胰腺导管内衬上皮是立方形或者矮柱状,细胞核圆形或卵圆形,位于基底部,胞浆较少,嗜双色性,很少能看到黏液性的胞浆和细胞核的拥挤及异型。而胰腺导管腺癌则是一种有导管分化的浸润性的上皮源性肿瘤,肿瘤细胞通常分泌黏液,间质纤维组织显著增生是它的特点之一。
胰腺导管腺癌患者的临床症状没有特异性,肿瘤标志物CA19.9的升高有一定的提示意义,但是部分胰腺炎患者也可出现明显的CA19.9升高。约60-70%的胰腺导管腺癌发生在胰头,5-15%发生在胰体,10-15%发生在胰尾。肉眼观察胰腺导管腺癌,肿块通常是灰白灰黄色,质偏硬,与周围组织边界不清。
胰腺导管腺癌的组织学特点:
(1)导管排列不规则;
(2)细胞极性消失;
(3)同一导管内细胞核的大小差异在3-4倍或以上;
(4)核分裂像>4个/10HPF,出现病理性核分裂像;
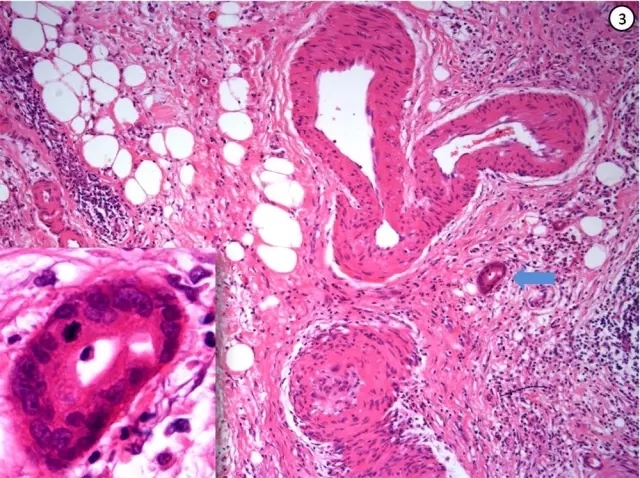
(5)不规则的导管侵犯神经(图②);
(6)肌性血管旁出现不规则的导管(图③);
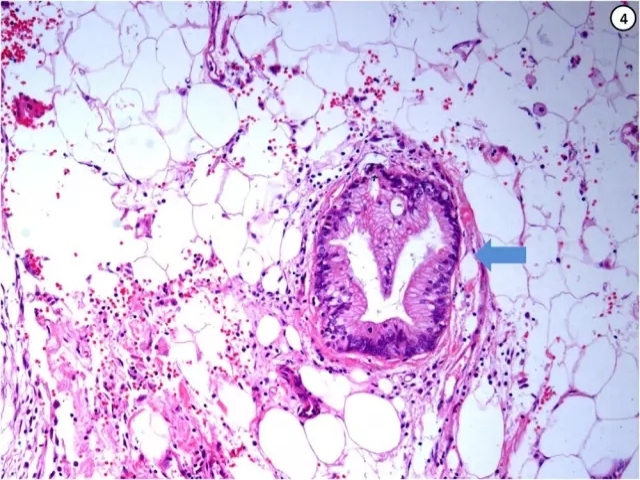
(7)脂肪组织内见孤立的导管结构(图④)。此外,根据肿瘤性导管的分化程度、细胞黏液分泌情况、核分裂像数目以及细胞的异型性,胰腺导管腺癌被分为三级,在实际诊断中通常以病变的最严重形态作为分级的依据。

目前已知的与胰腺导管腺癌相关的疾病包括胰腺上皮内瘤变(Pancreatic Intraepithelial Neoplasia,PanIN)、胰腺导管内乳头状黏液性肿瘤(Intraductal papillary mucinous neoplasms,IPMN)、胰腺黏液性囊腺瘤等。其中胰腺上皮内瘤变(PanIN)在日常病理诊断工作中很常见,但又容易忽略。PanIN是指一组局限于胰腺导管内的非浸润性上皮性肿瘤,通常直径小于5mm,形态呈微乳头型或是扁平型(图⑤)。根据细胞“扁平-微乳头-乳头”的生长方式、细胞核异型性以及核分裂像数目等,PanIN分为PanIN-1A、PanIN-1B、PanIN-2和PanIN-3。如果在良性胰腺病变中发现PanIN-2及PanIN-3的病变导管,最好能在报告中有所体现,提示临床医生随诊这些病人,观察病情发展。
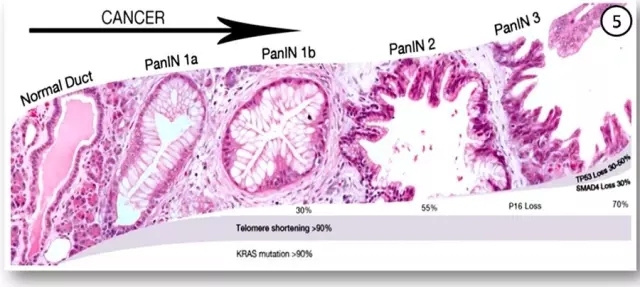
▲ 上图引自Indian J Pathol Microbiol. 2016 Jul-Sep;59(3):348-50. doi: 10.4103/0377-4929.188107.
虽然,免疫组化检查已经在越来越多的肿瘤鉴别诊断、靶向治疗及预后评估中发挥举足轻重的作用,但很可惜,目前尚未发现可靠的抗体用来鉴别胰腺导管腺癌和反应性增生的胰腺导管,也没有特异性的抗体来区分胰腺导管腺癌和胆管癌。有文献报道约55%的胰腺导管腺癌缺失表达SMAD4/DPC4。此外,分子病理方面,胰腺导管腺癌中能够检测到KRAS, CDKN2A/p16, TP53 和SMAD4等基因的突变,部分基因缺失与预后不良相关。
目前,胰腺导管腺癌的诊断主要还是依靠临床、影像学及组织病理相结合,免疫组化和分子病理检测还有待进一步的研究。
参考文献
1. WHO Classification of Tumours of the Digestive System Edited By F. T. Bosman, F Carneiro, R.H. Hruban, N.D. Theise.
2. Indian J Pathol Microbiol. 2016 Jul-Sep;59(3):348-50. doi: 10.4103/0377-4929.188107.
3. Dig Liver Dis. 2016 Mar;48(3):223-30. doi: 10.1016/j.dld.2015.11.001. Epub 2015 Nov 14.



















共0条评论