[导读] 编译整理:魏建国,王强
鉴别诊断及图例赏析
1.高分化神经内分泌瘤
高分化神经内分泌瘤光镜下具有神经内分泌特征,具体如细胞形态单一、细胞核随机性的大小不一、染色质呈粗颗粒状,生长方式不一,具体如巢状、梁状、条索状、花边状、菊型团样。这类肿瘤强阳性表达神经内分泌标记。该组肿瘤与神经内分泌癌在临床及遗传学上均有显著不同,因此准确鉴别具有重要意义。大部分情况下的鉴别并无困难,但组织数量少、或被挤压的情况下可能有难度。根据肿瘤所在部位,又分别需要考虑如下具体病种。
(1)垂体神经内分泌瘤
垂体神经内分泌瘤为腺垂体的高分化病变,可导致多种症状,具体取决于其激素产物。该肿瘤可见于鼻腔鼻窦处,最常见于蝶窦,是由于鞍区肿瘤侵犯所致,罕见情况下是异位性垂体神经内分泌瘤。此前用于该肿瘤的“垂体腺瘤”、“垂体癌”等都不再推荐应用,而是称为垂体神经内分泌瘤、并根据肿瘤细胞谱系和中免疫组化激素产物而进一步分类:PIT1谱系(如促生长激素、催乳素、促甲状腺素)、TPIT谱系(促肾上腺皮质激素肿瘤)、SF1谱系(促性腺激素肿瘤)、无特殊谱系(多激素分泌的肿瘤、激素静默的“零细胞”(null cell)肿瘤)。
垂体神经内分泌瘤大部分为形态单一瘤细胞增生、高分化肿物。尽管有些形态学线索表明其具体亚型,但无免疫组化的情况下区分不是完全可靠,因此建议进行相关激素染色好区分谱系性。PIT1谱系表达促生长激素、催乳素、β甲状腺刺激素;TPIT谱系表达促肾上腺皮质激素;SF1谱系表达β滤泡刺激素和β黄体生成素。CK(CAM5.2、AE1/AE3、CK18)也可以用于生长激素型垂体神经内分泌瘤亚型的分类,此时表现为致密、或散在颗粒状的着色,分别对应核旁或胞质的球形着色。转移性垂体神经内分泌瘤很少遇到,最常见转移部位是肝脏、骨、肺和淋巴结。
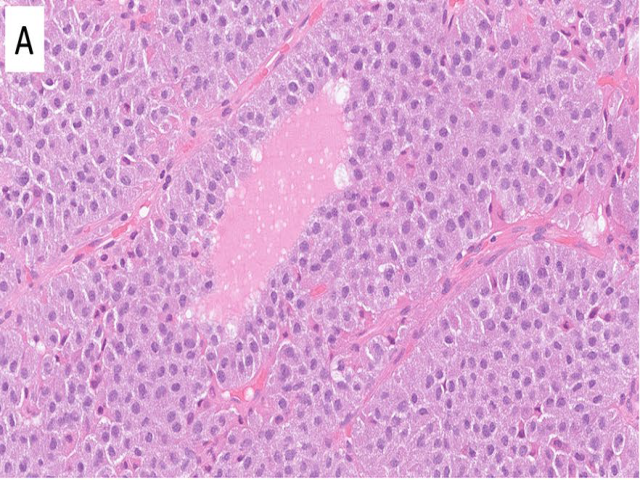
图2.本例为促生长激素型垂体神经内分泌肿瘤,形态学为大而嗜酸性、颗粒状细胞,细胞核有轻度多形性。
(2)甲状腺髓样癌
甲状腺髓样癌来源于甲状腺内产生降钙素的C细胞。该肿瘤绝大部分为散发性,但高达25%与多发内分泌肿瘤2型综合征相关,后者RET基因为活化型、构成型致病亚型,散发病例一般为RET基因体细胞性突变、或互斥性的RSA基因突变。
甲状腺髓样癌形态学多种多样,细胞可为圆形、巢状,间质为数量不等的淀粉样物沉积;也可为浆细胞样、多边形、梭形等表现。髓样癌免疫组化常规表达神经内分泌标记和TTF1,但不表达PAX8和Tg。其标志性免疫组化标记为降钙素,但具体分布和阳性程度不一。
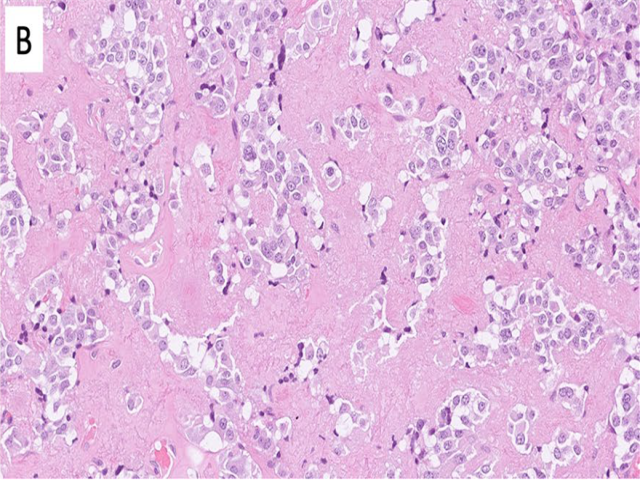
图3.甲状腺髓样癌的生长方式和细胞形态多种多样,但一般细胞为嗜双色性至嗜碱性,染色质有神经内分泌肿瘤特征,常生长于淀粉样物背景中。
甲状腺髓样癌转移时,多见于局部的颈部淋巴结,但也有转移至肺、肝、骨的报道。如转移至腮腺和垂体,更是需要注意鉴别。部分甲状腺髓样癌表现为小细胞,此时与神经内分泌癌的鉴别难度很大。甲状腺无明确病变而出现转移的情况下,将局灶表达降钙素和TTF1的神经内分泌肿瘤判断为甲状腺髓样癌转移必须慎重,因为喉部神经内分泌肿瘤异常表达这些标记的情况已有相关报道。
2022年版内分泌及神经内分泌肿瘤世界卫生组织分类方案中,建议根据核分裂指数、有无肿瘤坏死、Ki-67增殖指数对甲状腺髓样癌进行分级,其中高级别是指有坏死、核分裂≥5/2mm2、Ki-67增殖指数≥5%。
(3)副神经节瘤
头颈部副神经节瘤一般为副交感性、无功能的神经内分泌肿瘤,与膈下、产去甲肾上腺素和/或产肾上腺素的相应肿瘤不同。该病种在人类肿瘤中可谓是遗传记录最高的,约40%的患者有相应遗传性异常,但转移潜能一般较低。
遗传性副节瘤的致病机制是SDH亚基A、B、C、D或AF2致病型亚型,具体分子异常较为复杂,且有较低转移风险。不过也有部分病例是多种激酶相关通路的突变,这种情况下的肿瘤可能并不转移。因此目前已明确基因型和表型之间有相关性,可通过组织学和免疫组化进行评估:SDHB免疫组化强阳性,表明SDHB、SDHC、SDHD基因并无突变型失活,也就并无转移风险,当然并不完全绝对。
副神经节瘤出现在特征性部位时(如颈动脉分叉处、颈静脉鼓室),形态学就可以很容易的诊断出来。瘤细胞一般为圆形至卵圆形,排列呈小巢状(所谓器官样),背景为显著富于血管的间质。肿瘤胞质为颗粒状,嗜双色性或嗜碱性,细胞核多形性一般局限或缺失。核分裂及肿瘤坏死极为罕见。免疫组化瘤细胞表达CgA、Syn、GATA3,而CK阴性。S100或SOX10可显示支持细胞网,但这一特点并非副神经节瘤所特有。还可进行功能性指标的免疫组化检测:头颈部副神经节瘤大部分表达乙酰胆碱合成通路中的胆碱乙酰化酶,一般不表达儿茶酚胺合成中的酶(如酪氨酸羟化酶)。
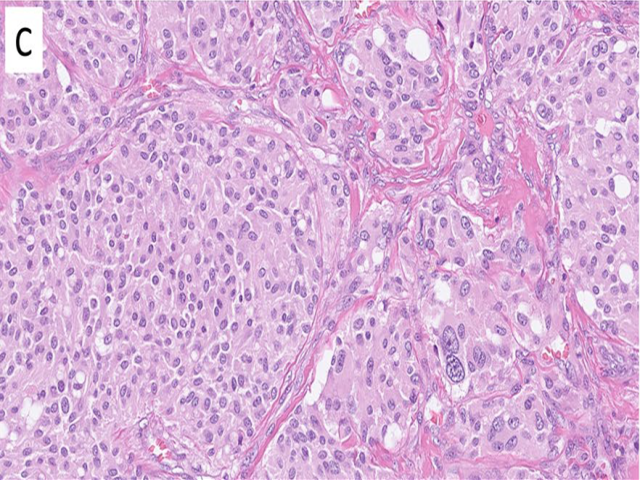
图4.颈动脉体的副神经节瘤,细胞胞质丰富、颗粒状,呈巢状排列;细胞核可有多形性,但与转移性行为之间的相关性差。
(4)来源未明的转移性神经内分泌肿瘤
来源未明的转移性神经内分泌肿瘤约占所有神经内分泌肿瘤的12-22%。由于不同部位的神经内分泌肿瘤在临床及预后方面具有诸多差异,因此确定原发部位具有重要意义。有些形态学线索可用于原发灶的确定,如甲状腺髓样癌中的淀粉样物,生长抑素瘤中的砂粒体,胰岛素瘤中的玻璃样变间质,嗜铬细胞瘤中的玻璃样变小球及嗜碱性胞质。不过,仅表现为巢状结构而原发肿瘤形态特点极少或缺失的转移性神经内分泌肿瘤并不罕见。此时联合神经内分泌标记和转录因子指标进行免疫组化检测会有帮助,如肺类癌和甲状腺髓样癌中的TTF1、包括胰腺在内上消化道神经内分泌肿瘤中的PDX1、下消化道神经内分泌肿瘤中的CDX2和SATB2;检测相关激素也会有帮助。
头颈部之外的神经内分泌癌偶见转移至颌骨和大涎腺。实际上,有研究称涎腺转移性神经内分泌肿瘤约占该部位所有转移性肿瘤的22%,且该转移大部分来源于肺神经内分泌癌、Merkel细胞癌或甲状腺髓样癌。
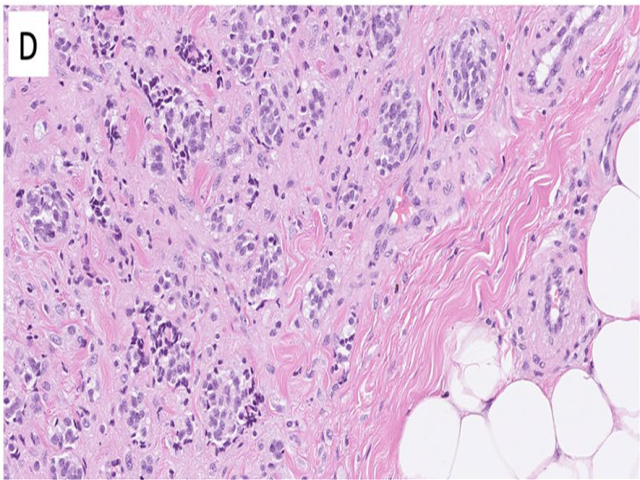
图5.原发灶未明的神经内分泌肿瘤,转移至皮肤;本例需多项免疫组化检测,最终诊断为肺原发类癌。
——未完待续——
往期回顾:
头颈部病理十大-神经内分泌癌十大鉴别诊断(一)

















共0条评论