[导读] 译者:慧海拾穗
弥漫性星形细胞和少突胶质细胞肿瘤(1)
弥漫性星形细胞和少突胶质细胞肿瘤(2)
弥漫性星形细胞和少突胶质细胞肿瘤(3)
胶质母细胞瘤,IDH野生型(续)
⑧ 化生和胶质肉瘤
一般来说,“化生”是指分化细胞获得另一种分化细胞类型的典型形态特征。然而,该术语也用于表示肿瘤中的异常分化。在胶质母细胞瘤中,显示鳞状上皮细胞特征的病灶(即具有角蛋白珠和细胞角蛋白表达的上皮漩涡状细胞)就是例证。偶尔,胶质母细胞瘤局灶见腺样和带状上皮结构。这些成分可见一个大的卵圆形核,核仁明显和圆形的界限分明的细胞质。它们也被称为腺样胶质母细胞瘤。GFAP在这些区域的表达可能会减少,并被上皮标志物所取代。具有更多上皮特征和内聚力的小细胞不太常见。当存在广泛的间叶成分,特别是梭形细胞肉瘤样成分时,应考虑胶质肉瘤的诊断。黏液性背景和间质成分(胶质肉瘤)在化生胶质母细胞瘤中并不少见。腺样和鳞状上皮化生在胶质肉瘤中比在普通胶质母细胞瘤中更常见。骨和软骨的形成也是如此,这在胶质肉瘤和儿童各种中枢神经系统肿瘤中占主要成分。
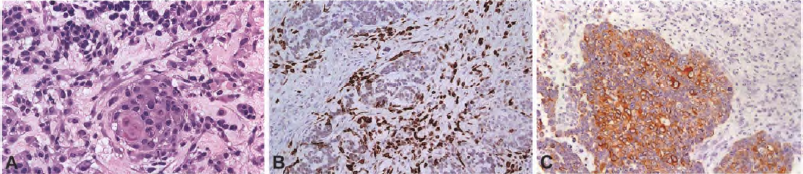
图1 伴上皮化生的胶质母细胞瘤:除了腺样细胞学之外,这种胶质母细胞瘤的特征是偶尔有鳞状桑椹胚,这是真正上皮化生的标志(A)。上皮化生灶内GFAP表达缺失(B)。以细胞角蛋白显著表达为特征的局灶性鳞状细胞化生(C)。
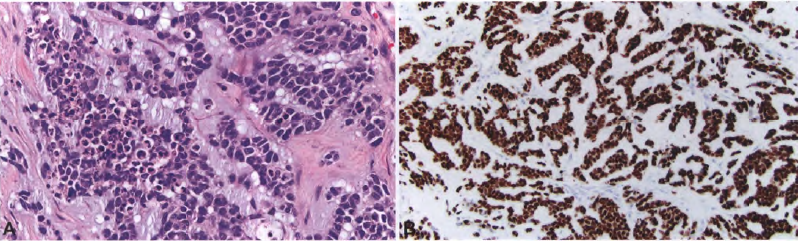
图2 腺样胶质母细胞瘤:一种腺癌样细胞学,小上皮样细胞在富含黏蛋白的基质中排列成行成巢(A)。尽管有癌样外观,但这种腺样胶质母细胞瘤强表达OLIG2(细胞核阳性)。
⑨ 继发性结构
当胶质母细胞瘤细胞到达构成屏障的边界时,它们在中枢神经系统内的迁移能力变得显而易见:肿瘤细胞排列并聚集在皮质下区、室管膜下以及神经元(所谓的卫星现象)和血管周围。这些模式被称为继发性结构,是神经胶质瘤细胞与宿主脑结构相互作用的结果,对浸润性神经胶质瘤有很高的诊断价值。继发性结构也可能存在于其他高度浸润性胶质瘤中,如少突胶质细胞瘤。这一概念还延伸到肿瘤细胞对有髓通路的适应,其结果通常获得梭形、极性形状。对于病理医生来说,鉴别水肿灶周围和更远处的肿瘤性星形胶质细胞是一项挑战,尤其是在处理立体定向活检时。小细胞胶质母细胞瘤在这方面提出了一个特殊的问题。
许多胶质母细胞瘤的一个特征,尤其是小细胞型,是大脑皮层的广泛受累。继发性结构和大多数明显的多灶性胶质母细胞瘤主要是由于神经胶质瘤细胞在中枢神经系统中的迁移途径而产生的。室管膜下区也可广泛浸润,尤其是在疾病的晚期。
⑩ 增生
增殖活性通常很明显,几乎在每个病例中都能检测到核分裂象。经常出现非典型核分裂象。然而,瘤间和瘤内的核分裂象多少有很大的变化。因此,由Ki-67增殖指数确定的生长分数可以显示出很大的区域差异。典型值为15~20%,但是一些肿瘤的局部增殖指数大于50%。尽管有其他恶性肿瘤的组织学特征,但罕见肿瘤的增殖指数较低。具有小的、未分化的、梭形细胞的肿瘤通常表现出明显的增殖活性,这与由肿瘤性肥胖细胞组成的肿瘤相反,肿瘤性肥胖细胞通常增殖程度较低。尽管在胶质母细胞瘤中观察到的增殖指数范围很广,但增殖指数和临床结果之间的联系尚未得到证实。
(11)微血管增生和血管生成
微血管增生是胶质母细胞瘤的组织病理学标志。在光镜下,微血管增生典型地表现为所谓的多层核分裂活跃内皮细胞与平滑肌细胞/周细胞的肾小球样簇。
另一种(不太常见的)形式是中等大小血管内的内皮细胞增生。肾小球型微血管增生最常见于坏死区附近,并朝向坏死区,反映了对缺血性肿瘤细胞释放的血管刺激因子的反应。血管血栓形成很常见,对神经外科医生来说可能是明显的所谓黑静脉。它可能在缺血性肿瘤坏死的发病机制中起作用。增生的内皮细胞(CD31和CD34阳性,SMA阴性,血管内皮生长因子受体2阳性)被基底层和不完整的周细胞层包围(CD31和CD34阴性,SMA阳性,PDGFRB阳性)。形态学上不明显的血管具有2~4%的Ki-67增殖指数,而增殖的肿瘤血管具有> 10%的指数。
胶质母细胞瘤是所有人类肿瘤中血管化程度最高的。血管化通过几种机制发生,包括血管合作(通过迁移肿瘤细胞采用预先存在的血管)、经典血管生成(通过内皮细胞增殖/迁移从预先存在的血管萌发毛细血管)和血管发生(骨髓来源细胞的归巢,以旁分泌方式支持血管生长)。吸收和肿瘤干细胞衍生的血管生成也被描述。缺氧是胶质母细胞瘤血管生成的主要驱动力,并导致主调节因子HIF1A的细胞内稳定。HIF1A积累导致> 100个低氧调节基因的转录激活,这些基因编码控制血管生成(如VEGFA、血管生成素、促红细胞生成素和IL8)、细胞代谢(如碳酸酐酶和乳酸脱氢酶)、存活/凋亡(如BNIP)和迁移(如肝细胞生长因子受体、CXCR4和ACKR3)的蛋白质。VEGFA似乎是胶质瘤相关血管功能的最重要介质;它主要是由细胞应激如缺氧和低血糖导致的神经周围再生细胞产生的。血管内皮生长因子由转录因子、癌基因、肿瘤抑制基因、细胞因子和某些激素调节。血管内皮生长因子诱导肿瘤血管生成,增加血管通透性(水肿),并调节骨髓来源细胞的归巢。用于治疗复发性胶质母细胞瘤的单克隆抗体对血管内皮生长因子的治疗性阻断似乎主要针对小而不成熟的血管,并导致血管正常化,同时改善灌注和氧合。对胶质母细胞瘤血管生成重要的其他信号通路包括血管生成素/Tie2受体信号、IL8/IL8R信号、血小板衍生生长因子(PDGF)/PDGF受体信号、WNT/β-连环蛋白信号、Eph/ephrin信号和转化生长因子β信号。周细胞/平滑肌细胞和血管周骨髓来源细胞(除内皮细胞外)也参与胶质母细胞瘤中典型观察到的血管重塑过程。
(12)坏死
肿瘤坏死是胶质母细胞瘤的一个基本特征,它的存在是弥漫性星形细胞肿瘤侵袭行为的最强预测因素之一。在神经影像学上表现为增强对比边缘内的低密度核心,坏死构成了无活性肿瘤组织的区域,其范围从极小到占总肿瘤质量的80%以上。核磁共振成像上坏死比例越高,生存期越短,坏死程度也与肿瘤的转录谱有关。大体上,坏死表现为黄色或白色颗粒状凝结物。显微镜下,坏死生物碎片中可见处于不同退化阶段的神经胶质瘤细胞,以及大而扩张的坏死肿瘤血管轮廓。偶尔,在广泛的坏死区域内可以看到保存下来的肿瘤血管和活的肿瘤细胞。
作为胶质母细胞瘤组织学标志的第二种坏死形式是栅栏状坏死(以前称为假栅栏状坏死),它由多个小的、不规则形状的带状或细条状病灶组成,这些病灶被放射状密集排列的胶质瘤细胞包围。过时的术语“假栅栏状”意味着肿瘤细胞并不真正聚集在坏死周围,而只是造成了这种印象,因为它们被认为是高增殖性克隆中央变性后留下的一圈富于细胞肿瘤细胞。然而,实际情况可能并非如此,因为栅栏细胞的增殖率低于邻近的神经胶质瘤细胞,并且较小栅栏结构的中心区域通常由没有活的或坏死的神经胶质瘤细胞的细纤维网络组成。栅栏状细胞缺氧,强表达HIF1A和其他缺氧诱导转录因子。血管内皮生长因子、IL8和其他促血管生成因子的下游低氧上调负责紧邻增殖细胞的微血管增殖,在胶质母细胞瘤坏死和微血管增生的组织学特征之间提供了生物学联系。起始坏死事件尚未确定,但是肿瘤细胞的血管合作被假设通过内皮血管蛋白酶-2的表达诱导血管退化。据推测,显微血管闭塞和血管内血栓形成可能引发或传播缺氧和坏死的发展,因为血栓存在于几乎所有胶质母细胞瘤(但不存在于低级别非坏死星形细胞瘤)的坏死区域附近,并且经常出现于栅栏中。在这种继发性事件中,低氧诱导的细胞迁移离开中央缺氧出现栅栏结构,随后发展成越来越大的中央坏死区,并继续径向向外扩张。
(13)凋亡
细胞凋亡,即单个细胞的程序性死亡,是一种以核分裂和核浓缩为特征的细胞内在过程,凋亡小体包裹在完整的细胞膜中。这一过程是通过线粒体因子的释放或肿瘤坏死因子家族成员的死亡受体连接启动的,包括TNFSF10/ TNFRSF10B和TNFSF6/TNFRSF6。坏死周围细胞凋亡水平较高可能是由于死亡受体表达增加或连接所致。TNFSF10通过与TNFRSF10B结合并最终激活caspase-8诱导胶质母细胞瘤细胞凋亡。星形细胞瘤中TNFRSF6和TNFSF6的水平均高于正常脑,并与肿瘤分级相关。胶质母细胞瘤中大多数TNFRSF6表达于增殖细胞中;表达TNFRSF6和TNFSF6的肿瘤细胞之间的物理相互作用可能促进细胞凋亡。在恶性胶质瘤中,由于凋亡导致的细胞死亡的总体水平较低(与凝固性坏死相比),并且凋亡率与预后无关。
(14)炎症
胶质母细胞瘤中炎症细胞的数量各不相同。值得注意的是,血管周围淋巴细胞分裂发生于少数胶质母细胞瘤中,最典型的是发生在具有同质的肥胖细胞成分的区域。小细胞胶质母细胞瘤中的炎症细胞很少。炎症细胞中主要是CD8+ T淋巴细胞,CD4+淋巴细胞数量较少,在< 10%的病例中可检测到B淋巴细胞。大量的CD8+ T细胞浸润在长期幸存者的胶质母细胞瘤肿瘤中可能更常见。小胶质细胞和组织细胞也存在于胶质母细胞瘤中,尽管富含脂质的组织细胞在未治疗的胶质母细胞瘤中并不常见。
(15)免疫表型
胶质母细胞瘤常表达GFAP,但不同病例的反应程度明显不同;例如,肥胖细胞区通常为强阳性,而原始细胞成分通常为阴性。胶质肉瘤的胶质成分可能显示GFAP表达,与肉瘤成分中缺乏或少量的局部表达相反,后者可能表达α-1-抗胰蛋白酶、α-1-抗胰蛋白酶、肌动蛋白和EMA。S100蛋白在胶质母细胞瘤中也有典型阳性表达。
在差分化肿瘤中,OLIG2的表达可能具有诊断价值,强阳性表达在星形细胞瘤和少突胶质细胞瘤中比在室管膜瘤和非胶质细胞瘤中更常见。
细胞角蛋白的表达由所用的中间丝和抗体的种类决定,其中一些可能表明与GFAP交叉反应;最常见的阳性角蛋白抗体是AE1/AE3,与许多其他角蛋白缺乏阳性形成对比。
Nestin在胶质母细胞瘤中表达常见,在诊断上有助于区分胶质母细胞瘤和其他高级别胶质瘤。
具有TP53错义突变的胶质母细胞瘤显示P53弥漫强阳性表达(发生于21%~53%的病例中)。这可能有助于在胶质母细胞瘤治疗病例中区分肿瘤性星形胶质细胞和反应性胶质细胞增生。有时在低级别和高级别胶质瘤中都存在WT1表达。大约40%~98%的胶质母细胞瘤表达EGFR,并且(在某种程度上)与基因扩增相关。EGFRvIII表达不太常见(发生于27%~33%的病例中)。含有H3 K27M突变的肿瘤(见弥漫性中线胶质瘤,H3 K27M突变)可以使用对K27M突变H3具有特异性的抗体来检测,这有助于将这些肿瘤与其他星形细胞肿瘤区分开来。一些胶质母细胞瘤(即IDH突变型胶质母细胞瘤)表达R132H-突变型IDH1,IDH野生型胶质母细胞瘤不存在R132H-突变型IDH1的表达。
【细胞起源】
胶质母细胞瘤的细胞起源仍然未知。胶质母细胞瘤细胞表达分化的星形胶质细胞标记物长期以来被认为是细胞在转化后的去分化。最近,胶质母细胞瘤典型的细胞、生物化学和遗传异质性,以及组织学相似肿瘤的独特临床反应,导致了这样的假设,即肿瘤源于双潜能前体细胞或更原始的细胞:神经干细胞的恶性转化。这一解释得到了具有干细胞样特性的分裂细胞在脑室下区的一致解剖位置和胶质母细胞瘤发展的支持。此外,具有干细胞样特性的细胞已经从胶质母细胞瘤肿瘤和细胞系中分离出来,并且可以通过在胶质母细胞瘤细胞中表达一组发育转录因子来产生。这些细胞被称为脑肿瘤干细胞,只是一个小的亚群,但它们具有自我更新的能力,表达发育调节的标记,并且在动物中是致瘤的。因此,脑肿瘤干细胞可能是神经干细胞的后代,这些神经干细胞具有未修复的导致癌基因突变的DNA损伤,或者受到环境致癌性的损害。鉴于肿瘤细胞无限的生长潜力,这两个起始事件都可能引发肿瘤。
【遗传表达谱】
① 遗传学
神经上皮细胞的恶性转化是由遗传和表观遗传改变的顺序获得驱动的多步骤过程。在星形细胞肿瘤中,胶质母细胞瘤含有最多的遗传学改变。以下部分集中于所谓的原发性IDH野生型胶质母细胞瘤,其遗传特征不同于所谓的继发性IDH突变型胶质母细胞瘤(见胶质母细胞瘤,IDH突变型)。作为IDH野生型胶质母细胞瘤特征的许多遗传改变也存在于大多数WHO II和III级IDH野生型胶质瘤中,这表明这些不同级别的IDH野生型肿瘤构成了疾病的连续谱,并进一步加强了区分IDH野生型和IDH突变型弥漫性胶质瘤的必要性。
② 细胞遗传学和染色体数量改变
最常见的染色体不平衡是7号染色体获得和9、10和13染色体缺失[http://www . progenetix . net/l 94403]。
染色体7p获得和10q缺失是胶质母细胞瘤中最常见的遗传学改变。这种组合与EGFR扩增有关。75~95%的胶质母细胞瘤中含有PTEN基因的染色体区域等位基因缺失,而PTEN突变出现在30~44%的病例中。10q缺失不仅是最常见的基因改变,而且通常与任何其他基因改变共同出现。胶质母细胞瘤中常可见到的另一种情况是19和20号染色体同时获得。
③ 表皮生长因子受体
GFR是胶质母细胞瘤中最常扩增的基因,与过度表达有关;70~90% EGFR过度表达的胶质母细胞瘤显示EGFR扩增。EGFR扩增发生在约40%的原发性胶质母细胞瘤,但很少发生在继发性胶质母细胞瘤。EGFR基因扩增通常与基因截短有关,最常见的是编码表皮生长因子受体的基因截短,在有20~50%的EGFR扩增胶质母细胞瘤存在该基因。该蛋白在结构和功能上与v-erbB相似,并以配体无关的方式被组成型激活。在同一个肿瘤内可以发生EGFR的各种截断。
④ 受体酪氨酸激酶/PI3K/PTEN/ AKT/mTOR通路(详见WHO原文)
⑤ p53/MDM2/p 14ARF通路(详见WHO原文)
⑥ CDKN2A/CDK4/视网膜母细胞瘤蛋白通路(详见WHO原文)
⑦ TERT启动子突变(详见WHO原文)
⑧ IDH突变
编码IDH1和IDH2的IDH1和IDH2基因突变在弥漫性星形细胞瘤、间变性星形细胞瘤、少突胶质细胞瘤、间变性少突胶质细胞瘤、少突星形细胞瘤和间变性少突星形细胞瘤中很常见(发生率> 70%)。这些突变存在于几乎所有从星形细胞瘤发展而来的胶质母细胞瘤(即临床病理定义的继发性胶质母细胞瘤)中,但它们在原发性胶质母细胞瘤中是异常的,在毛细胞星形细胞瘤中是不存在的。具有IDH1突变的临床原发性胶质母细胞瘤可能被错误分类,实际上可能构成无症状的低级胶质瘤,该胶质瘤已经进展,并且仅作为继发性胶质母细胞瘤出现症状。因此,IDH1突变构成了一组独立的胶质母细胞瘤的可靠分子特征,可能与继发性类型同义。值得注意的是,IDH1突变的存在与IDH野生型胶质母细胞瘤的诊断不相容。关于将胶质母细胞瘤命名为IDH野生型的必要步骤,请参阅遗传参数。
⑨ 染色质相关基因
染色质重塑基因的突变在胶质母细胞瘤中很常见。儿童高级别胶质瘤也有直接影响组蛋白基因H3F3A和不太常见的HIST1H3B/C的特征性突变。这些组蛋白基因有两个突变热点,在密码子K27和G34中,K27突变更常见于中线,即脑干、丘脑和脊髓肿瘤(见弥漫性中线胶质瘤,H3 K27M-突变)和半球病变中的G34改变。在儿童高级别胶质瘤中,H3突变与其伴侣ATRX突变相关,与IDH突变相反。ATRX突变也发生在成人星形细胞瘤和胶质母细胞瘤中,特别是那些有IDH突变的。
⑩ 表观遗传学、染色质和启动子甲基化
表观遗传调控和胶质母细胞瘤之间的相互作用有几种模式。表观遗传修饰因子可以是真正的癌基因或肿瘤抑制因子,它们直接受到功能获得或丧失基因突变的影响,通过影响组蛋白修饰、DNA甲基化和染色质重塑而导致表观遗传调节过程的破坏。在一项研究中,接受全外显子测序的291例IDH野生型胶质母细胞瘤样本中,近一半含有一个或多个影响染色质组织的非同义突变。即使没有直接的遗传改变,表观遗传修饰因子也可以调节基因表达,直接调节胶质瘤相关过程,如胶质瘤干细胞程序、衰老、基因组稳定性和侵袭。
染色质调节的一个关键功能是将基因组中不活跃的部分保持在抑制性染色质结构中,这种结构紧凑,难以调节活性。典型的抑制状态包括由H3K27me3标记的经典异染色质,这是由PRC2及其催化亚单位EZH2沉积的标记。EZH2在IDH野生型胶质母细胞瘤和各种其他癌症类型中过度表达,可能有助于关键肿瘤抑制基因的沉默。EZH2功能的丧失也能以环境依赖的方式促进癌症。虽然IDH野生型胶质母细胞瘤中EZH2的功能缺失突变很少(发生率< 1%),但研究强烈表明,在儿童胶质母细胞瘤中,H3基因突变抑制了其酶活性。显然,必须保持对PRC2活性的微调,活性的增加和减少都与胶质细胞增生有关。在291例IDH野生型胶质母细胞瘤中,有13例观察到ATRX突变,ATRX编码染色质重塑蛋白,在着丝粒周围和近着丝粒区域沉积H3.3。在大约60~70%的IDH突变型胶质瘤和大约30%的儿童胶质母细胞瘤中观察到ATRX突变。
在染色质中,基因和调控元件都与特有的染色质修饰有关。主动转录的基因体由H3K36me3标记,这是甲基转移酶SETD2沉积的标记。儿童和IDH突变型胶质瘤SETD2突变常见,IDH野生型胶质母细胞瘤罕见(2%)。增强子和启动子以组蛋白乙酰化和H3K4甲基化为标志。甲基化标记由包含混合谱系白血病(MLL)同源物的复合物催化。在IDH野生型胶质母细胞瘤的某些病例中检测到KMT2B、KMT2C和KMT2D的错义突变(2~3%)。组蛋白去乙酰化酶(HDAC2和HDAC9)和一系列组蛋白去甲基化酶(例如KDM4D、KDM5A/B/C和KDM6A/B)在IDH野生型胶质母细胞瘤中也很少突变,广泛影响染色质活性。组蛋白和DNA去甲基化酶都受到IDH突变的抑制,这表明不同类型的胶质瘤使用不同的方式来灭活关键的表观遗传调节因子。
MGMT基因是所有肿瘤类型中最常见的甲基化基因,它编码一种DNA修复蛋白。它专门从DNA中鸟嘌呤的06位去除促突变的烷基,从而减弱烷化剂的治疗效果。MGMT启动子甲基化在胶质母细胞瘤中很常见(存在于40~50%的病例中),其百分比因所用的分析而异。它预示着在胶质母细胞瘤患者中使用烷化剂如替莫唑胺治疗的益处。较高频率的MGMT启动子甲基化(> 75%)与具有G-CIMP的胶质母细胞瘤相关,这是IDH突变型胶质瘤的特征。已经确定了不同的DNA甲基化亚类(其中三个与特定突变相关),这提示了不同的发育和致病/病理表观遗传起源。IDH1的突变与G-CIMP和更长的生存期有因果关系。两种甲基化亚型与H3基因(H3 K27和H3 G34)中的热点突变有关,这两种基因在儿童胶质母细胞瘤中最普遍。H3F3A G34与CpG低甲基化表型相关。导致恶性行为和治疗抗性的癌症相关途径(例如WNT途径)经常被编码抑制因子的基因的异常启动子甲基化解除调节。
(11)表达谱
基因表达模式可用于区分胶质母细胞瘤与毛细胞型星形细胞瘤、间变性星形细胞瘤和少突胶质细胞瘤,原发性胶质母细胞瘤和继发性胶质母细胞瘤;以及来自IDH野生型胶质瘤的IDH突变胶质瘤。表达谱的无监督分析可用于将胶质瘤分组,这些分组与组织学和分级相关,可能是患者预后的更好预测因子。一种常用的基于基因表达的胶质母细胞瘤分类定义了前神经、神经、经典和间叶亚型,这些亚型与基因组改变相关,包括TP53突变、EGFR突变/扩增和NF1缺失/突变。然而,在同一胶质母细胞瘤中可以发现具有不同亚型特征的单个细胞。
(12)基因型-表型相关性
大多数胶质母细胞瘤(> 90%)发展迅速且是原发的(所谓的原发性胶质母细胞瘤),没有已知的恶性程度较低的前体病变,通常发生在中年或老年患者(与具有IDH1突变的所谓继发性胶质母细胞瘤相反;详见IDH突变型胶质母细胞瘤)。多核巨细胞占肿瘤5%以上的胶质母细胞瘤常伴有TP53突变,但EGFR扩增不多见,而小细胞胶质母细胞瘤常伴有EGFR扩增。在年轻患者中,脑干和丘脑的高级别胶质瘤(包括胶质母细胞瘤)通常含有组蛋白基因突变,特别是在H3.3和H3.1中的K27M突变(参见弥漫中线胶质瘤,K27M突变)。据报道,罕见的胶质母细胞瘤或低级别星形细胞肿瘤伴有SMARCB1表达的局灶性缺失,通常伴有单体22和上皮样或横纹肌样细胞形态;这些可以被称为SMARCB1缺陷型胶质母细胞瘤。上皮样胶质母细胞瘤通常有BRAF V600E突变。总的来说,儿童胶质母细胞瘤与成人胶质母细胞瘤具有不同的遗传特征;成人型胶质母细胞瘤和儿童型胶质母细胞瘤的区别分别讨论(见“儿童高级别弥漫性星形细胞瘤”一栏)。
【遗传易感性】
胶质母细胞瘤有时发生在一个家族的多个成员中。这种情况最常见于遗传性肿瘤综合征,如Turcot综合征(特别是Turcot综合征1型,其特征为非息肉病性结直肠癌)、Li-Fraumeni综合征和神经纤维瘤病1型,以及不太常见的综合征,如Ollier型多发性内生软骨瘤病。在极少数情况下,L-2-羟基戊二酸尿症患者会发展成恶性脑肿瘤,包括胶质母细胞瘤。五项独立的全基因组关联研究确定了七个基因(TERT、EGFR、CCDC26、CDKN2B、PHLDB1、TP53和RTEL1)中与胶质瘤风险增加相关的八种特定遗传风险变体。
【预后及预测因素】
胶质母细胞瘤几乎是一种致命的疾病,大多数患者在诊断后15~18个月内死亡,5年后< 5%的患者存活。即使在临床试验中有更有利的患者选择,5年生存率也不会超过10%。年龄< 50岁和完整的肉眼肿瘤切除与更长的生存期相关;在分子水平上,与较长生存期相关的肿瘤通常表现出两种有利的分子改变:MGMT启动子甲基化和/或IDH突变。
一般来说,组织病理学特征并不能提供重要的预后信息,但在一些研究中,巨细胞胶质母细胞瘤的预后比平常所说的胶质母细胞瘤稍好。坏死程度越大,生存期越短。高级别少突星形胶质细胞肿瘤中坏死的存在赋予了与WHO IV级一致的预后,但胶质母细胞瘤中少突胶质细胞特征的存在相对于其他胶质母细胞瘤是否具有预后价值仍不确定,一些研究显示具有关联,其他研究显示无相关结果。这些不确定性可能会通过基于分子的肿瘤分类得到澄清。
儿童高级别弥漫性星形细胞肿瘤
出于治疗目的,应考虑将儿童高级别弥漫性星形细胞肿瘤(WHO III/IV级)作为一个单独类别,包括儿童胶质母细胞瘤和儿童间变性星形细胞瘤。我们对这些儿童肿瘤相似遗传特征和临床过程的理解支持了这种方法。尽管儿童高级别星形细胞瘤的组织病理学与成人星形细胞瘤的组织病理学有重叠,但两组有明显的遗传学改变。与成人胶质母细胞瘤不同,儿童高级别弥漫性星形细胞瘤经常发生在神经轴中线,通常发生在脑桥(作为弥漫性脑桥胶质瘤)或丘脑,很少发生在脊髓或小脑。这些弥漫性中线胶质瘤有共同的基因改变,并分别讨论(见弥漫性中线胶质瘤,H3 K27M突变体)。区别于这些肿瘤和它们的发生于成年的对应疾病的是儿童大脑半球高度弥漫性星形细胞肿瘤。
① 临床病理方面
儿童胶质母细胞瘤(定义为诊断时患者年龄< 20岁)的年发病率为每0.14例/10万;低于成人胶质母细胞瘤,约为4例/10万。大多数成人弥漫性WHO II级星形细胞瘤最终发展为高级别星形细胞瘤(间变性星形细胞瘤或胶质母细胞瘤)。相比之下,几乎所有的儿童高级别弥漫性星形细胞肿瘤都是原发的,很少源于WHO II级星形细胞瘤。
② 遗传学方面
儿童高级别弥漫性星形细胞肿瘤的重现性突变涉及编码参与染色质和转录调节的蛋白质的基因,或受体酪氨酸激酶/RAS/MAPK和/或视网膜母细胞瘤蛋白质/p53通路。这些基因中的许多在相同的成人肿瘤中也发生了突变,但有些变化与儿童或成人疾病特别相关。H3变异体(H3.1/H3.3) K27M突变仅见于弥漫性中线胶质瘤,而H3.3 G34R或(很少)G34V突变仅见于大脑半球肿瘤,在青少年和年轻人中更常见。相比之下,大约40%的婴儿半球胶质母细胞瘤含有NTRK融合,组蛋白突变尚未有报道。儿童半球高级别星形细胞瘤中其他常见的基因改变有TP53(30~50%的病例存在)、ATRX(25%的病例存在)、SETD 2(~15%的病例存在)、CDKN2A(缺失;~30%),和PDGFRA(扩增和/或突变;~30%)。相比之下,IDH突变、TERT启动子突变和EGFR突变/扩增是罕见的。几种遗传性肿瘤综合征使儿童患者易患弥漫性星形细胞肿瘤,包括Li-Fraumeni综合征(与TP53相关)、1型神经纤维瘤病和结构错配修复缺陷。
•••未完待续•••















共0条评论