[导读] 译者:慧海拾穗
【前言】一切异常的判断都是建立在正常结构的基础之上。
【正常结构】
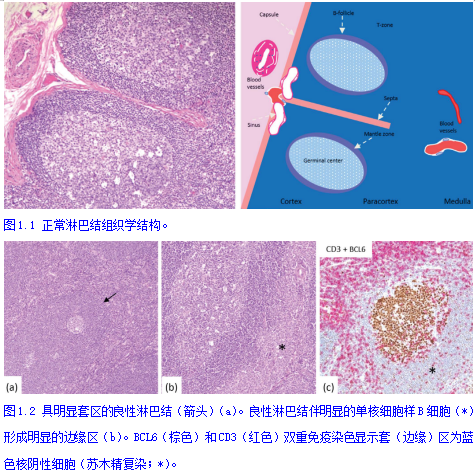
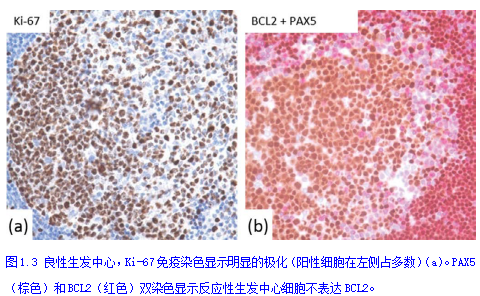
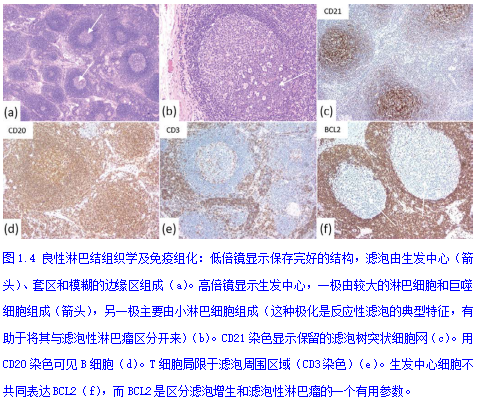
淋巴结(图1.1)为卵圆形结构,由皮质(有初级滤泡和次级滤泡)、副皮质区(位于皮质浅层和髓质之间的区域)和髓质(有血管和髓窦、髓索)组成。被膜及其在淋巴结实质(小梁)内的延伸,与错综的网状组织一起构成了淋巴结的支持成分。网状组织由网状细胞、树突状细胞、巨噬细胞和滤泡树突状细胞组成。初级滤泡和次级滤泡分布在淋巴结周围的皮质层。初级滤泡由较小且相对单一的B细胞组成,B细胞是CD10-和BCL6-,BCL2+。次级(或反应性)滤泡由两个区域组成:中心染色浅的生发中心和主要由小淋巴细胞组成的染色较深的套区。淋巴结套区通常是均匀的,没有明显的边缘区(图1.2a)。淋巴结在一定的反应条件下可能导致形成一个容易识别的边缘区,由所谓的单核细胞样B细胞组成(图1.2b-c)。生发中心B细胞表达CD10和BCL6, BCL2阴性。它们含有大量有核仁的较大淋巴细胞(中心母细胞)、中心细胞(细胞核不规则的淋巴细胞)、小淋巴细胞、易染体巨噬细胞(tingible body macrophages)和树突状网状细胞。在反应性滤泡中也有少量表达CD10和PD1的散在T细胞。次级滤泡的结构经常呈现极化(图1.3和图1.4),其中一极由中心细胞组成(明区),另一极由较多的中心母细胞和巨噬细胞组成(暗区)。极化有助于区分反应性滤泡和滤泡性淋巴瘤(FL)。Ki-67染色(图1.3)或PD1染色很容易观察到极化。支持B细胞的是滤泡树突状细胞,用CD21和CD23染色可以更好的看到。完整(紧凑)的FDC网络分布支持是反应性过程,而在淋巴瘤中可见扩展或破坏的网络。
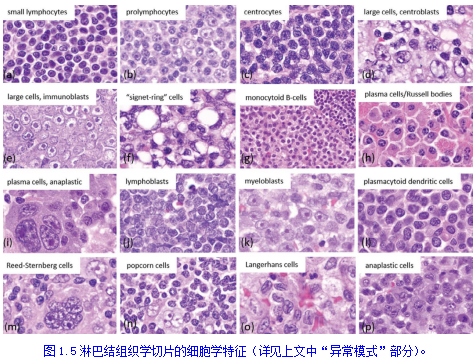
滤泡间(副皮质或滤泡间区)的淋巴样细胞主要由大量小T细胞、少量中心母细胞(取决于活化程度)、散在指状突网状细胞和高内皮小静脉组成。淋巴窦含有巨噬细胞,通过检查被膜下区域来评估通畅性最好。淋巴结的免疫组化染色抗原选择,包括B细胞标记物(CD19、CD20、CD22、CD79a和PAX5),T细胞标记物(CD2、CD3、CD5和CD7), CD10、PD1、CD21和BCL2,有助于识别正常结构,并区分反应过程与淋巴瘤。图1.4为在良性淋巴结的免疫组化相关标记物。
【异常模式】
淋巴结的评估需要联合结构特征(低倍镜下)与细胞学特征(高倍镜评估;图1.5)。淋巴样细胞的大小是通过比较组织细胞或内皮细胞的细胞核来分类的。小淋巴细胞(图1.5a)大小与组织细胞或内皮细胞的细胞核大致相同,胞质稀少,核小,染色质致密。幼稚淋巴细胞的特征是细胞大小和核仁增加(图1.5b)。核膜凹陷(核裂状)核不规则的小淋巴细胞称为中心细胞(图1.5c)。大的B淋巴细胞一般分为中心母细胞和免疫母细胞。中心母细胞具有大的空泡状核,核膜附近常可见几个核仁(图1.5d)。免疫母细胞的特征是中央可见明显的嗜酸性大核仁(图1.5e)。明显的胞质内空泡可将细胞核推向外周,形成“印戒细胞”(图1.5f)。这通常是在许多肿瘤中出现的继发性现象,包括淋巴造血细胞肿瘤和非造血细胞肿瘤,包括淋巴瘤、非特指型外周T细胞淋巴瘤和腺癌。单核细胞样B细胞是小到中等大小淋巴细胞,胞质相对丰富,淡染或透亮(图1.5g)。它们可以在反应性情况中看到,在脾脏白髓的滤泡中明显。边缘区淋巴瘤的B细胞常表现为单核细胞样。浆细胞(图1.5h)胞质丰富致密,核周区域颜色较淡(核窝或高尔基区),核偏位。染色质粗颗粒状,在外围形成深色团块(“车轮状”或“钟面状”)。在部分浆细胞肿瘤中,浆细胞可能表现出显著大小不均匀细胞异形,具有明显核仁,不成熟、多核或母细胞样形式(间变性浆细胞;图1.5i)。母细胞样特征包括明显的核仁和细腻均匀分布的染色质(图1.5j-l)。Reed-Sternberg(R-S)细胞大,多核(图1.5m),多叶或双叶细胞具有明显的嗜酸性核仁。LP细胞(淋巴细胞为主细胞;爆米花细胞,以前被称为L&H细胞;图1.5n)为结节性淋巴细胞为主型霍奇金淋巴瘤(NLPHL)的特征。它们具有多分叶状核,胞质稀少,核轮廓高度不规则,淡染的空泡状染色质,核仁明显。LP细胞与典型的R-S细胞在形态学上的区别是:体积更小,较小的明显核仁,染色质更淡染,核膜更薄。朗格汉斯细胞通常较大,胞质淡染嗜酸性,细胞核有特征性的核沟(裂隙),形成“咖啡豆”样外观(图1.5o)。染色质分散,核仁不明显,这使朗格汉斯细胞具有温和的细胞学特征。间变性细胞是具有不规则(马蹄形或肾形)深染细胞核、核仁明显和胞质丰富的大细胞(图1.5p)。低倍镜下对淋巴结的评估提供了重要的信息,通常对肿瘤的亚分类和最终诊断是至关重要的,如滤泡性淋巴瘤与弥漫性淋巴瘤或NLPHL与富于T细胞/组织细胞大B细胞淋巴瘤(THRLBL)。在淋巴结中可以识别出几种主要的组织学模式:结节状(滤泡状)、弥漫性、滤泡间(T区;副皮质区)、窦性和混合型。
(1)弥漫型伴中等和/或大细胞
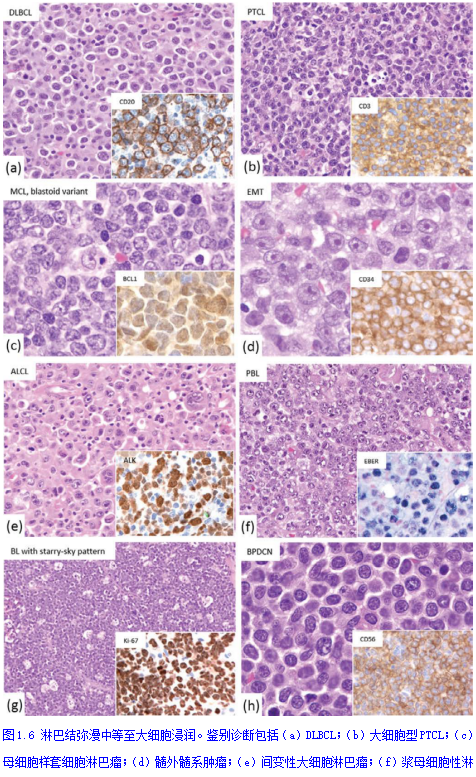
由大细胞和/或中等大小细胞组成的弥漫性浸润(图1.6)的诊断考虑包括弥漫性大B细胞淋巴瘤、外周T细胞淋巴瘤(PTCL)、母细胞样套细胞淋巴瘤(MCL)、髓外髓系肿瘤(EMT;粒细胞肉瘤、单核细胞性肉瘤)、间变性大细胞淋巴瘤(ALCL)、浆母细胞性淋巴瘤(PBL)、伯基特淋巴瘤(BL)、高级别B细胞淋巴瘤伴MYC和BCL2(和/或BCL6重排)、浆细胞瘤、淋巴母细胞性淋巴瘤、组织细胞肉瘤、树突状细胞肿瘤、母细胞性浆细胞样树突状细胞肿瘤和非造血肿瘤(如癌、黑色素瘤、尤文肉瘤)。
(2)母细胞性和/或高级别浸润
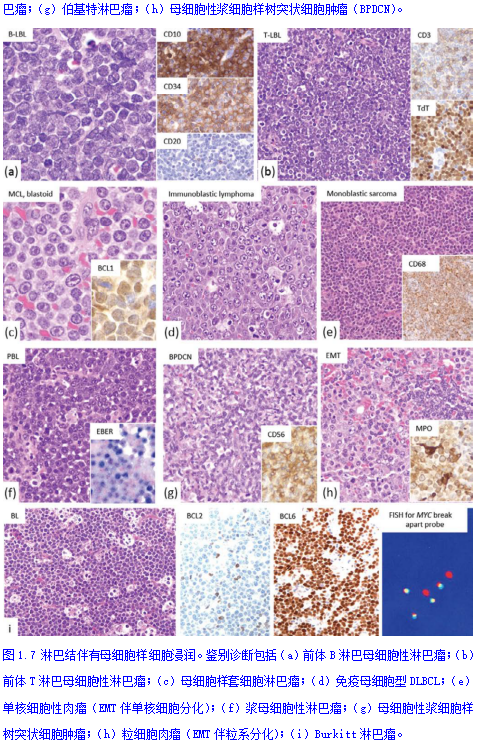
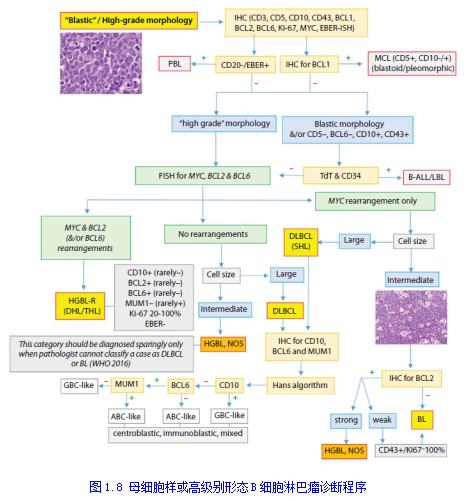
呈母细胞样形态的中等大小细胞弥漫性浸润,典型见于前体和高级别肿瘤,其特征为大量核分裂像、凋亡细胞、高Ki-67增殖指数、星空现象、核仁明显、核质比增大、细腻染色质均匀分布。有些肿瘤的细胞核可能深染。诊断时需考虑包括B细胞淋巴母细胞淋巴瘤(B-LBL;图1.7a)、T-LBL(图1.7b)、母细胞样MCL(图1.7c)、免疫母细胞型DLBCL(图1.7d)、单核细胞性肉瘤(图1.7e)、PBL(图1.7f)、BPDCN和EMT(图1.7g、h)。具有母细胞特征的高级别肿瘤经常表现为组织细胞的混合,吞噬细胞碎片(凋亡小体),在低倍镜下观察淋巴结时可见所谓的星空现象。这种模式是BL(图1.7i)、高级别大B细胞淋巴瘤和前体细胞(淋巴母细胞)肿瘤的特征。图1.8展示了具有高级别和/或母细胞样形态的B细胞淋巴瘤的鉴别诊断方法。伯基特淋巴瘤(BL)表现为中等大小细胞的单一形态细胞弥漫性浸润,具有特征性的星空现象。淋巴瘤细胞CD20、CD10、CD43、BCL6和MYC阳性,BCL2阴性(偶有BCL2弱表达的病例报道)。通过荧光原位杂交检测发现MYC重排(未同时出现BCL2和BCL6重排)证实了BL的诊断。具有典型的DLBCL形态特征(中心母细胞型、免疫细胞型和/或多形性形态)和单一MYC重排的大细胞淋巴瘤被归为DLBCL。BCL1 (cyclin D1)阳性表明MCL为母细胞样或多形性变异,而TdT和/或CD34阳性表达可诊断为B淋巴母细胞淋巴瘤。MYC重排与BCL2(和/或BCL6)重排结合提示HGBL-R,也称为双重打击或三重打击淋巴瘤。少数不能被归类为BL、HGBL-R、MCL或DLBCL的高级别病例归类为非特指型HGBL(HGBL, NOS)。HGBL, NOS可能有MYC重排(有时拷贝数增加)或BCL2重排阳性,但MYC和BLC2不同时发生重排。形态学上,HGBL、NOS表现介于BL和DLBCL之间的特征,包括单一形态、母细胞样或多形性弥漫性淋巴细胞浸润。HGBLs、NOS免疫表型为CD20和BCL6+,CD10和Ki-67表达不一。
(3)弥漫型,以小细胞为主
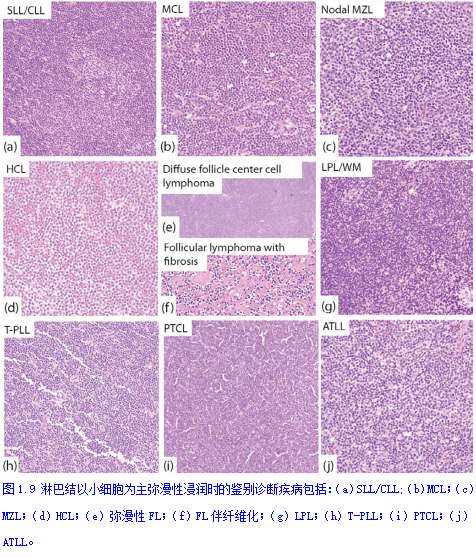
以小淋巴细胞为主的弥漫性浸润(图1.9)见于小淋巴细胞淋巴瘤/慢性淋巴细胞白血病(SLL/CLL)、MCL、结内边缘区淋巴瘤(MZL)、毛细胞白血病(HCL)结内累及、滤泡性淋巴瘤(FL)弥漫变异型(1级,小中心细胞为主)、伴明显硬化的FL、淋巴浆细胞性淋巴瘤(LPL)、T细胞性幼淋巴细胞白血病(T-PLL),小细胞型外周T细胞淋巴瘤(PTCL),小细胞型间变性大细胞淋巴瘤(ALCL),以及成人T细胞淋巴瘤/白血病(ATLL)的淋巴瘤或急性变。中心细胞是小到中等大小的淋巴细胞,核轮廓不规则(有裂细胞),染色质浓缩,胞质稀少。来自MCL的淋巴瘤细胞核轮廓呈锯齿状,来自SLL/CLL的小淋巴细胞细胞核圆形,染色质浓缩,细胞质稀少。
(4)混合(多形性)浸润
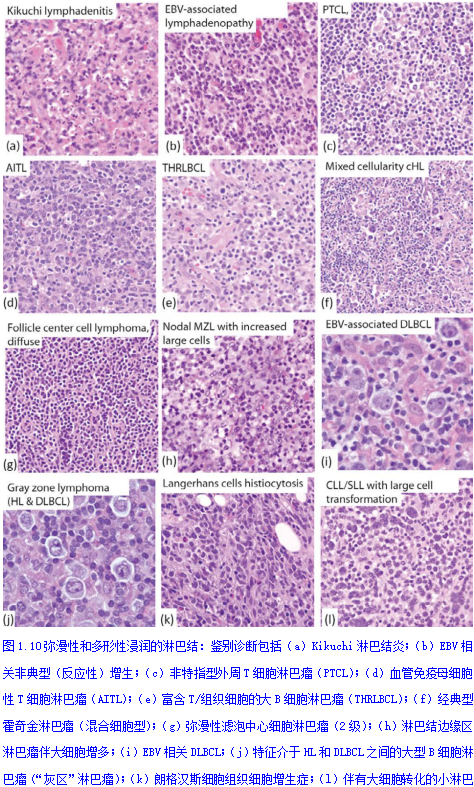
在Kikuchi淋巴结炎中可见小、中和大细胞的弥漫性多形性浸润(图1.10)、EBV相关的非典型(反应性)增生、多形性MCL、结内MZL伴大细胞增多、弥漫性滤泡中心细胞淋巴瘤(2级)、血管免疫母细胞T细胞淋巴瘤(AITL)、PTCL、混合细胞型CHL、THRLBL、EBV相关DLBCL、HGBL、朗格汉斯细胞组织细胞增多症(LCH)和伴有大细胞转化的SLL/CLL(Richter综合征)。多形性浸润伴血管增生见于晚期HIV感染和AITL。
Kikuchi淋巴结病(Kikuchi- fujimoto disease,组织细胞坏死性淋巴结炎)是一种良性自限性疾病,由于淋巴结结构消失(至少部分消失)和具有免疫母细胞特征的散在非典型淋巴细胞,常与B细胞淋巴瘤、尤其是T细胞淋巴瘤混淆。淋巴结表现为反应性生发中心和局灶坏死(坏死在早期可能很轻微,组织细胞聚集,只偶尔出现凋亡细胞)。吞噬细胞碎片的组织细胞胞质丰富、核呈新月形(C形),这是Kikuchi淋巴结病的特征。浸润由一群多形性的小、中、大淋巴细胞(主要是T细胞,特别是坏死区;CD8+ T细胞比CD4+细胞更丰富)、组织细胞(CD68+、CD163+和CD4+)和浆细胞样树突状细胞(CD123+、CD68+和CD303+)。可能有散在弱CD30+细胞(它们通常是CD8+ T细胞)。典型病例没有中性粒细胞,偶见浆细胞。坏死区核碎片可能很明显。根据细胞组成,一些作者区分出Kikuchi淋巴结病的几种亚型:淋巴组织细胞型、吞噬型、坏死型和泡沫细胞型。Kikuchi淋巴结病变可伴有皮肤发生类似的变化。系统性红斑狼疮(SLE)与Kikuchi淋巴结病相似。SLE淋巴结病的不同之处在于存在大量的浆细胞、苏木精小体和血壁中退化的核物质(Azzopardi现象)。
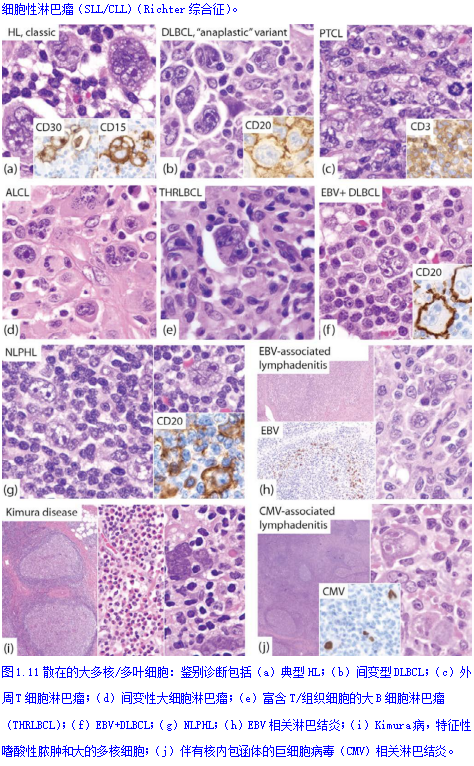
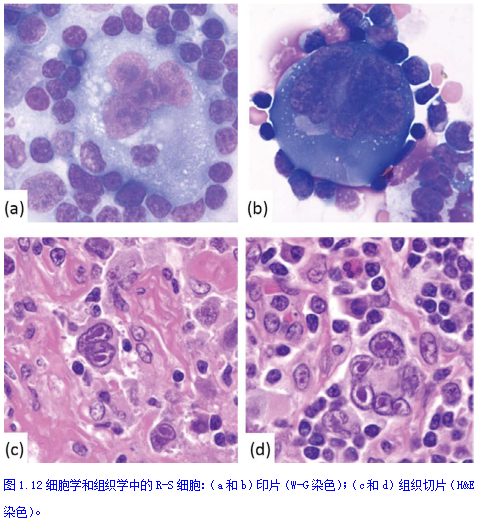
在CHL、PTCL、AITL、THRLBL、EBV+DLBCL、NLPHL、EBV相关性淋巴结炎(传染性单核细胞增多症)、Kimura病和CMV相关淋巴结炎(图1.11)中可见散在大细胞浸润,其细胞核不规则(双核、多叶或多核),核仁明显。 CHL以存在R-S细胞为特征,而典型的NLPHL则以富含B细胞的结节内分散的带有核仁的大细胞(淋巴细胞为主的细胞;LP细胞)为特征。 R-S细胞是大双核或多核(多叶状)细胞,具有突出的嗜酸性核仁(通常有透亮核周空晕)、核膜厚和嗜中性或嗜酸性细胞质(图1.12)。LP细胞有多叶核、胞质稀少、核轮廓不规则、淡染的泡状染色质和明显的核仁。 LP细胞被一圈小T细胞(CD3+/ CD57+菊形团)包围,通常位于以小B细胞为主的结节内,而R-S细胞通常存在于富含T细胞的背景中,具有嗜酸性粒细胞、浆细胞、中性粒细胞、组织细胞和小淋巴细胞的多形态炎症细胞浸润。 EBV淋巴结炎(传染性单核细胞增多症;图1.13)常表现为细胞学异型性,增加了恶性肿瘤的可能性(例如DLBCL、PTCL,尤其是cHL)。淋巴结肿大,滤泡和副皮质区混合增生;小灶坏死;以及由淋巴细胞、组织细胞和浆细胞组成的高度多形性浸润。滤泡间(副皮质)区显示较大的非典型淋巴细胞数量增加,具有免疫母细胞、中心母细胞或浆母细胞形态,属于B细胞或T细胞谱系。 这些活化的细胞通常表达CD30。散在的EBV感染细胞(小或中型)总是存在。浆细胞是多型的。T细胞常为CD8+细胞数量增加,其中一些表现为细胞学非典型性。
未完待续
【参考文献】
[1] Atlas of Differential Diagnosis in Neoplastic Hematopathology[M].Fourth Edition,2022.
























共0条评论