[导读] 来源:体外诊断技术支持
在临床病理诊断中,免疫组织化学(IHC)是一种很重要的技术和手段,从20世纪70年代开始,免疫组化技术就应用于病理诊断,对于诊断肿瘤、肿瘤分类、判断预后产生了巨大的影响,同时也扩展了人们对于各种疾病及肿瘤形成过程的认识,提高了病理诊断与研究水平。但是,随着免疫组化的广泛应用,发现免疫组化技术存在一些局限性。深入研究免疫组化原理和技术,必须熟悉各种抗体真阳性反应部位,实现实验室间免疫组化标准化,使免疫组化在病理诊断中发挥最大的辅助作用。
在病理诊断中,随着各种抗体新的用途不断被发现及越来越多的新型抗体的出现,免疫组化在肿瘤诊断及鉴别诊断、分类、预后判断等方面产生了重大的影响。由于免疫组化技术也存在一些局限性,因此,深入研究免疫组化原理和技术,并努力实现规范化的操作,才能充分发挥免疫组化在病理的诊断及鉴别诊断、判断预后、指导临床治疗中的作用。
1.免疫组化技术
观察组织切片中抗原的数量及其在组织中的分布情况,对抗原进行定位、定性及定量的研究,称为免疫组织化学,由于抗原与抗体特异性结合,因此通过免疫组化使标记抗体的显色剂(酶、荧光素、同位素、金属离子等等)显色来确定组织细胞内抗原(多肽和蛋白质)。IHC所用标本主要为两大类:组织标本和细胞标本,其中制作组织标本最常用、最基本的方法是石蜡切片。石蜡切片对于组织形态保存好,有利于各种染色对照观察,而且能长期保存;石蜡切片中使用的甲醛固定剂对组织内抗原暴露有一定的影响,但可进行抗原修复,是免疫组化中首选的组织标本制作方法。

2.免疫组化技术在临床诊断中的作用
目前免疫组化技术应用于临床主要有以下几个方面
2.1肿瘤良恶性的判断
对于反应性增生还是肿瘤性增生,可用免疫球蛋白(Ig)的轻链抗体检测B淋巴细胞增生的单克隆或多克隆性来区别。在滤泡反应性增生时,滤泡反应中心的细胞不表达细胞凋亡蛋白(bcl-2),bcl-2阴性;而在滤泡性淋巴瘤中,由于90%以上肿瘤性滤泡细胞有bcl-2的高表达,bcl-2阳性。而增殖细胞核抗原(PCNA),周期素(Cycling),核抗原(Ki-67)通过对肿瘤细胞增生的程度作出评价,从而提示增生细胞的良恶性。
2.2 确定肿瘤分期
肿瘤分期是判断预后的一个指标,与是否浸润、有无淋巴管或血管侵袭密切相关,而通过免疫组化方法可以判断肿瘤是否浸润、有无淋巴管或血管侵袭。层黏连蛋白和Ⅳ型胶原的单克隆抗体可以清楚的显示基膜的主要成分,用于区分原位癌和浸润癌,一旦上皮性癌突破基膜为浸润癌,未突破基膜为原位癌;显示血管和淋巴管内皮细胞的标记物第八因子相关蛋白、D2-40等则可清楚显示肿瘤对血管或淋巴管的浸润。因此对许多肿瘤的良恶性鉴别及有无血管或淋巴管浸润,免疫组化结果作为主要的鉴别依据。

2.3 细胞属性的判定
通过特定抗体标记出细胞内相应的抗原成分,来判定细胞的属性,确定肿瘤的来源。如细胞角蛋白(CK)是上皮性标记,CK阳性提示肿瘤为上皮源性肿瘤;降钙素抗体是甲状腺髓样癌特有的标记;甲状腺球蛋白(Tg)阳性提示是甲状腺滤泡性癌;前列腺特异性抗原(PAS)仅见于前列腺上皮;胶质纤维酸性蛋白(GFAP)阳性则提示胶质肿瘤;CD20和CD79a阳性则提示B细胞淋巴瘤;平滑肌肌动蛋白(Actin)阳性提示肿瘤为平滑肌源性;胃肠道间质瘤中原癌基因蛋白产物CD117阳性;血管源性肿瘤中内皮细胞标记物CD34阳性等等。
2.4确定来源不明的转移瘤的原发部位
对于来源不明的转移瘤,用免疫组化技术有助于确定恶性肿瘤的组织学来源,进一步确定原发部位。如角蛋白抗体(CK20)在胃肠道癌、胆管癌、胰腺癌中阳性,而在肺癌、乳腺癌、肾癌中阴性;Tg阳性可考虑甲状腺转移;波形蛋白(Vimentin)阳性支持肉瘤的诊断;前列腺特异性抗原(PAS)阳性可考虑前列腺转移;甲状腺球蛋白阳性可考虑甲状腺滤泡细胞癌;肌动蛋白(Actin)、肌球蛋白(Myosin)、结蛋白(Desmin)、肌红蛋白(Myoglobin)阳性可考虑横纹肌肉瘤;S-100蛋白阳性支持黑色素瘤的诊断;等等这些都为肿瘤的治疗及预后提供了依据。
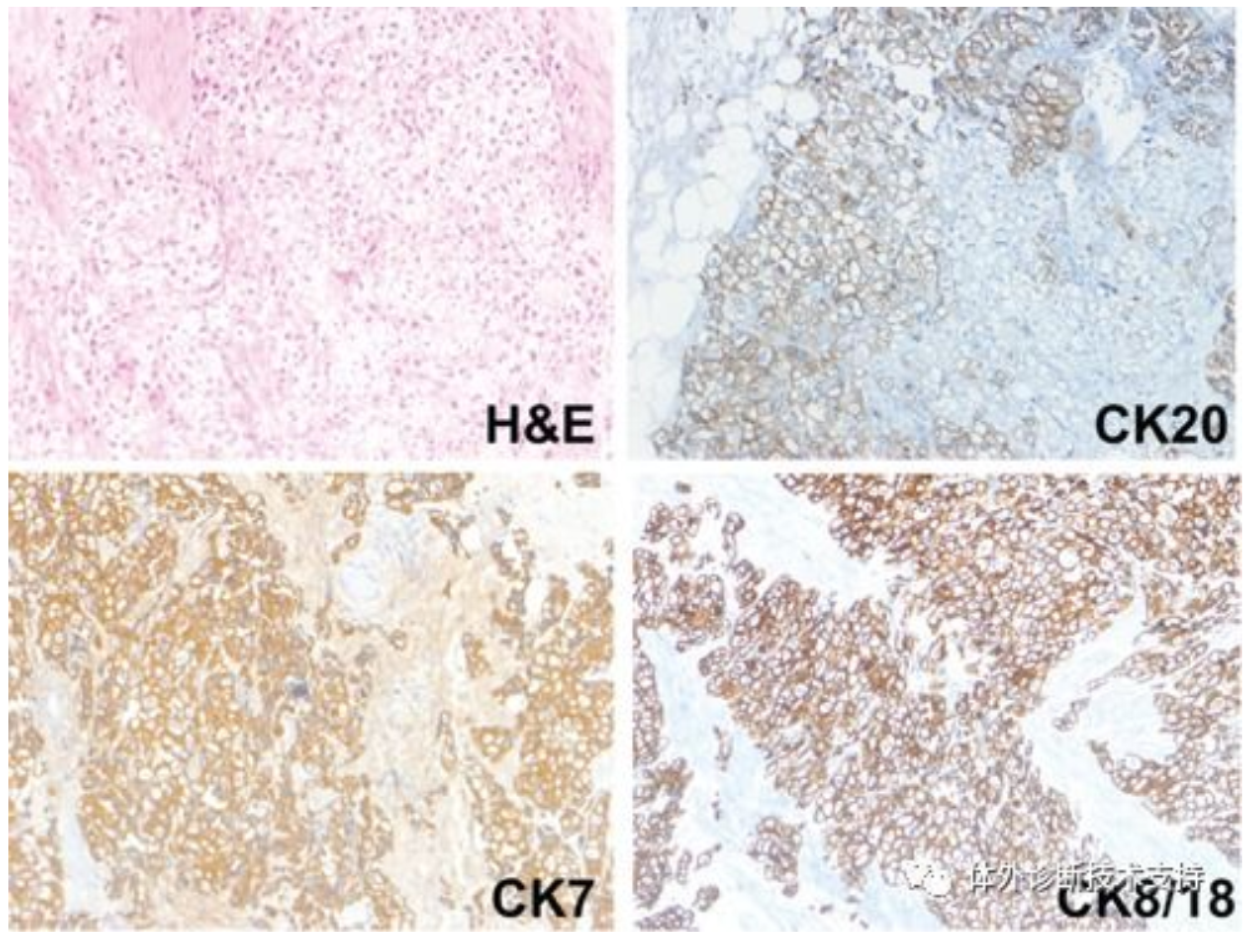
2.5对“未分化”恶性肿瘤的分类
未分化恶性肿瘤包括癌或肉瘤,在HE切片上由于肿瘤的“未分化”而缺少肿瘤细胞的起源特征不能分类,初步区分组织学类型用非特异性抗体,在其基础上再选用特异性抗体做进一步鉴定。如分化差的癌可显示Vimentin或S-100蛋白,有时淋巴瘤可以表达上皮膜抗原,一些黑色素瘤表现出角蛋白,这同时也强调了在肿瘤诊断中应使用一组抗体而不是单个抗体。
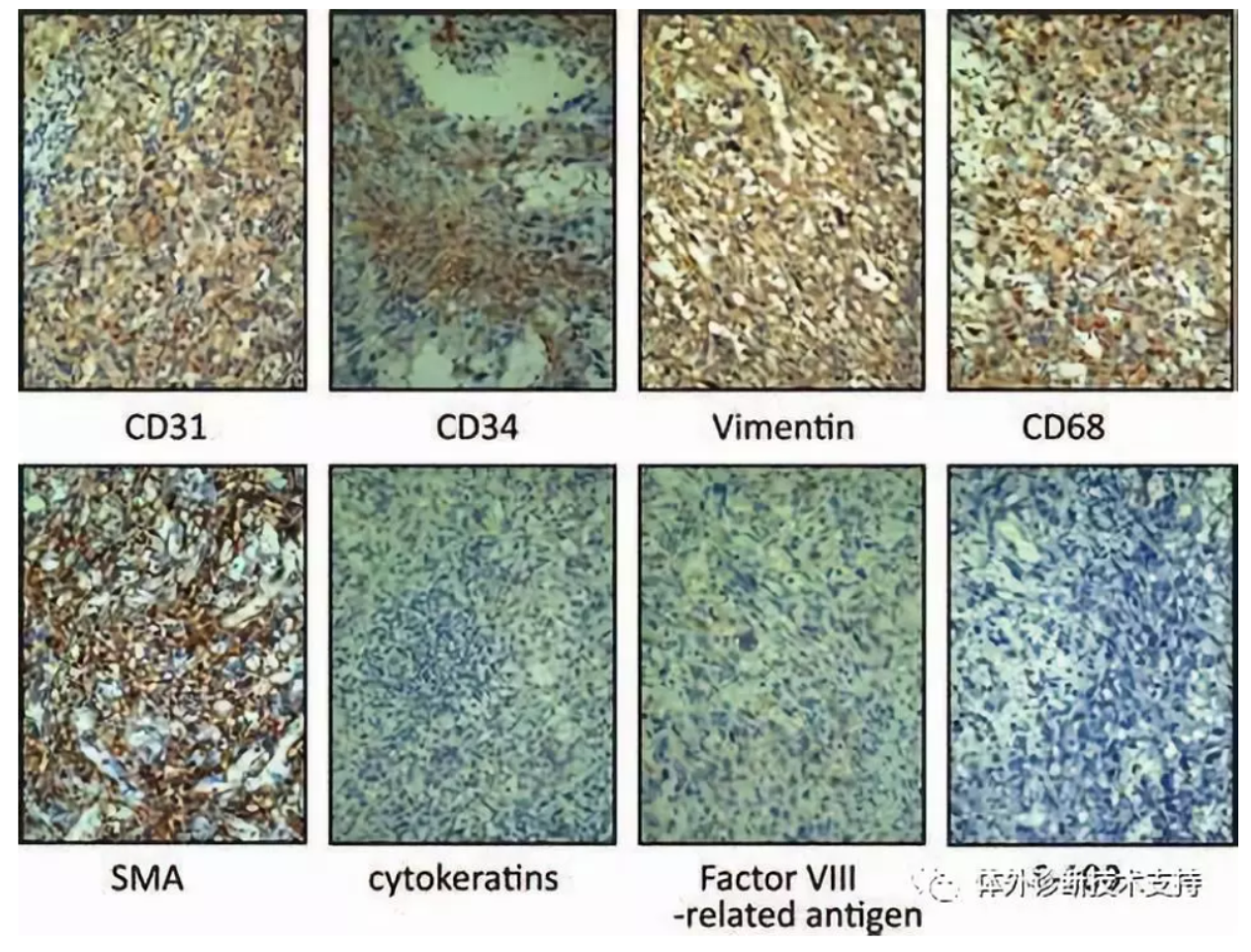
2.6进一步分类不同器官与组织交界处肿瘤
由于重叠的特征,在一些组织器官交界处的肿瘤,仅凭组织学基础对肿瘤进行分类很困难。如胃肠道梭形细胞肉瘤是肌肉起源的平滑肌肉瘤,是间质起源的胃肠道间质瘤(GIST),还是神经起源的神经鞘瘤;同样发生于组织交界处的肿瘤有睾丸胚胎癌与精原细胞癌,两者较难区别,且治疗与预后显著不同,但用免疫组化检测角蛋白就较易于区别:角蛋白阴性则为精原细胞癌,而角蛋白阳性则为胚胎癌。
2.7及时准确的发现微小转移灶
采用常规病理方法难以检出的实体瘤转移称为微小转移灶。在常规组织切片中,辨别单个或几个转移性肿瘤细胞很难,淋巴结内窦性组织细胞增生与某些癌的早期转移有时也不易区别,而采用免疫组化方法,有助于及时准确的发现微小(癌)转移灶。对乳腺癌而言主要是腋窝淋巴结的检测,淋巴结微转移患者预后差,这对进一步治疗和预后判断十分有意义。
2.8与治疗和预后有关的免疫组化标记物
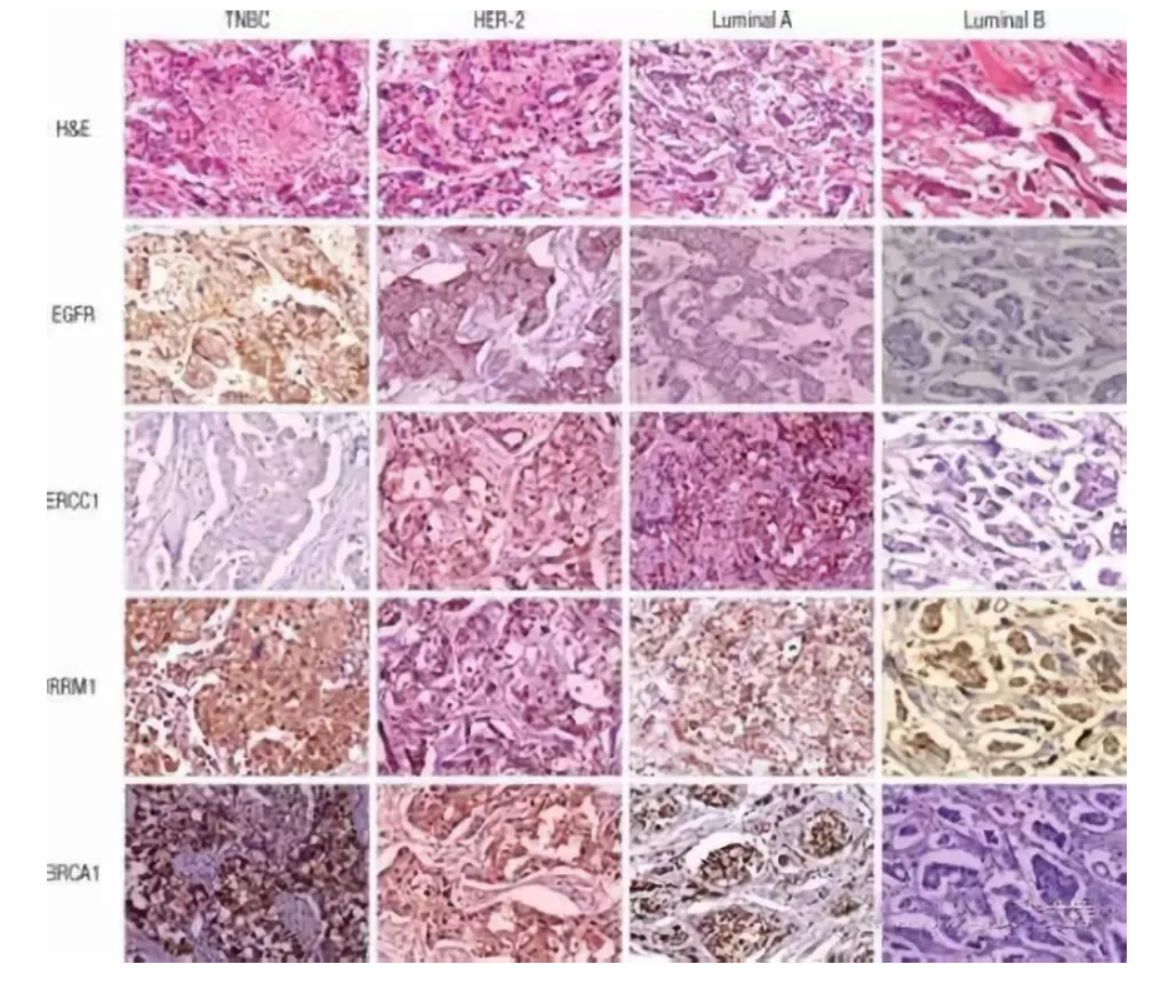
与治疗及预后有关的标记物主要分以下为三类:(1)肿瘤基因标记物:如癌基因C-erbB2、c-myc、P53蛋白等,卵巢上皮性癌中P53的过表达与肿瘤的扩散、分化、术后残存癌灶呈正相关;乳腺癌中表达C-erbB2的浸润性癌患者预后差;肺癌中突变型P53基因蛋白表达增高,PTEN基因表达减弱,提示肿瘤预后不良。(2)细胞增殖性标记物:肿瘤细胞增生是否活跃直接影响着临床的治疗与预后,如表皮生长因子受体(EGFR)、Ki-67、PCNA、cycling等可对肿瘤细胞的增生做出评价,表达指数越高,表明其增殖指数越活跃,恶性度增高,预后不良,其中以恶性淋巴瘤、乳腺癌较为明显;在对乳腺癌的研究中发现Ki-67、EGFR阳性者,淋巴结转移率高,并与激素受体的表达呈负相关。(3)类固醇激素受体:如雌激素受体(ER)、孕激素受体(PR)等,应用最为广泛的是子宫内膜癌及乳腺癌,如对乳腺癌中ER、PR的检测,有助于决定临床治疗中是否需要加入内分泌激素阻断治疗,并能判断预后,ER及PR阳性表达、原癌基因(C-erbB-2)阴性表达病例对三苯氧胺等激素治疗反应良好,而ER、PR、C-erbB-2三种抗体均阴性(TNBC)患者采用三苯氧胺可能意义不大。
 2.9对感染性疾病诊断
2.9对感染性疾病诊断
应用抗病毒、细菌、真菌和寄生虫抗原的特异性抗体进行免疫组化染色,可以检测和诊断许多感染性疾病病原微生物,如乙型肝炎病毒(HBV)、巨细胞病毒(CMV)、人乳头状瘤病毒(HPV)、疱疹病毒(HSV)、丙型肝炎病毒(HVC)、细小病毒B19、人禽流行性感冒病毒(AIV)、严重急性呼吸综合征冠状病毒(SARS)等等,由于免疫组化在感染性疾病诊断中具有及时性、低风险性、高敏感性、特异性、有效性等特点,可以用于(1)用于人类新病原微生物的识别;(2)提供快速的形态学诊断,使严重感染性疾病得以早期治疗;(3)在无法取得新鲜组织或尚无培养方法的情况下,提供诊断并对发病机制进行研究和认识。
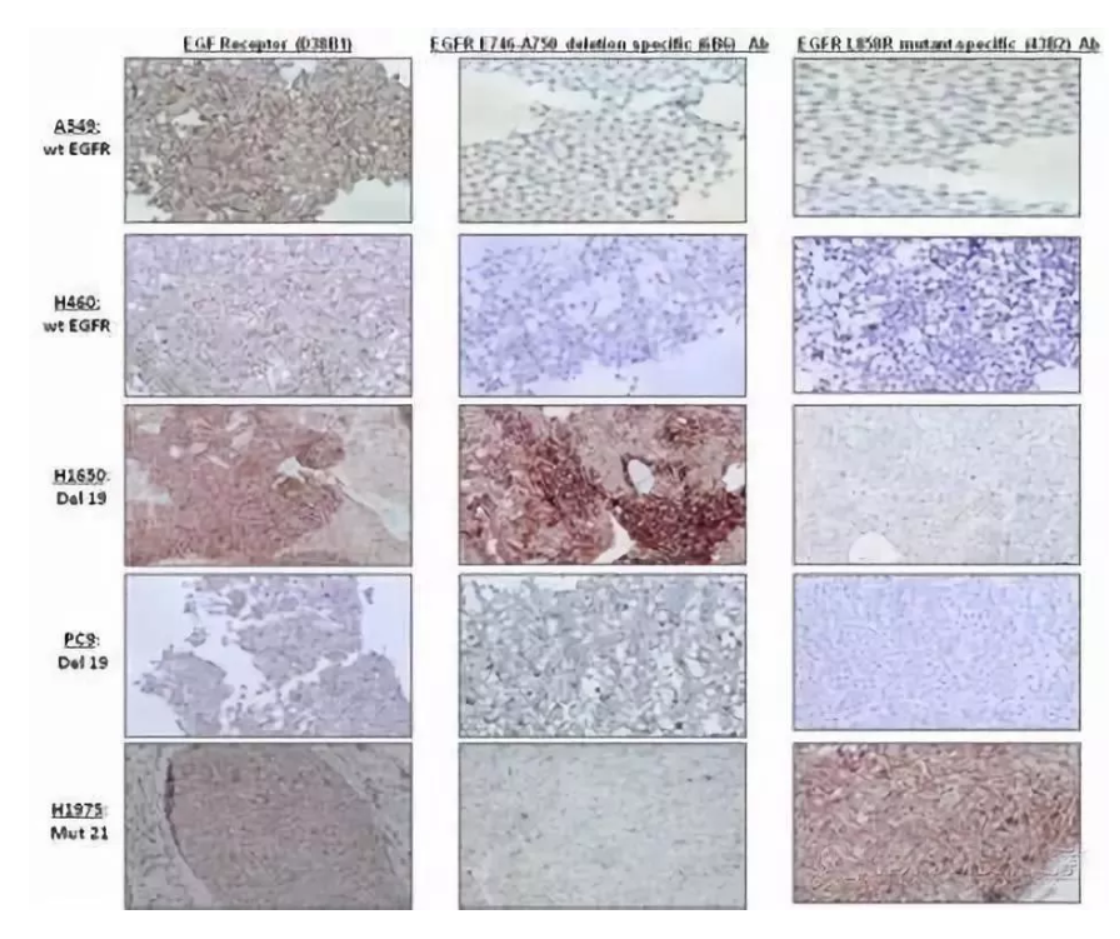
2.10药物靶点免疫组化
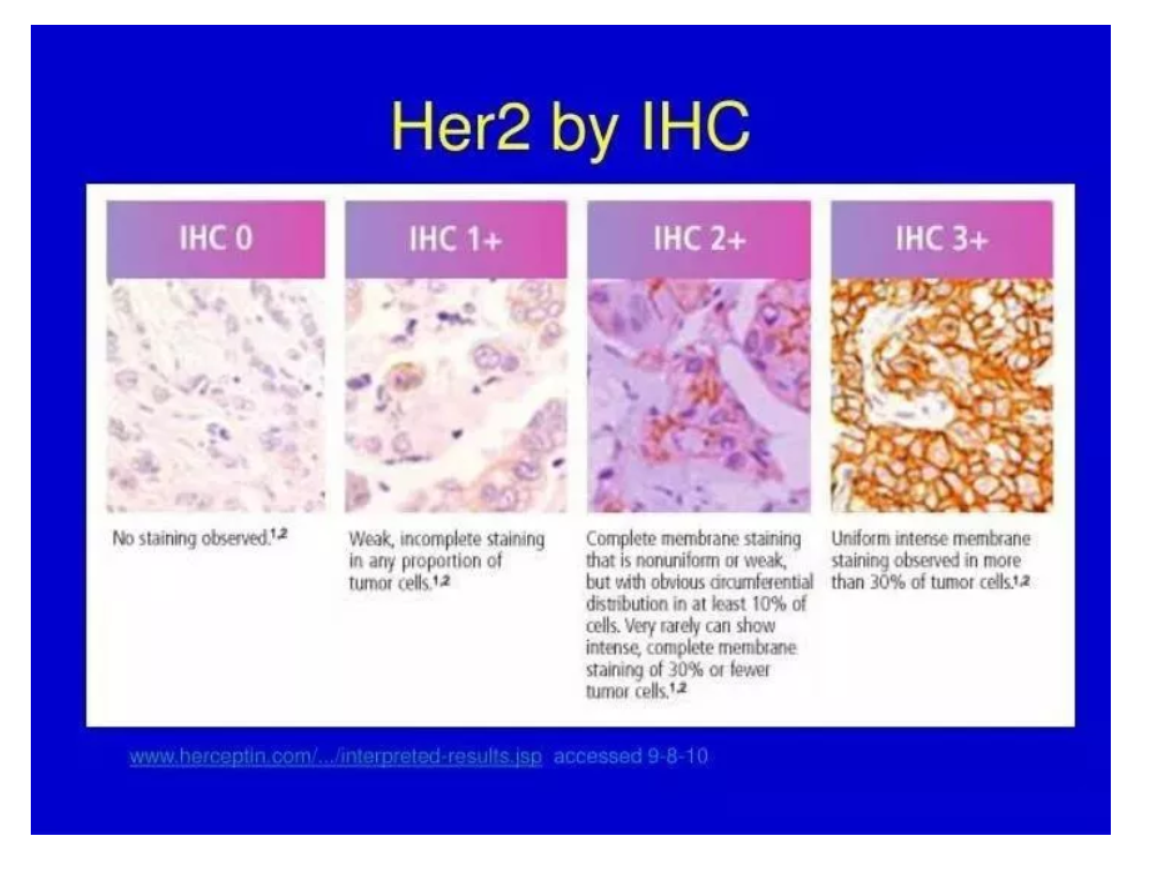
免疫组化及分子病理学方法在疾病诊断中仅仅起辅助治疗的作用,而药物病理学是用病理学的方法确定药物治疗的靶点、评价药物治疗的疗效、预测药物治疗的反应,因此药物靶点免疫组化属“独立诊断”。因此对于对照的设置、质量的控制均需要更高的要求,如对试剂的要求,不同于一般的诊断试剂,应按对药物管理的要求操作。HER2蛋白着色3+者可作为临床医生建议患者接受曲妥珠单抗等药物治疗的依据。
3.免疫组化的局限性
灵敏度高、精确性和特异性是一种理想的肿瘤标记物必须具有的,但至今所发现的肿瘤标记物还没有能完全满足这些标准。某些正常细胞也分泌一些肿瘤标记物,因此肿瘤细胞学并不是单独产生一种标记物,即选用一组抗体比单一抗体更有利。在肿瘤诊断中评估免疫组化的局限性主要在抗体特异性和解释方面。在免疫组化操作中都必须有适当的阳性与阴性对照,作为技术完整性质量控制,如对照组被忽略或不理想时,免疫组化染色的结果要谨慎对待,免疫组化的正确结果不仅要依靠技术步骤上规范化操作,而且有赖于正确的解释,在报告免疫组化染色结果时不应孤立地解释,应考虑到诊断与鉴别诊断、所应用的抗体特性、所研究组织性质,同时还要注意假阳性与假阴性结果的干扰。
3.1假阳性
阳性信号定位不正确即为假阳性,包括着色不匀、背景着色、边缘效应,另外组织的某些特定成分也能导致假阳性结果。假阳性可能的原因有:(1)一抗浓度及一抗是否失效,抗体有一个合适的浓度范围且必须在有效期内使用,过期的抗体或者不着色,或者背景着色,形成假阳性;(2)试剂未充分覆盖组织,组织边缘的试剂易干浓度较组织中间高致深染;(3)抗体孵育时间过长,由于室温的影响夏季孵育时间稍短,冬季孵育时间稍长;(4)操作过程中组织变干,造成组织边缘收缩或损坏形成伪影,产生假阳性;(5)3,3'-二氨基联苯胺(DAB)显色时间太长,DAB宜现配现用,配制时间最好在30min以内;(6)由于胞浆里含有较多的蛋白质,因此间质和胞浆中出现很多非特异性的染色,如内源性酶血红蛋白、肌红蛋白等造成的着色,可以通过血清封闭解决;乳腺癌组织中的脂肪细胞、淋巴细胞也会产生非特异性的染色;(7)非特异性抗体吸附常见于坏死组织中,使坏死组织呈较高的背景染色,在免疫组化中应避免选择坏死组织较多的蜡块。

3.2假阴性
免疫组化结果中的假阴性是指所有抗体标记的切片均呈阴性,无阳性信号,假阴性结果不是真实的反应。导致假阴性结果的原因有:(1)抗原修复方法选择不当,根据不同的抗原特点采用不同的修复方法,大多数抗体要求热修复,热修复又包括高压修复、微波修复及煮沸热修复;而对某些细胞内抗原和细胞间质抗原需要用酶消化,如表皮生长因子(EGFR)要求胃蛋白酶(Pepsin)消化,而Vimentin则不用修复;(2)一抗本身的问题:一抗效价降低或失效。在免疫组化中染色结果的假阴性会导致错诊或漏诊,进而影响临床诊断及延误治疗。解决这一问题的可通过设立阳性对照,比较两者染色结果。若阳性对照有表达,表明试剂和染色体系及实验步骤均无问题;若阳性对照无表达,则检测过程中某一试剂或某个步骤存在问题,应逐一查找原因。

4.免疫组化的质量控制
免疫组化染色切片的好坏直接影响着病理医生对其染色结果的判断,进而影响病理诊断,所以制作一张良好的免疫组化切片至关重要,它需要病理医生与病理技师两者间的相互协调,密切配合和共同努力,病理医生选择抗体,设置对照,判读结果,指导技术;而技术人员进行实验操作,保证染色质量。在免疫组化切片的制作过程存在多个环节,每一环节的失误都可能影响最终的检测结果,如抗原保存,蛋白酶消化,增强技术及对抗体的管理、使用和试剂的浓度等等,因此制作一张高质量的免疫组织化学切片是多方面相互配合的结果。
为了保证免疫组化染色结果的可靠性,每个实验室都必须进行有效的质量控制,规范免疫组化操作流程与步骤,应注意以下几点:(1)规范行为技术标准:例如使用中性福尔马林(添加PBS的4%福尔马林)固定,并且固定及时、烤片不宜时间过长及浸蜡温度不宜过高等等,温度过高会破坏抗原决定簇,产生假阴性;(2)试剂最佳浓度:试剂最佳浓度的确定受到固定方法、时间、组织处理过程的影响;最合适的稀释度是以得到最大强度的特异性染色和最弱的背景染色为标准;(3)为了保证免疫染色的质量,主要的步骤便是对照的设立,包括阳性对照、阴性对照和空白对照,须同时设立,以达到最佳的质控效果。对已知存在抗原的阳性对照组,如含抗原的正常组织,最好是使用含少量抗原的瘤组织作为对照,使与所检测切片中的抗原水平趋于一致,而且后者可能含有表达抗原的非瘤组织,可以作为内部对照;阴性对照应用缺乏抗原的组织切片;空白对照可以采用非免疫血清,缓冲液取代初级抗原的位置。总之,只有阳性对照染色阳性,阴性对照组织阴性,这样的免疫组化染色结果才有说服力;(4)抗原修复的一致性:抗原热修复工具选用微波炉或高压锅,修复温度及修复时间要尽量一致,修复温度至少要达到100℃,且修复总时间不低于15min;修复液的PH值在7.0~8.0之间,如Tris(pH7~8)、EDTA(pH8.0)修复液;(5)熟悉抗体的阳性定位:每种抗体均有阳性定位,染色之前应确定该抗体阳性位置,是胞浆、胞膜或胞核,如ER、PR、P53、Ki-67定位于细胞核,若胞质或胞膜阳性也为假阳性;CD4、CD5、CD8、CD20、CD30、C-erbB-2等定位于细胞膜,若胞质弥漫阳性或细胞核阳性则为假阳性;还有的抗体可表现为二种阳性反应类型,如S-100可为核阳性也可伴有胞质阳性;癌胚抗原(CEA)定位于胞浆或包膜。
在病理诊断中,随着各种抗体新的用途不断被发现及越来越多的新型抗体的出现,免疫组化在病理诊断和治疗中已有了很重要的位置,对于肿瘤诊断、鉴别诊断、分类及诸多方面产生了重大的影响。但是免疫组化技术还存在着缺陷和不足,作为病理医生和病理技术人员不仅要充分认识到缺陷和不足,而且要努力避免由于缺陷和不足给诊断带来的误区,这就要求病理医生和病理技术人员在工作中不断学习与研究,在实际操作中总结经验教训,分析失败原因,努力实现操作规范化、标准化,才能充分发挥免疫组化在病理诊断及鉴别诊断、临床治疗中的指导作用。
此篇文章属于转载文章,来源:体外诊断技术支持。若有侵权或转载限制请联系我们我们将第一时间联系您并进行删除。






















共0条评论