作者:刘卫平 四川大学华西医院病理科,成都 610041,Email:liuweiping2001@vip.sina.com
来源:中华病理学杂志, 2019,48(1) : 58-62. DOI: 10.3760/cma.j.issn.0529-5807.2019.01.016
摘要:介绍了2016修订WHO造血与淋巴组织肿瘤分类中T细胞/NK细胞肿瘤部分,概括为以下5个方面:(1)EB病毒阳性T细胞/NK细胞淋巴组织增生性疾病;(2)肠道T细胞淋巴瘤/淋巴组织增生性疾病;(3)血管免疫母细胞性T细胞淋巴瘤以及滤泡辅助T细胞(TFH)来源的其他淋巴结淋巴瘤;(4)间变大细胞淋巴瘤(ALCL);(5)原发皮肤的淋巴瘤及淋巴组织增生性疾病。
第4版WHO造血与淋巴组织肿瘤分类(2008)中,一方面,临床血液、肿瘤、皮肤和病理医师在其临床及病理工作实践中运用该分类做了大量的工作,同时也发现其中存在的问题;另一方面,以新一代测序技术(NGS)为代表的高通量分子检测与分析技术在血液与淋巴组织肿瘤中的应用,在肿瘤发病分子机制的探究、肿瘤分类和分子分型、肿瘤治疗手段的选择、疗效与预后的评估等方面都取得长足进展。现在出版了2016修订WHO造血与淋巴组织肿瘤分类[1,2]。
淋巴组织肿瘤仍分为6大类,与第4版(2008)相同。修订较多的主要有两类,一是成熟B细胞肿瘤,二是成熟T细胞和NK细胞肿瘤。梳理2016修订WHO淋巴组织肿瘤分类中关于T细胞/NK细胞肿瘤的更新,主要有以下5个方面:(1)EB病毒(EBV)+T细胞/NK细胞淋巴组织增生性疾病(LPD);(2)肠道T细胞淋巴瘤/LPD;(3)血管免疫母细胞性T细胞淋巴瘤(AITL)以及滤泡辅助T细胞(TFH)来源的其他淋巴结淋巴瘤;(4)间变大细胞淋巴瘤(ALCL);(5)原发皮肤的淋巴瘤及LPD。下面分别对相关内容的修订与进展并结合文献复习进行讨论。
一、儿童EBV+T细胞/NK细胞LPD
该组疾病包括了儿童系统性EBV+T细胞淋巴瘤,增列了系统性慢性活动性EBV感染(CAEBV),T/NK细胞型、种痘水疱病样淋巴组织增生性疾病以及增列了重症蚊虫叮咬过敏反应等4种LPD或淋巴瘤[1,2]。
1.儿童系统性EBV+T细胞淋巴瘤:
曾称儿童EBV+ LPD(WHO,2008)。该修订分类未采纳EBV+ LPD国际分类会议提出的分类方案(2008,Bethesda,美国)[3],但仍认为该肿瘤与CAEBV、T/NK细胞表型属同一疾病谱系。该肿瘤可发生于初发EBV感染之后或继发于CAEBV。病情进展迅速,常在短时间内出现多器官功能衰竭、败血症或死亡,常有噬血细胞综合征。该肿瘤的临床病理表现与侵袭性NK细胞白血病很相似。病变组织中的淋巴细胞主要为CD8+细胞毒性T细胞,少数为活化的CD4+T细胞。在该肿瘤的病理诊断,特别是与CAEBV-T/NK细胞型的鉴别诊断方面,并非仅根据T细胞克隆性增生的存在与否,还需结合临床及实验室检查结果综合分析。国内李向红[4]也做过这方面介绍。
2.CAEBV-T/NK细胞型:
是一类系统性EBV+的多克隆、寡克隆或单克隆性LPD,其临床特征为发热、肝脾肿大和淋巴结肿大,即所谓'传单'样症候群。疾病的严重程度与宿主的免疫反应和EBV-DNA载量相关。修订CAEBV的诊断标准如下:传单样症状持续3个月以上;外周血EBV载量升高(>102.5copies/mL);受累器官具有特征性的组织学表现,受累组织检测到EBV编码RNA或病毒蛋白,且患者无免疫缺陷、恶性肿瘤或自身免疫性疾病。尽管90%的正常人群都曾有EBV感染,但仅少数人发病。该疾病发生于免疫功能正常人群且有明显人种差异的事实提示EBV免疫应答相关基因的多态性与该疾病的发生相关。在CAEBV患者存在EBV特异性细胞毒性T细胞活性下降。CAEBV为系统性疾病,常累及肝、脾、骨髓、淋巴结和皮肤。EBV+的淋巴细胞浸润于淋巴结副皮质区(图1)、肝窦及汇管区、脾脏红髓区,细胞小且异型性不明显,细胞多寡不一,有的病例可见灶性坏死以及上皮样细胞肉芽肿。骨髓活检常看似正常,易漏诊。EBV+的淋巴细胞表型多样,近2/3为T表型,约2/5为NK表型,T/NK表型者约占4%,T表型患者的预后差。不同于儿童系统性EBV+T细胞淋巴瘤的是CAEBV中的T细胞多为CD4+,CD8+者少见。该类疾病需要与其他T或NK表型的EBV+的淋巴瘤或LPD相鉴别,这对病理医师是个挑战,需结合临床及实验室检查结果综合分析,应与临床医师沟通。因该类疾病分布呈明显地区差异且发病率低,可供研究的病例数有限,存在问题颇多,尚有待今后病例的积累与研究。
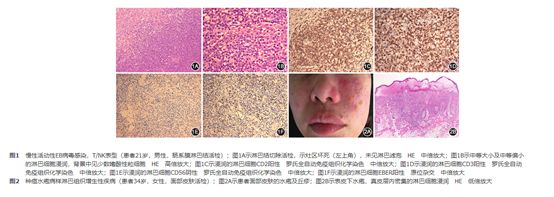
图1慢性活动性EB病毒感染,T/NK表型(患者21岁,男性,肠系膜淋巴结活检);图1A示淋巴结切除活检,示灶区坏死(左上角),未见淋巴滤泡 HE 中倍放大;图1B示中等大小及中等偏小的淋巴细胞浸润,背景中见少数嗜酸性粒细胞 HE 高倍放大;图1C示浸润的淋巴细胞CD2阳性 罗氏全自动免疫组织化学染色 中倍放大;图1D示浸润的淋巴细胞CD3阳性 罗氏全自动免疫组织化学染色 中倍放大;图1E示浸润的淋巴细胞CD56阴性 罗氏全自动免疫组织化学染色 中倍放大;图1F示浸润的淋巴细胞EBER阳性 原位杂交 中倍放大
图2种痘水疱病样淋巴组织增生性疾病(患者34岁,女性,面部皮肤活检);图2A示患者面部皮肤的水疱及丘疹;图2B示表皮下水疱,真皮层内密集的淋巴细胞浸润 HE 低倍放大
3.种痘水疱病样LPD:
WHO 2008曾称种痘水疱病样T细胞淋巴瘤(HVLL)。Quintanilla-Martinez等[5]报道了20例来自墨西哥的HVLL,患儿的平均年龄是8岁,随访时间1至13年不等,平均随访时间为3年。增生及浸润淋巴细胞的表型主要是ɑβT(12例),其次是NK表型(6例),γδT(1例),余1例表型不确定。该结果提示:HVLL是一种发生于儿童的慢性LPD,临床表现谱系宽,大多数患儿可从保守治疗中获益,但有向淋巴瘤演进的风险。该研究也是HVLL由'瘤'改为'病'的主要支撑材料。该疾病也可发生于成人,临床病理表现与儿童患者无明显不同,尽管在临床表现为慢性疾病过程,患者最终多死于疾病本身的演进,预后不良(图2)。
4.重症蚊虫叮咬过敏反应:
是NK细胞性LPD,病理特征是在蚊虫叮咬处皮肤出现红斑、表皮内水疱、溃疡和坏死病变。组织学表现为真皮层内淋巴细胞浸润,浸润的细胞大小不等,呈多形性,可见血管中心及血管破坏性浸润,背景中见组织细胞及较多嗜酸性粒细胞。浸润的淋巴细胞表达CD3ɛ、CD56、细胞毒性蛋白如T细胞胞质内抗原(TIA)1和颗粒酶B等。该病变的过程长,可发生噬血综合征,也存在向相关LPD或淋巴瘤演进的风险,包括CAEBV、NK细胞型、侵袭性NK细胞白血病和结外鼻型NK/T细胞淋巴瘤等[1,2]。
二、肠道T细胞淋巴瘤/LPD
包括了原有的肠病相关T细胞淋巴瘤;增列了'单形性亲(嗜)上皮性肠道T细胞淋巴瘤'(MEITL),取代了'肠病相关T细胞淋巴瘤,Ⅱ型'(WHO,2008);增列了惰性胃肠道T细胞LPD,以及非特指型肠道T细胞淋巴瘤。关于MEITL,它不同于肠病相关T细胞淋巴瘤(EATL),缺乏相关的流行病学特征,与麦胶病无明确关系,散发,亚洲地区相对多见,男女性别比为2∶1。病变主要在小肠(图3),空肠多于回肠,但也可发生于胃(约5%)和结直肠(约15%)。近年的研究发现该肿瘤存在高频STAT5B活化突变,全外显子组测序也发现63%的病例有STAT5B突变,且可见于αβ表型和γδ表型的肿瘤。部分病例也检出JAK3和GNAI2突变,这些结果涉及JAK/STAT通路和G蛋白配对受体信号通路的活化,最常见的突变基因是SETD2。该肿瘤与HLA-DQA1*0501和HLA -DQB1*0201基因型无关,这不同于EATL,是一独立的病种,故单列。关于惰性胃肠道T细胞LPD,支持文献之一是Perry等[6]的报道,该文献报道了10例,患者年龄15~77岁,主要临床表现为腹痛、腹泻,部分患者有腹胀、呕吐,低血钾、低血钙和低血镁等,呈惰性临床过程。病变主要累及小肠,并以十二指肠和回肠为多,也可累及口腔、食管和结肠。6例患者同时存在多部位病变。腔镜检查所见主要是黏膜糜烂和多发性小息肉。病理形态学特征为黏膜固有层内致密的淋巴细胞浸润,无黏膜腺体破坏,偶有灶区黏膜肌层和黏膜下层的浸润。免疫表型检测:大多数病例浸润的淋巴细胞表达CD3和CD8,多表达CD2和CD5,不表达CD56,Ki-67阳性指数为5%~10%。EBER阴性。所有样本都有T细胞受体(TCR)克隆性重排(图4)。该疾病需与MEITL和非特指性肠道PTCL相鉴别。该疾病对传统化疗反应欠佳。尚未发现特征性分子遗传学改变。

图3单形性亲上皮性肠道T细胞淋巴瘤(患者71岁,男性,小肠手术标本);图3A示病变肠壁的厚度明显增加;图3B示肠壁肿瘤细胞弥漫性浸润 HE 低倍放大;图3C示肠壁内浸润的肿瘤细胞形态一致 HE 高倍放大;图3D示肿瘤细胞CD8阳性 罗氏全自动免疫组织化学染色 高倍放大;图3E示肿瘤细胞CD56阳性 罗氏全自动免疫组织化学染色 高倍放大;图3F示肿瘤细胞T细胞胞质内抗原1阳性 罗氏全自动免疫组织化学染色 高倍放大;图3G示肿瘤细胞TCRγ阳性 罗氏全自动免疫组织化学染色 高倍放大;图3H示肿瘤细胞Ki-67阳性 罗氏全自动免疫组织化学染色 高倍放大
图4胃肠道惰性T细胞淋巴组织增生性疾病(患者47岁,男性,小肠手术标本);图4A示肠黏膜固有层内密集的淋巴细胞浸润 HE 低倍放大;图4B示浸润的淋巴细胞中等偏小,形态较一致 HE 高倍放大;图4C示浸润的淋巴细胞CD4阴性 罗氏全自动免疫组织化学染色 中倍放大 图4D示浸润的淋巴细胞CD8阳性 罗氏全自动免疫组织化学染色 中倍放大;图4E示浸润的淋巴细胞T细胞胞质内抗原1阳性 罗氏全自动免疫组织化学染色 中倍放大;图4F示Ki-67阳性指数5%~10% 罗氏全自动免疫组织化学染色 中倍放大;图4G示TCRγ基因重排检测(PCR+Genescan):在目标片段范围内检出克隆性扩增峰
三、AITL以及TFH细胞来源的其他淋巴结淋巴瘤
包括AITL、滤泡T细胞淋巴瘤(FTCL)以及TFH细胞表型的淋巴结外周T细胞淋巴瘤。新进展主要反映在以下几个方面:(1)肿瘤细胞的属性:这类肿瘤的共同之处是其瘤细胞均表达TFH细胞抗原,如CD10、bcl-6、PD-1、CXCL13、ICOS、CXCR5、SAP和MAF等,其中CD10和CXCL13的特异度较好,而PD-1和ICOS的灵敏度较高。建议检测其中的2~4个标志物,肿瘤细胞至少表达两个标记。多数病例之瘤细胞表达CD4。(2)肿瘤的组织病理学特点:在AITL提出了重叠的三种模式,模式1是肿瘤细胞围绕着增殖的淋巴滤泡分布,淋巴滤泡有完好的生发中心,常缺乏明显的套区,这与反应性滤泡增生难以区别,TFH标记检测有助于鉴别;模式2是可见残存滤泡结构,但呈退行性变。副皮质区扩大,肿瘤细胞数量较多,易于识别;模式3是淋巴结结构全部或大部分被破坏,为肿瘤组织所替代,淋巴结的外皮质区可能见到退变的滤泡。在同一样本中可见三者或其中任意两者同时存在。在FTCL,淋巴结结构可部分或全部破坏,有两种生长模式,模式1类似于滤泡淋巴瘤(图5);模式2类似于进行性转化的生发中心(progressive transformed germinal center,PDGC)。在具TFH表型的淋巴结PTCL,淋巴结结构破坏,肿瘤细胞弥漫性增生和浸润,缺乏在AITL常见的一些形态学表现,如多形性炎性细胞背景,血管增生和滤泡外FDC网等,重要的是通过免疫表型检测来鉴别肿瘤细胞的属性。(3)分子遗传学的进展与应用:基于经典遗传学和二代测序的研究发现在AITL存在部分表观遗传学调节相关基因的高频突变,如IDH-2、TET2、DNMT3A和RHOA等,其中IDH-2R172突变检出率在AITL为26%~33%,在具TFH表型的淋巴结PTCL为10%,而FTCL和PTCL,NOS的检出率均为0,认为是AITL较为特异的分子异常,可用于AITL的鉴别诊断[1,2,3]。

图5滤泡T细胞淋巴瘤(患者49岁,女性,颈左侧淋巴结活检);图A示淋巴结切除活检,示结节状构象 HE 低倍放大;图B示结节内主要见中等大小的淋巴细胞,细胞形态较一致 HE 高倍放大;图C示CD20阳性细胞围绕结节分布 罗氏全自动免疫组织化学染色 低倍放大;图D示结节内的淋巴细胞CD3阳性 罗氏全自动免疫组织化学染色 中倍放大;图E示结节内的淋巴细胞CD4阳性 罗氏全自动免疫组织化学染色 中倍放大;图F示结节内的淋巴细胞PD-1阳性 罗氏全自动免疫组织化学染色 中倍放大
四、ALCL
相关肿瘤包括ALK+ALCL、ALK-ALCL、增列的乳腺植体相关间变大细胞淋巴瘤,以及原发皮肤ALCL。
1.ALK-ALCL:
主要发生于中老年人,是一组异质性的肿瘤,其中存在DUSP22-IRF4或p63重排的该肿瘤,在形态学表现、生物学行为和预后上均有不同。约30%的ALK-ALCL存在DUSP22重排,病变组织中瘤细胞形态单一,缺乏大多形细胞,也不表达细胞毒性蛋白,5年生存率为85%。约8%的ALK-ALCL有p63重排,其瘤细胞体积小,5年生存率仅为17%。半数以上缺乏DUSP22-IRF4或p63重排的ALK-ALCL,患者的5年生存率为42%。ALK-ALCL的病理诊断应审慎,在形态学与免疫表型上应与ALK+ ALCL相同,只是不表达ALK蛋白。鉴别诊断包括表达CD30的非特指PTCL,以及皮肤原发ALCL的淋巴结累及。
2.乳腺植体相关间变大细胞淋巴瘤:
极罕见,发生于曾接受乳腺假体植入的人群。Laurent等[7]复习了50例该肿瘤病例,患者的年龄范围是28~87岁,平均年龄为52岁。从假体植入到淋巴瘤发生的时间1~30年不等,平均为10年。肿瘤表现为假体周围的渗出性病变,可累及周围囊壁纤维组织,极少数患者有局部肿物。近1/3患者有同侧腋淋巴结肿大,部分有肿瘤累及。瘤细胞体积大,上皮样,多形性,胞质丰富,细胞核染色质拉空,核形不规则,易见核分裂象。偶见典型hallmark细胞。免疫组织化学染色:肿瘤细胞一致性强阳性表达CD30,不表达间变性淋巴瘤激酶(ALK),有T细胞抗原部分丢失,存在T细胞克隆性。核型复杂。鉴别诊断包括ALK-ALCL,原发皮肤ALCL,以及表达CD30的PTCL的皮肤浸润等。特殊的病变部位以及乳腺假体植入的病史等是诊断该肿瘤的重要线索。该肿瘤预后好,平均总体生存时间为12年[1,3,7]。
五、原发皮肤的淋巴瘤及LPD
1.在原发皮肤外周T细胞淋巴瘤少见组中主要有3个方面的变化,一是增列了原发皮肤肢端CD8+T细胞淋巴瘤;二是瘤、病更替,即以'原发皮肤CD4+LPD'取代了'原发皮肤小/中等大小细胞T细胞淋巴瘤'(WHO,2008);三是关于原发皮肤γδT细胞淋巴瘤的鉴别诊断问题。(1)关于原发皮肤肢端CD8+T细胞淋巴瘤,罕见。Greenblatt等[8]和Virmani等[9]分别报道了3例和6例该肿瘤,患者年龄45~67岁,病变部位60%在耳,其次是鼻,表现为局部单发红色丘疹或结节,生长缓慢。病理学特征为真皮层内形态较一致的中等大小的淋巴细胞密集分布,细胞核形不规则,见小核仁。难觅核分裂象及凋亡现象。免疫表型检测:浸润的淋巴细胞表达CD3、CD8、TIA1和βF1,Ki-67阳性指数低。患者接受了局部切除治疗,有的做了局部放疗或物理治疗,无复发,预后好。需提出鉴别的主要是原发皮肤侵袭性亲表皮性CD8+细胞毒性T细胞淋巴瘤。(2)原发皮肤CD4+ LPD:Alberti-Violetti等[10]报道了来自美国和意大利的两个中心共62例该疾病,近80%的患者为单发性皮损,主要位于面、颈部和上肢,5例为多发性蕈样肉芽肿样皮肤斑块,所有病例均为惰性临床过程。病理表现,多形性的小或中等大小淋巴细胞主要在真皮层内浸润,偶有表皮或皮下组织的浸润。浸润的淋巴细胞为CD4+,还表达PD-1、CXCL13和bcl-6抗原,提示为滤泡辅助T细胞来源。Ki-67阳性指数低。大多数患者接受局部病变切除,病变内激素治疗或局部放疗等治疗,单发性病变者预后好,故将'瘤'更替为'病'。该疾病主要应与皮肤原发或继发的CD4+的侵袭性T细胞淋巴瘤相鉴别。(3)原发皮肤γδT细胞淋巴瘤:这是原发皮肤的成熟的γδ表型T细胞来源的侵袭性肿瘤,常表现为全身性皮肤病变,以四肢为甚。组织学上呈亲表皮性、真皮深层及皮下浸润等3种模式,患者不同部位的皮肤活检,以及同一部位皮肤活检均可能见到不同的组织学模式,瘤细胞具多形性,常表达CD2、CD3、CD56、TCRγ和细胞毒性蛋白,也常有T细胞抗原丢失,不表达βF1。EBER阴性。在少数蕈样肉芽肿和淋巴瘤样丘疹,其增生和浸润的T细胞是γδ表型的,需要与原发皮肤γδT细胞淋巴瘤进行鉴别,因为前两者为惰性T细胞肿瘤或LPD,而后者是侵袭性肿瘤[1]。
2.原发皮肤CD30+T细胞淋巴组织增生性疾病-淋巴瘤样丘疹:增列了3个亚型。(1)LyP D型:少见。病变组织中浸润的淋巴细胞小或中等大小,表达CD8和CD30,需要与原发皮肤侵袭性亲表皮性CD8+细胞毒性T细胞淋巴瘤相鉴别,后者是高侵袭性肿瘤,需结合患者的年龄、皮损的特点及发病情况等综合分析。(2)LyP E型:少见,以小或中等大小的多形性CD8+和CD30+的T淋巴细胞的血管中心性和血管破坏性浸润为特征,常有血管堵塞、出血,广泛坏死和皮肤溃疡等,需要与结外鼻型NK/T细胞淋巴瘤皮肤首发或累及相鉴别。(3)LyP伴6p25.3重排:少见,约占所有LyP的5%。特征性遗传学改变是存在DUSP22-IRF4重排,患者多为年长的成人。组织病理特征是CD30弱阳性的小至中等大小脑回样核淋巴细胞的广泛性亲表皮性浸润,以及CD30强阳性的中等大小至大的淋巴细胞在真皮层内浸润,这与蕈样肉芽肿转化性病变相似,因涉及治疗及预后,故需区别[1,2]。
参考文献:略
详见原文
















共0条评论