[导读] 一个偶然的机会在“中美加宫颈病理学交流群”中听闻一位华人病理学家提及了《Robbins Basic Pathology》这本书,出于对“Basic”的兴趣(想必也是最基础、最基本的知识以及各个器官系统的常见病、多发病),在华夏病理学网下载第9版进行了学习,现将“女性生殖系统”的部分内容编译如下,不当之处恳请批评指正……
▌译者:王巍伟 山东省诸城市妇幼保健院病理科
子宫体由子宫内黏膜层和位于其下方的平滑肌层组成。在此仅叙述子宫体比较常见且有意义的病变。
(一)子宫内膜炎(ENDOMETRITIS)
根据中性粒细胞或淋巴浆细胞反应中各自所占的比例,可以将子宫内膜炎分为急性和慢性。 “慢性子宫内膜炎”的诊断通常需要观察到浆细胞的存在,因为正常子宫内膜中也可以有淋巴细胞的存在。
子宫内膜炎一般由盆腔炎症性疾病所致,通常为淋球菌或沙眼衣原体感染。组织学检查显示,表层子宫内膜及腺体中可见中性粒细胞浸润,同时伴有间质淋巴细胞、浆细胞浸润。衣原体感染性子宫内膜炎中较常见显著的淋巴滤泡。结核病可以引起肉芽肿性子宫内膜炎,常伴有结核性输卵管炎和腹膜炎。虽然结核性子宫内膜炎在美国主要发生于免疫功能缺陷患者,但在其他一些国家非常常见(结核病为这些国家的地方病),因此需要将其纳入女性盆腔炎症性疾病的鉴别诊断之中,尤其是最近从这些地方性疾病区域移居的女性。
子宫内膜炎也可能是由妊娠产物残留(流产或分娩之后)或存在异物(例如:宫内节育器)所致。残留组织或异物是阴道或肠道菌群上行性感染的核心元素。清除残留组织或异物通常可以治愈。
临床上,所有类型子宫内膜炎均可以表现为发热、腹痛以及月经异常。此外,输卵管损伤及疤痕形成会致使发生不孕和宫外孕的风险增加。
(二)子宫腺肌病(ADENOMYOSIS)
子宫腺肌病是指子宫内膜基底层向下延伸至子宫肌层,深肌层肌束间出现子宫内膜间质、腺体或两者均有的巢状结构。异常存在的子宫内膜组织引起子宫肌层反应性增生,导致子宫增大呈球状,通常伴有子宫壁增厚。由于子宫腺肌病中的腺体起源于子宫内膜基底层,所以这些腺体并不会出现周期性出血。然而,显著的子宫腺肌病可能会出现月经过多、痛经以及月经前盆腔疼痛等症状。
(三)子宫内膜异位症(ENDOMETRIOSIS)
子宫内膜异位症定义为子宫内膜腺体和间质出现于子宫肌层之外的其他部位,其可以发生于10%育龄女性及约50%的不孕女性。通常为多灶性,且经常累及盆腔结构(卵巢、Douglas凹陷/直肠子宫凹陷、子宫韧带、输卵管以及直肠阴道隔)。腹膜腔或脐周组织等远处区域较少累及。淋巴结、肺、甚至心脏、骨骼肌、或骨等远处部位罕见累及。
目前有三种假说可以解释这些散在性病变的起源(图1)。“反流学说”最为当前所青睐,认为是月经通过输卵管反流导致子宫内膜的种植。另一方面,“化生学说”认为体腔上皮(子宫内膜起源于这种上皮)的子宫内膜分化是病变的起源。然而,这两个理论并不能解释淋巴结、骨骼肌、或肺中所存在的病变。因此,提出了“血管或淋巴管转移学说”来解释盆腔外或淋巴结内的病变。可以想象,个别情况下所有起源途径均有可能发生。
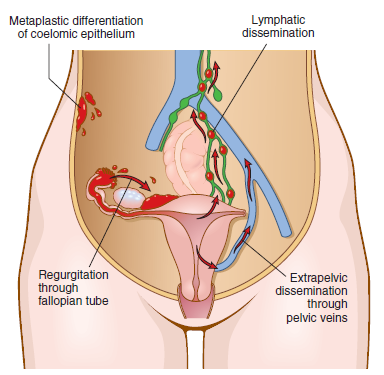
图1 子宫内膜异位症起源学说
最近研究提示,子宫内膜异位组织不仅只是组织易位,而且也存在其他方面一些异常。与正常子宫内膜相比,异位子宫内膜组织表现为炎症介质水平升高(尤其是前列腺素E2)以及雌激素产生增多(由于间质细胞具有较高的芳香化酶活性)。这些变化(子宫内膜异位症发病机制的主要特征)促进了异位部位子宫内膜异位组织的存活和持续存在,同时也有助于解释COX-2抑制剂和芳香化酶抑制剂用于子宫内膜异位症治疗的正面作用。
与子宫腺肌病相比,子宫内膜异位症几乎总是含有功能性子宫内膜(经历周期性出血)。由于血液在这些异常病灶中聚集,故其大体表现为红棕色结节或种植物。病变大小从显微镜下可见至直径2cm不等,位于受累浆膜表面或仅位于浆膜下,通常为单个病变互相融合形成较大的肿块。当累及卵巢时,病变可以形成较大、充满血液的囊腔,血液存在时间较长而转变为棕色(巧克力囊肿)(图2)。随着血液的渗透和重组,可以发生广泛的纤维化,导致盆腔组织结构粘连、输卵管伞端闭塞以及输卵管、卵巢畸变。所有部位子宫内膜异位症的诊断必须满足下述三种病变特征中的两个:子宫内膜腺体、子宫内膜间质和含铁血黄素。

图2 卵巢子宫内膜异位症。卵巢切开后显示大的子宫内膜异位囊腔,内含退变血液(巧克力囊肿)。
子宫内膜异位症的临床表现主要在于病变分布的位置。广泛输卵管和卵巢疤痕通常会出现下腹部四分之一象限不适以及最终的不孕症。累及直肠壁可以出现排便疼痛,累及子宫或膀胱浆膜时分别可以引起性交困难(性交痛)和排尿困难。几乎所有病例所出现的痛经和盆腔疼痛等临床特征都是盆腔出血和子宫周围粘连所致。
(四)异常子宫出血(ABNORMAL UTERINE BLEEDING)
女性出现一些种类的异常子宫出血后通常会到医院就诊,例如:月经过多(期间月经量过多或出血时间延长)、子宫出血(两次月经期间的不规则出血)和绝经后出血。常见原因包括子宫内膜息肉、子宫平滑肌瘤、子宫内膜增生、子宫内膜癌以及子宫内膜炎。
每一位患者子宫出血的可能原因在一定程度上与其年龄相关(表1)。无器质性病变子宫所发生的异常出血称之为“功能失调性子宫出血”。各种原因所导致的子宫出血(包括功能失调性子宫出血和器质性病变的继发性子宫出血)可以分为以下四组:
● 无排卵性出血:无排卵性月经周期在女性生育期的两端均非常常见,这是因为:(1)下丘脑-垂体轴、肾上腺或甲状腺功能失调;(2)功能性卵巢病变产生过多雌激素;(3)营养不良、肥胖或虚弱性疾病;(4)严重的生理或心理压力。无论是什么原因,卵巢不排卵就可以导致产生过多雌激素(相对于孕激素)。因此,子宫内膜经历增殖期之后并不会出现正常分泌期改变。子宫内膜腺体可以发生轻度囊性变或显得有些紊乱(图3),而子宫内膜间质(其生长需要孕激素支持)可能非常稀少。这些异常联合起来使得子宫内膜容易发生崩解和异常出血。
● 黄体功能不足:正常情况下黄体不成熟或退化较早导致孕激素相对缺乏。在这些情况下,子宫内膜不会出现预期的分泌性改变。
● 避孕药物引起的出血:较早的口服避孕药(包括人工合成的雌激素和孕激素)可以引起各种各样的子宫内膜反应,包括丰富的蜕膜样间质和无反应的非分泌性腺体。
● 子宫内膜-肌层性疾病:包括慢性子宫内膜炎、子宫内膜息肉和黏膜下平滑肌瘤。
表1 不同年龄组异常出血原因
| 年龄组 | 出血原因 |
| 青春期前 | 青春期早熟(下丘脑、垂体或卵巢原因)
|
| 青春期 | 无排卵月经周期 |
| 育龄期 | 妊娠合并症(流产、滋养层细胞疾病、异位妊娠);增殖性病变(平滑肌瘤、腺肌病、子宫内膜息肉、子宫内膜增生、子宫内膜癌);无排卵月经周期;排卵功能失调性出血(例如:黄体功能不足) |
| 围绝经期 | 无排卵月经周期;不规则脱卸;增殖性病变(癌,增生,子宫内膜息肉) |
| 绝经后期 | 增殖性病变(癌,增生,子宫内膜息肉);子宫内膜萎缩 |
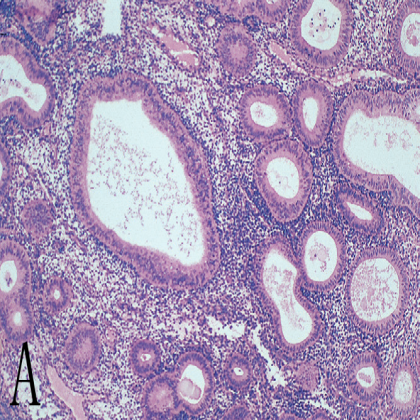
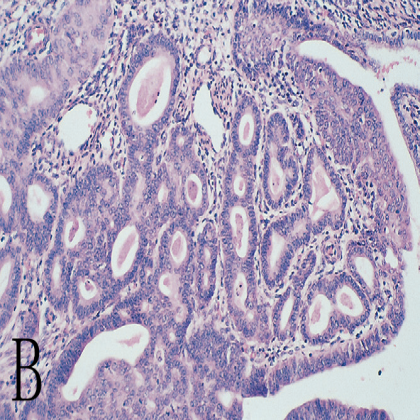
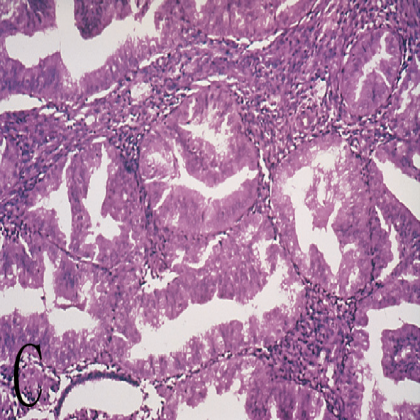
图3 子宫内膜增生。A,无排卵或“紊乱”的增殖期子宫内膜,含有扩张的腺体;B,无非典型性复杂性子宫内膜增生,特征为巢状、紧密拥挤的腺体;C,非典型性复杂性子宫内膜增生,腺体拥挤伴细胞异型性。
(五)子宫内膜及肌层增殖性病变
子宫体最常见的增殖性病变有子宫内膜增生、子宫内膜癌、子宫内膜息肉及平滑肌肿瘤。上述所有病变的早期表现均会出现异常子宫出血。
1、子宫内膜增生(Endometrial Hyperplasia)
如果雌激素增多(相对于孕激素)持续时间较长或非常显著,那么其就能够引起子宫内膜过度增殖(增生),这是子宫内膜癌非常重要的一个预兆。雌激素增多的潜在原因包括无排卵月经(例如:围绝经期)、长期无对抗性孕激素的雌激素类固醇的使用以及产生雌激素的卵巢病变(例如:多囊卵巢性疾病和卵巢颗粒-卵泡膜细胞瘤)。肥胖是雌激素增多的一种常见原因,因为脂肪组织可以将雌激素前体转化为雌激素。
增生的严重程度与雌激素增高水平和持续时间相关,根据组织结构的拥挤程度(单纯性vs复杂性)和是否存在细胞学异型性对其进行分类(图3 B和C)。进展为癌的风险与是否存在的细胞学异型性相关。无细胞学异型性的复杂性增生进展为子宫内膜癌的风险较低(<5%),而伴有细胞学异型性的复杂性增生进展为子宫内膜癌的风险非常高(20%-50%)。当发现非典型子宫内膜增生时必须进行仔细评估(是否存在癌?),并且必须连续子宫内膜活检进行监测。
经过一段时间之后,增生可能转变为不再依赖雌激素的独立自主的增生,最终可以进展为子宫内膜癌。在很重要的一些病例中,增生与肿瘤抑制基因PTEN突变失活相关,PTEN是PI-3激酶/AKT信号通路中一个非常重要的制动信号。PTEN基因获得性突变被认为是子宫内膜增生向子宫内膜癌转变过程中数个关键步骤中的一个,子宫内膜癌通常也会存在PTEN基因突变。
2、子宫内膜癌(Endometrial Carcinoma)
在美国及许多西方国家,子宫内膜癌是女性生殖道最常见的癌症。通常发生于55-65岁,40岁之前并不常见。子宫内膜癌包括两种不同的类型,即子宫内膜样癌和子宫内膜浆液性癌。这两种子宫内膜癌的组织学和发病机制均有所不同。子宫内膜样癌的发生与围绝经期女性雌激素过量及子宫内膜增生相关,而浆液性癌是在绝经后老年女性萎缩性子宫内膜的背景中发生的。
子宫内膜样癌占子宫内膜癌的80%。这些肿瘤之所以被称为“子宫内膜样癌”,是因为它们与正常子宫内膜腺体的组织学相似。这种类型子宫内膜癌的风险因素包括:(1)肥胖;(2)糖尿病;(3)高血压;(4)不孕症;(5)无对抗性雌激素暴露。这些风险因素导致了雌激素对子宫内膜刺激的增加,并与子宫内膜增生相关。众所周知,雌激素替代治疗的延长以及分泌雌激素的卵巢肿瘤实际上均增加了子宫内膜样癌的发病风险。另外,女性乳腺癌(也为雌激素依赖性肿瘤)伴发子宫内膜癌(反之亦然)比偶尔所见的单发性肿瘤更加常见。错配修复基因和肿瘤抑制基因PTEN突变是逐步进展为子宫内膜样癌的早期事件。伴有种族PTEN突变(Cowden 综合征)的女性发生子宫内膜样癌的风险也很高。TP53突变相对少见,认为其是子宫内膜样癌发生过程中的晚期事件。
子宫内膜浆液性癌相对罕见,约占15%。几乎所有病例均发生肿瘤抑制基因TP53突变,而DNA错配修复基因和PTEN基因突变罕见。
子宫内膜样癌与正常子宫内膜非常相似,可以呈外生性或浸润性生长(图4 A和B)。其含有一系列的组织学类型,包括那些显示黏液样、输卵管样(纤毛细胞)和鳞状(偶尔腺鳞状)分化的肿瘤。肿瘤起源于黏膜组织,可以浸润子宫肌层和侵入血管腔。肿瘤也可以转移至区域淋巴结。根据分化程度,子宫内膜样癌可以分为I、II、III三级。子宫内膜浆液性癌可以形成小的簇状或乳头状结构(而不是子宫内膜样癌中的腺体),并且显示更大程度的细胞学异型性。它们的行为具有侵袭性,因此定义为高级别。浆液性癌免疫组化通常显示p53水平增高(图4 C和D),这一发现与所存在的TP53突变相关(p53突变不断积累,因此更容易通过免疫组化染色检测)。
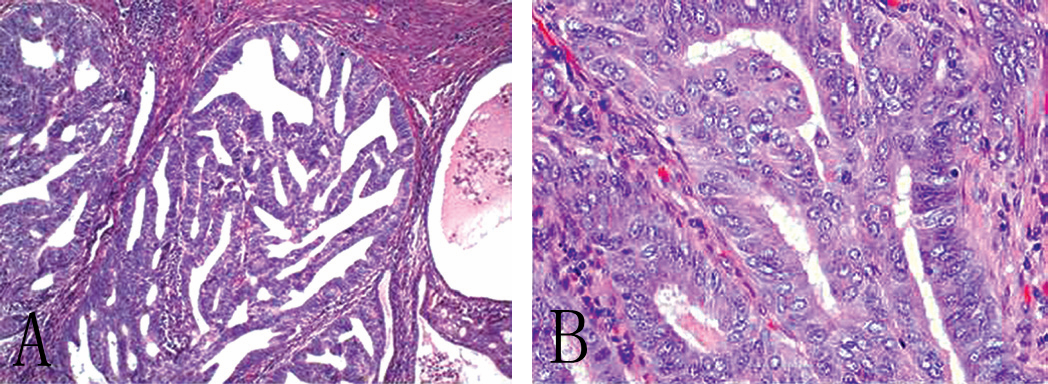
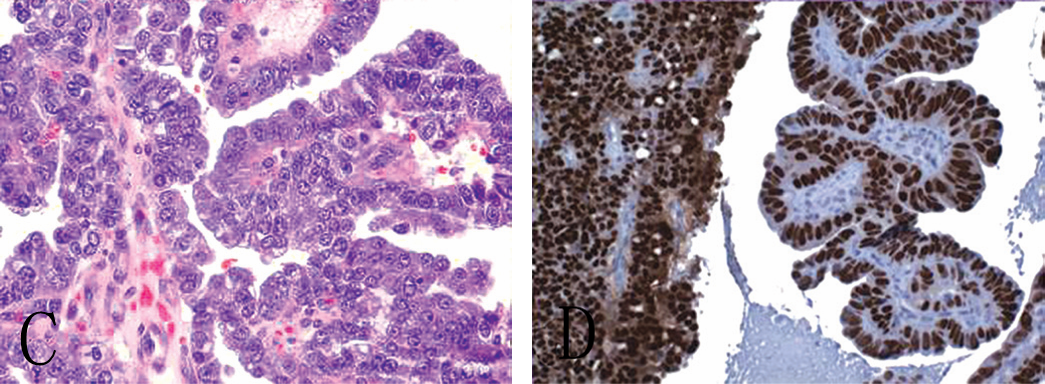
图4 子宫内膜癌。A,子宫内膜样癌,浸润子宫肌层且以筛状方式生长;B,高背景显示细胞极性消失及细胞核异型性;C,子宫内膜浆液性癌,伴有乳头状结构形成以及显著细胞异型性;D,免疫组化显示p53的积聚(与TP53突变相关)。
子宫内膜癌一般表现为白带增多和异常出血,通常为绝经后女性。随着肿瘤的进展,子宫可增大,当肿瘤侵袭周围组织时可与周围组织结构发生黏连。这些肿瘤发生转移通常较慢,但是如果不进行治疗,最终会发生区域淋巴结和较远部位的转移。通过治疗,早期癌患者5年生存率为90%,但是高级别肿瘤患者生存率骤然下降。子宫内膜浆液性癌患者的预后很大程度上取决于临床手术分期和腹膜冲洗液细胞学检查;后者非常必要,因为非常小的或表面浆液性肿瘤仍然可以通过输卵管散布于腹膜腔。
| 子宫内膜增生及子宫内膜癌 |
● 子宫内膜增生由过量的内源性或外源性雌激素刺激引起。 ● 发生子宫内膜增生的风险因素包括:无排卵月经周期、多囊卵巢综合征、产生雌激素的卵巢肿瘤、肥胖、无对抗性孕激素的雌激素治疗。 ● 根据组织学结构(单纯性vs复杂性)和细胞学特征(正常vs异型)这些标准可以将子宫内膜增生的严重程度进行分级。发展为子宫内膜癌的风险主要与细胞学异型性相关。 ● 根据临床和分子资料可以将子宫内膜癌分为以下两种主要类型: (1)子宫内膜样癌:与过量雌激素和子宫内膜增生相关。早期分子学改变包括DNA错配修复基因和PTEN基因的失活。 (2)子宫内膜浆液性癌:发生于老年女性,通常与子宫内膜萎缩相关。TP53突变是其早期分子事件。 ● 临床分期是两种类型子宫内膜癌生存率的主要决定因素。浆液性肿瘤往往表现为更加常见的子宫外蔓延,因此与子宫内膜样癌相比预后更差。 |
3、子宫内膜息肉(Endometrial Polyps)
这种附着的、通常呈半球状的病变直径0.5-3cm不等。大的息肉可以从子宫内膜黏膜层突入子宫腔。组织学上,与基底层子宫内膜相似,经常伴有小的肌性动脉。一些腺体具有正常子宫内膜结构,但是囊性扩张改变更加常见。间质细胞为单克隆性,通常伴有染色体6p21的重排,因此是息肉的肿瘤性成分。
虽然子宫内膜息肉可以发生于任何年龄,但最常见于围绝经期女性。它们的临床意义在于出现异常子宫出血,更为重要的是发生癌变的风险增加(即使罕见)。
4、平滑肌瘤(Leiomyoma)
起源于子宫肌层平滑肌细胞的良性肿瘤称之为“平滑肌瘤”更为恰当。然而,由于它们质地坚硬,临床上经常称之为纤维瘤。平滑肌瘤是女性最常见的良性肿瘤,30%-50%的育龄女性均可受累及,并且黑色人种较白色人种的发病率明显增高。这些肿瘤为单克隆性,并且与一些不同的复发性染色体异常相关,包括6号染色体和12号染色体基因重排(也可以发生于其他多种良性肿瘤,例如:子宫内膜息肉和脂肪瘤)。雌激素以及可能的口服避孕药刺激平滑肌瘤生长;反之,绝经后这些肿瘤会萎缩。
平滑肌瘤通常为界限清楚、实性、灰白色肿物,切面呈典型的旋涡状。它们可以单发,但是子宫内散在多发性肿瘤更为常见,大小从小结节至大的肿瘤不等(图5),平滑肌瘤较大时使得子宫显得较小。一些平滑肌瘤位于子宫肌层内(肌内平滑肌瘤),而其他一些平滑肌瘤可能直接位于子宫内膜下(黏膜下平滑肌瘤)或浆膜下(浆膜下平滑肌瘤)。浆膜下平滑肌瘤可以通过其退变的蒂向外延伸,甚至可以附着于周围器官,从而可以从那里获得血液供应(寄生性平滑肌瘤)。组织学特征,肿瘤由与正常子宫肌层相似的束状平滑肌细胞组成。可以存在局部纤维化、钙化以及软化退变。
子宫平滑肌瘤通常无任何症状,多为常规盆腔检查中偶然发现。最常见的症状为月经量多,伴或不伴子宫出血。大的平滑肌瘤可以触及,或者产生下坠感觉。平滑肌瘤几乎从不转变为平滑肌肉瘤,并且多发性病变的存在并不会增加其恶性风险。
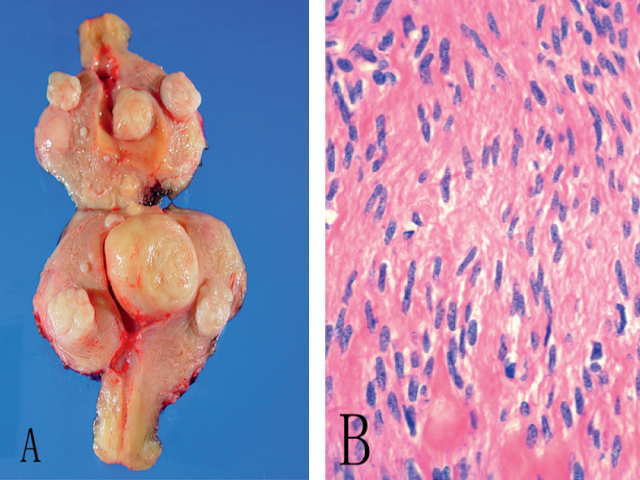
图5 子宫平滑肌瘤。A,子宫切开后显示多发性黏膜下、肌层内和浆膜下灰白色肿物,每个肿物切面呈典型的旋涡状;B,平滑肌瘤镜下特征为束状、看似正常的平滑肌细胞。
5、平滑肌肉瘤(Leiomyosarcoma)
平滑肌肉瘤原发于子宫肌层的间质细胞,而不是源于已经存在的平滑肌瘤。与子宫平滑肌瘤不同(经常为多发并且通常发生于绝经前),它们几乎总是单发,并且最常发生于绝经后女性。
平滑肌肉瘤通常表现为柔软、出血、坏死性肿物。组织学表现变化范围较大,可以是从与平滑肌瘤相似的肿瘤至恶性程度较高的间变性肿瘤。那些组织形态位于平滑肌瘤和平滑肌肉瘤之间的高分化肿瘤有时候称之为“恶性潜能未定平滑肌肿瘤”;这些病例,只有时间会证明肿瘤行为的良性与恶性。典型平滑肌肉瘤的诊断特征包括肿瘤性坏死、细胞学异型性以及核分裂活性。因为良性平滑肌肿瘤中有时候也可以看到核分裂活性增加(尤其是年轻女性),所以需要对所有的三个特征进行评估来做出恶性肿瘤的诊断。
子宫平滑肌肉瘤切除后复发较常见,并且许多病例可以发生肿瘤转移(通常转移至肺),发生转移患者5年生存率约为40%。与高分化肿瘤患者相比,间变性肿瘤患者总体预后不良。
参考文献:
Vinay Kumar, Abul K. Abbas, Jon C. Aster. Robbins Basic Pathology(第9版),681-685.
推荐阅读:
连载 | (一)外阴和阴道肿瘤及非肿瘤性病变
连载 | (二)子宫颈肿瘤及非肿瘤性病变





















共0条评论