导读:前些天一篇在JAMA Oncololy上面发表的关于“乳头状细胞核特征的非侵袭性滤泡型甲状腺新生物(暂译)”,英文名Noninvasive follicular thyroid neoplasm with papillary-like nuclear features(NIFTP)的文章成功吸引了眼球,在微信朋友圈内引发了一阵转发热潮。这篇由UPMC内分泌病理专家Yuri Nikiforov MD, PhD所领衔的Multi-institute consensus在美国也同样得到了热烈的反响,甚至连纽约时报都第一时间推出专题报道。那么,这篇文章的结论对于临床工作是不是也有着同样深远的影响?接下来就由笔者从病理科的角度解读一下。
近些年,随着高清影像技术的飞速提高,以及超声影响在临床上的普及,甲状腺结节的诊断率也在以惊人的速度攀升。在影像上发现可疑结节后,会采取针刺活检细胞学标本来明确诊断。从这个步骤开始,病理科就正式介入整个诊疗过程。接下来的诊疗选择,很大程度上都会取决于这个标本病理诊断的结果。那么,甲状腺结节在细胞学上都有哪些常见诊断呢?
目前,临床上采用的细胞学诊断用的都是Bethesda标准[1],常见的诊断分类有以下六个类别,详情见下:
【Nondiagnostic or Unsatisfactory】指细胞含量不足,无法给出明确的诊断。此类情况可能见于一些囊性肿物,或者本身细胞含量不高的肿物,也可能由于取材并不能代表肿物。通常而言,这类诊断结果是需要三个月后复查并再次取材的。
【Benign】就是常说的良性病变。常见于一些增生性或者炎性的反应。
【Atypia of Undetermined Significance(AUS)or Follicular Lesion of Undetermined Significance】这是一个不确定诊断类别。体现在细胞学上有一些异常,但是异常程度上不能满足诊断。这种情况可以做分子诊断(Molecular analysis)来辅助诊断,或者可以观察三个月后再次取材。
【Follicular Neoplasm or Suspicious for a Follicular Neoplasm】这个类别是确诊有滤泡型的“新生物”。不过细胞学上并不能确定肿物的良恶性。滤泡型肿物的恶性诊断,需要恶性细胞侵犯包膜或者有转移。而这些特征是无法在细胞学上做出鉴别的,只有在取出整个结节后才能得出结论。
【Suspicious for Malignancy】这个类别就是高度怀疑恶性肿瘤,通常已经可以见到所以诊断肿瘤的特征,不过可能细胞含量比较少,或者是背景有比较严重的炎症反应。通常这个类别取出来的结节恶性可能性很高。
【Malignancy】即恶性肿瘤。
需要注意的是:细胞学更多的是一种筛查(screening),或者术前诊断。并不完全等同于最终结果。任何这个阶段的诊断,都有可能在最后病理诊断前有“被翻案”的可能。
临床上会根据影像学的结果,细胞学的结果,和病人的意愿来决定接下来的诊疗过程。前两类都会继续观察,第三类的治疗方式会在不同地方有很大的差别,第四类一般就会做局限手术,而第五第六类很多都会采取全甲状腺切除,必要的时候还会做淋巴结清扫术。进一步的术后放化疗则根据大体标本的结果而定[2]。
此时,甲状腺结节已经取出来。那么,等待我们的结果都有哪些可能呢?
甲状腺结节并不完全等同于甲状腺肿瘤。在结节里面最常见的是甲状腺增生结节(Nodular Hyperplasia)或者淋巴细胞性甲状腺炎(Lymphocytic thyroiditis)。这两者均为“良性病变”,不过由于先前在细胞学上已经筛查过,所以临床上对这种单个结节手术的概率很小。当然,凡事都有例外,这些良性病变有时候会导致甲状腺肿大,压迫气管或其它重要颈部功能通道,这种情况才需要手术干预。
说完了甲状腺良性结节,接下来讲一讲甲状腺肿瘤吧。常见的分型都有:
【甲状腺滤泡型腺瘤】也就是常说的纤维包裹型的滤泡型甲状腺肿物。是甲状腺里常见的良性肿瘤。
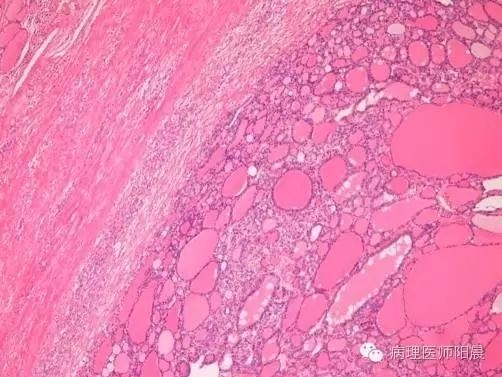
具体参见上面这张图片。也就是从结构上来讲,整个肿物被一个明确的包膜所完整的包裹着,里面的细胞排列成滤泡形状(通常是小滤泡型,这一点在细胞学上诊断很重要)。细胞学上不具有甲状腺乳头状癌的特征(图中不可见)。
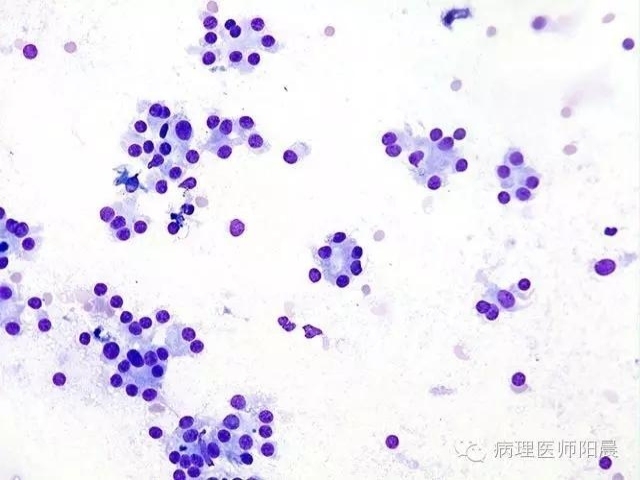
上图就是一个细胞学的涂片。可以见到多个细胞形成这种小型的滤泡结构。背景看不到良性甲状腺所常见的水性胶体。
【甲状腺乳头状癌】甲状腺里最常见的恶性肿瘤,目前有很多种分类。得名于最常见的分型里有突起的乳头状结构。然而乳头状结构并不是甲状腺乳头状癌的诊断标准,其诊断标准是细胞核结构。这也就是为什么细胞学作为甲状腺结节的筛查是一个非常有效的诊断手段。
那么甲状腺乳头状癌的细胞学标准是什么呢?在本文最开始介绍的JAMA Oncology里面是这么说的:细胞核的特点体现在三个方面。其一是大小和形状的异常(体积大的,重叠在一起的,和拉长型的);其二是细胞核膜的异常(不规则边缘,咖啡豆样Nuclear grooves,Pseudoinclusion);其三是染色质的特点(中空细胞核,玻璃样变)。在这三个条件内满足任意两个就符合甲状腺乳头状癌细胞核特点。以前这些都被诊断为甲状腺乳头状癌,现在我们又多了一个NIFTP不是么?
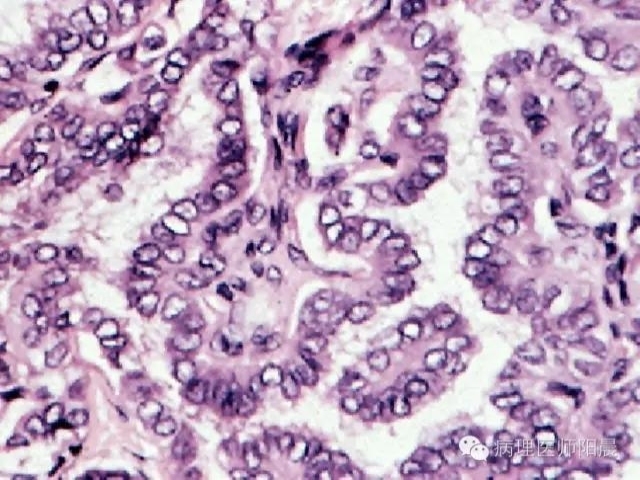
上图为一张甲状腺乳头状癌的图片。可以见到细胞结构是乳头状的,并不形成完好的滤泡。细胞核结构复杂,有中空的特点,同时也有细胞膜的异常。这种中空的细胞核在美国叫做Orphan Annie Nucleus。

为了满足各位的好奇心,这个就是Orphan Annie,是不是很像?
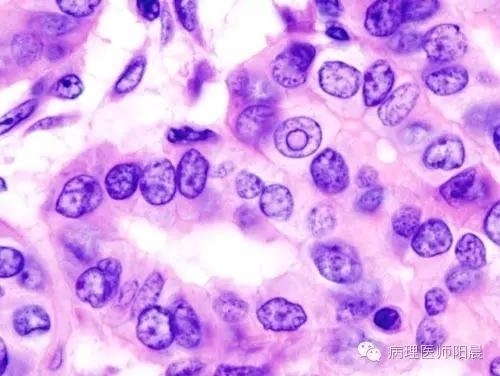
最后一张Pseudoinclusion,如果能看到,就会更有信心诊断甲状腺乳头状癌。
【甲状腺滤泡癌】基本结构和前文提到的甲状腺滤泡腺瘤类似。都是滤泡型的结构,被包膜包裹的,同时不具有甲状腺乳头状癌的细胞核特征(滤泡型的细胞核一般都比较小,同时排列相对均匀,不发生拥挤)。唯一不同点就是甲状腺滤泡状癌的包膜不完整,或者有恶性细胞侵犯血管或转移。最常见的是细胞破坏包膜,见下图。
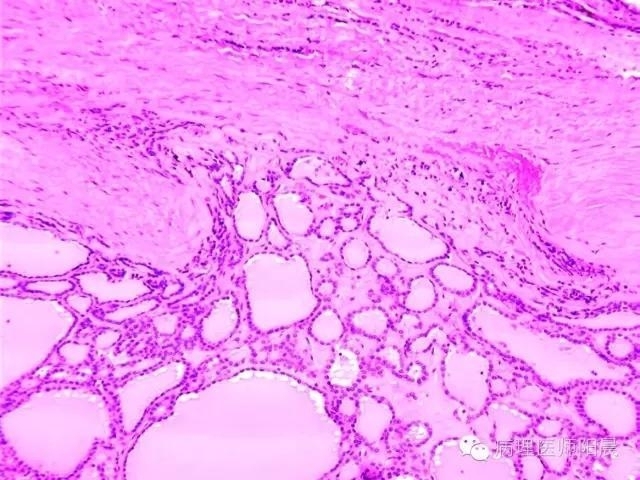
【甲状腺低分化癌】当肿瘤出现结节样或者条索样的结构时,并且没有甲状腺乳头状癌的细胞核特征。同时满足分裂细胞大于3个每10高倍显微镜;肿瘤坏死;或者非常复杂的细胞核结构三个条件之一。
【甲状腺未分化癌】非常恶性的肿瘤。从细胞学来讲,看到异形性的细胞。同时细胞体积增大,细胞核:细胞浆比例非常大的时候会考虑到。这类肿瘤通常都会延伸到甲状腺外,同时伴有肿瘤坏死和出血,预后非常的差。
【甲状腺髓样癌】是特殊类型的甲状腺癌。由产生降钙素的C细胞癌变而成,所以只见于两侧甲状腺的上三分之二。该类最大的特点就是和MEN2A和2B两个人类内分泌肿瘤综合症有关联。预后的角度来说,在甲状腺内的髓样癌预后较好。一旦在甲状腺外,或者出现转移,预后就会变得很差。这也是为什么有MEN2A或者MEN2B的患者需要比较严格的筛查。
以上就是最为常见的几种类型甲状腺肿瘤。在病理评估肿瘤的时候,我们通常要看肿瘤的大小,以及是否在甲状腺里面。如果临床做了淋巴结清扫术,我们也要看淋巴结里是否有转移肿瘤。临床上我们还关注患者的年龄。这些都和预后有直接的关系。
讲了这么多,把话题拉回到我们的主题,NIFPT。
对于这个新兴事物NIFPT,报道最多的就是把一个临床上原来归类到恶性肿瘤的诊断结果,现在转而划分到良性肿瘤的类别里。那么一般患者看到这样的报道肯定会有的疑问是:我以前诊断的甲状腺乳头状癌,现在是不是就是NIFTP呢?这个问题的答案注定因人而异,但是从发生率的角度来讲可能性是极低的。我们不妨看一看JAMA Oncology这篇文章里对NIFTP诊断标准的定义[3]:

不难发现,一共有六条标准,我们逐条分析一下:第一条和第二条是最重要的,需要结节有完整的包膜或者和正常组织有明确的分界线,而且细胞形成的结构是以滤泡型为主。这两条是不是听起来很耳熟?对的,这个和滤泡型腺瘤的诊断标准是一模一样的。第二条附加的三个条件,更是非常的苛刻。几乎不能有乳头状结构,完全不能有砂粒体,更不能有大于30%的低分化的组织结构。当然,重点是第三条,也就是允许有甲状腺乳头状癌的细胞核特征。在我们医院,以前这类别肿瘤诊断为甲状腺乳头状癌,滤泡完全纤维包裹型,这个诊断其实是不常见的。主要原因是包膜包裹型的肿瘤通常都不会有很好的甲状腺乳头状癌的细胞核特征(至少不完全),而且即使有也是非常局部,保守的诊断一般为滤泡型腺瘤,局部甲状腺乳头状癌细胞形态,也就和NIFTP没有什么区别了。当然不排除有些医院诊断甲状腺乳头状癌的阈值比较低,稍微局部有甲状腺乳头状癌的细胞核特征就会诊断。后面三条主要就是除外一些其它恶性肿瘤,毕竟有这些特征的肿物鲜有表现良好的。
看到这里,不难发现这种类型分类的改变确实是基于我们更好的了解一些肿瘤的生物特性后的进步。但是其实和很多临床上的进步类似,也并不是什么大新闻。回顾性来看的话,也仅仅只有极少数病例能够从恶性肿瘤的诊断改编成为一个良性的诊断。但是各位也不必担心,毕竟Stage I阶段的甲状腺乳头状癌预后本身就已经非常的不错。如果患者小于45岁,是Stage I的概率是很高的。如果患者大于45岁,如果肿瘤不大,而且在甲状腺里,同时没有转移的话也通常是Stage I。从这个角度来看,这个研究结果对于预后的影响可以说是微乎其微。但是毕竟良性和恶性治疗手段不同,前者只需要取出结节可以做保守手术,后者摘除整个甲状腺以后就必须长期服药。我们有了这个新的知识,以后在临床过程中还是要更好地落实的。
Reference:
Liu, Xiaoyun, et al. "Bethesda categorization of thyroid nodule cytology and prediction of thyroid cancer type and prognosis." Thyroid (2015).
Haugen, Bryan R., et al. "2015 American Thyroid Association Management Guidelines for Adult Patients with Thyroid Nodules and Differentiated Thyroid Cancer: The American Thyroid Association Guidelines Task Force on Thyroid Nodules and Differentiated Thyroid Cancer." Thyroid 26.1 (2016): 1-133.
Nikiforov, Seethala, et al. "Nomenclature Revision for Encapsulated Follicular Variant of Papillary Thyroid Carcinoma: A Paradigm Shift to Reduce Overtreatment of Indolent Tumors." JAMA Oncology (2016)
*文中病理图片均来自Pathology Outlines,并非笔者亲自拍摄
(来源:病理医师阳晨)




















共0条评论